« Obstruction de l'intestin grêle » : différence entre les versions
(Ajout autre nom) Balise : Éditeur de wikicode 2017 |
Aucun résumé des modifications |
||
| (24 versions intermédiaires par 2 utilisateurs non affichées) | |||
| Ligne 2 : | Ligne 2 : | ||
| page = {{FULLPAGENAME}} <!-- Ne pas supprimer --> | | page = {{FULLPAGENAME}} <!-- Ne pas supprimer --> | ||
| nom = {{SUBPAGENAME}} | | nom = {{SUBPAGENAME}} | ||
| image = Upright X-ray demonstrating small bowel obstruction.jpg | |||
| image =Upright X-ray demonstrating small bowel obstruction.jpg | | description_image = Radiographie abdominale démontrant une occlusion intestinale avec de multiples niveaux hydro-aériques | ||
| description_image =Radiographie abdominale démontrant une occlusion intestinale avec de multiples niveaux hydro-aériques | | wikidata_id = Q16244733 | ||
| wikidata_id = | | autres_noms = Occlusion intestinale, Subocclusion, Pseudo-obstruction, Occlusion du grêle | ||
| autres_noms =Occlusion intestinale, | |||
| terme_anglais = Small bowel obstruction | | terme_anglais = Small bowel obstruction | ||
| spécialités = Chirurgie générale, Gastro-entérologie, Médecine d'urgence | |||
| spécialités =Chirurgie générale, | |||
| version_de_classe = 3 <!-- Ne modifier que si la structure de la page et ses propriétés sont conformes à celles définies par cette version de la classe. --> | | version_de_classe = 3 <!-- Ne modifier que si la structure de la page et ses propriétés sont conformes à celles définies par cette version de la classe. --> | ||
| révision_par_le_comité_éditorial = Sujet:Vwwfhd7m04awcgu7 | |||
| révision_par_le_comité_éditorial_date = 2024-01-03 | |||
}} | |||
L'occlusion de l'[[Intestin grêle|intestin grêle]] est une urgence chirurgicale courante en raison d'un blocage mécanique de l'intestin. Les obstructions de l'intestin grêle peuvent être partielles ou complètes et peuvent être non étranglées ou étranglées. <ref name=":1">{{Citation d'un article|prénom1=Allison F.|nom1=Linden|prénom2=Manish T.|nom2=Raiji|prénom3=Jonathan E.|nom3=Kohler|prénom4=Erica M.|nom4=Carlisle|titre=Evaluation of a water-soluble contrast protocol for nonoperative management of pediatric adhesive small bowel obstruction|périodique=Journal of Pediatric Surgery|volume=54|numéro=1|date=2019-01|issn=1531-5037|pmid=30414689|doi=10.1016/j.jpedsurg.2018.10.002|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/30414689/|consulté le=2020-10-15|pages=184–188}}</ref><ref name=":2">{{Citation d'un article|prénom1=John D.|nom1=Gilbert|prénom2=Roger W.|nom2=Byard|titre=Obturator hernia and the elderly|périodique=Forensic Science, Medicine, and Pathology|volume=15|numéro=3|date=2019-09|issn=1556-2891|pmid=30397870|doi=10.1007/s12024-018-0046-z|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/30397870/|consulté le=2020-10-15|pages=491–493}}</ref><ref name=":3">{{Citation d'un article|prénom1=Katie Love|nom1=Bower|prénom2=Daniel I.|nom2=Lollar|prénom3=Sharon L.|nom3=Williams|prénom4=Farrell C.|nom4=Adkins|titre=Small Bowel Obstruction|périodique=The Surgical Clinics of North America|volume=98|numéro=5|date=2018-10|issn=1558-3171|pmid=30243455|doi=10.1016/j.suc.2018.05.007|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/30243455/|consulté le=2020-10-15|pages=945–971}}</ref><ref name=":0">{{Citation d'un ouvrage|prénom1=Michael A.|nom1=Schick|prénom2=Sarang|nom2=Kashyap|prénom3=Marcelle|nom3=Meseeha|titre=StatPearls|éditeur=StatPearls Publishing|date=2020|pmid=28846346|lire en ligne=http://www.ncbi.nlm.nih.gov/books/NBK448079/|consulté le=2020-10-15}}</ref> | L'occlusion de l'[[Intestin grêle|intestin grêle]] est une urgence chirurgicale courante en raison d'un blocage mécanique de l'intestin. Les obstructions de l'intestin grêle peuvent être partielles ou complètes et peuvent être non étranglées ou étranglées. <ref name=":1">{{Citation d'un article|prénom1=Allison F.|nom1=Linden|prénom2=Manish T.|nom2=Raiji|prénom3=Jonathan E.|nom3=Kohler|prénom4=Erica M.|nom4=Carlisle|titre=Evaluation of a water-soluble contrast protocol for nonoperative management of pediatric adhesive small bowel obstruction|périodique=Journal of Pediatric Surgery|volume=54|numéro=1|date=2019-01|issn=1531-5037|pmid=30414689|doi=10.1016/j.jpedsurg.2018.10.002|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/30414689/|consulté le=2020-10-15|pages=184–188}}</ref><ref name=":2">{{Citation d'un article|prénom1=John D.|nom1=Gilbert|prénom2=Roger W.|nom2=Byard|titre=Obturator hernia and the elderly|périodique=Forensic Science, Medicine, and Pathology|volume=15|numéro=3|date=2019-09|issn=1556-2891|pmid=30397870|doi=10.1007/s12024-018-0046-z|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/30397870/|consulté le=2020-10-15|pages=491–493}}</ref><ref name=":3">{{Citation d'un article|prénom1=Katie Love|nom1=Bower|prénom2=Daniel I.|nom2=Lollar|prénom3=Sharon L.|nom3=Williams|prénom4=Farrell C.|nom4=Adkins|titre=Small Bowel Obstruction|périodique=The Surgical Clinics of North America|volume=98|numéro=5|date=2018-10|issn=1558-3171|pmid=30243455|doi=10.1016/j.suc.2018.05.007|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/30243455/|consulté le=2020-10-15|pages=945–971}}</ref><ref name=":0">{{Citation d'un ouvrage|prénom1=Michael A.|nom1=Schick|prénom2=Sarang|nom2=Kashyap|prénom3=Marcelle|nom3=Meseeha|titre=StatPearls|éditeur=StatPearls Publishing|date=2020|pmid=28846346|lire en ligne=http://www.ncbi.nlm.nih.gov/books/NBK448079/|consulté le=2020-10-15}}</ref> | ||
==Épidémiologie== | ==Épidémiologie== | ||
Plus de 300 000 laparotomies seraient pratiquées chaque année aux États-Unis pour une occlusion de l'intestin grêle. L'intestin grêle comprend 80% des obstructions intestinales. Il y a une incidence similaire chez les hommes et les femmes. Il y a une incidence plus élevée avec l'âge et le nombre d'interventions intra-abdominales. <ref name=":5">{{Citation d'un article|prénom1=Matthew K.|nom1=Edwards|prénom2=Christopher S.|nom2=Kuppler|prénom3=Chasen A.|nom3=Croft|prénom4=Hannah M.|nom4=Eason-Bates|titre=Adhesive Closed-loop Small Bowel Obstruction|périodique=Clinical Practice and Cases in Emergency Medicine|volume=2|numéro=1|date=2018-02|issn=2474-252X|pmid=29849259|pmcid=5965135|doi=10.5811/cpcem.2017.10.35927|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/29849259/|consulté le=2020-10-15|pages=31–34}}</ref><ref name=":0" /> | |||
Les obstructions de l'intestin grêle représentent 15% des consultations pour douleur abdominale. 30% des cas ont besoin de chirurgie et 7 à 42% sont étranglées. <ref name=":13">{{Citation d'un lien web|langue=|titre=Application Chirurgie|url=https://apps.apple.com/ca/app/chirurgie/id1066365766?fbclid=IwAR0A_bRycBZw18NqFZ9j5JTo2IHpHoZZyPPtTk8GJDAy9SpBPsf4ABTU9Io|site=|date=|consulté le=16 octobre 2020}}</ref> | Les obstructions de l'intestin grêle représentent 15% des consultations pour douleur abdominale. 30% des cas ont besoin de chirurgie et 7 à 42% sont étranglées. <ref name=":13">{{Citation d'un lien web|langue=|titre=Application Chirurgie|url=https://apps.apple.com/ca/app/chirurgie/id1066365766?fbclid=IwAR0A_bRycBZw18NqFZ9j5JTo2IHpHoZZyPPtTk8GJDAy9SpBPsf4ABTU9Io|site=|date=|consulté le=16 octobre 2020}}</ref> | ||
==Étiologies== | ==Étiologies== | ||
Dans l'ordre, les trois causes les plus fréquentes sont '''<ref name=":13" />''': | |||
# les adhérences intestinales | |||
# les néoplasies abdominales | |||
# les hernies incarcérées. | |||
Dans la population pédiatrique, les causes courantes comprennent l'[[atrésie intestinale]], la [[sténose du pylore]] et l'[[Invagination intestinale|invagination]]<ref name=":0" />. | |||
{| class="wikitable" | {| class="wikitable" | ||
|+Étiologies en fonction de la localisation '''<ref name=":13" />''' | |+Étiologies en fonction de la localisation '''<ref name=":13" />''' | ||
!Localisation de l'obstruction | |||
!Étiologies | |||
|- | |||
!Extraluminales | !Extraluminales | ||
| | |||
* {{Étiologie|nom=Adhérences intestinales|principale=1|affichage=Adhérences intestinales}}<ref group="note">Principalement après les chirurgies gastro-intestinales ou gynécologiques.</ref> | |||
* {{Étiologie|nom=Hernie externe|principale=1|affichage=Hernie externe}} ou {{Étiologie|nom=Hernie interne|principale=1|affichage=interne}} | |||
* {{Étiologie|nom=Carcinomatose|principale=0|affichage=Carcinomatose}} | |||
* {{Étiologie|nom=Néoplasie extraintestinale|principale=0|affichage=Néoplasie extraintestinale}} | |||
* {{Étiologie|nom=Abcès intrapéritonéaux|principale=0|affichage=Abcès intrapéritonéaux}} | |||
* {{Étiologie|nom=Volvulus de l'intestin grêle|principale=0|affichage=Volvulus de l'intestin grêle}} | |||
|- | |||
!Intramurales | !Intramurales | ||
| | |||
* Congénital : {{Étiologie|nom=malrotation intestinale|principale=0}}, duplication, kystes, {{Étiologie|nom=Atrésie intestinale|principale=1|affichage=}}, {{Étiologie|nom=sténose du pylore|principale=1}} | |||
* {{Étiologie|nom=Maladie inflammatoire de l'intestin|principale=0|affichage=Maladie inflammatoire de l'intestin}} (principalement la maladie de Crohn) | |||
* Infection ({{Étiologie|nom=tuberculose|principale=0|affichage=tuberculose}}, {{Étiologie|nom=Diverticulite colique aiguë|principale=0|affichage=diverticulite}}, {{Étiologie|nom=Actinomycose gastro-intestinale|principale=0|affichage=actinomycose}}) | |||
*{{Étiologie|nom=Néoplasie digestive primaire|principale=1|affichage=Néoplasie digestive primaire}} ou {{Étiologie|nom=métastase|principale=0|affichage=métastase|localisation=intestinale}} | |||
* Traumatiques : {{Étiologie|nom=hématome intestinal|principale=0|affichage=hématomes intestinaux}}, {{Étiologie|nom=sténose ischémique|principale=0|affichage=sténose ischémique}} | |||
* Autres : {{Étiologie|nom=invagination intestinale|principale=1|affichage=invagination intestinale}}, {{Étiologie|nom=endométriose|principale=0|affichage=endométriose}}, {{Étiologie|nom=sténose intestinale radique|principale=0|affichage=sténose radique}}, {{Étiologie|nom=entéropathie radique|principale=0|affichage=entéropathie radique}} | |||
|- | |||
!Intraluminales | !Intraluminales | ||
| | | | ||
* [[Cholélithiase]] | |||
* {{Étiologie|nom=Bézoard|principale=0|affichage=Bézoard}} | |||
* {{Étiologie|nom=Entérolithiase|principale=0|affichage=Entérolithiase}} | |||
* {{Étiologie|nom=Corps étranger digestif|principale=0|affichage=Corps étranger digestif}} | |||
* {{Étiologie|nom=Fécalome|principale=0|affichage=Fécalome}} | |||
|} | |} | ||
==Physiopathologie== | ==Physiopathologie== | ||
[[Fichier:Physiopathologie de l'occlusion intestinale.png|vignette|Physiopathologie de l'occlusion intestinale]] | [[Fichier:Physiopathologie de l'occlusion intestinale.png|vignette|Physiopathologie de l'occlusion intestinale|332x332px]] | ||
L'obstruction de l'intestin grêle entraîne une distension intestinale proximale et une décompression intestinale distale. Au début, le péristaltisme peut augmenter, entraînant des selles fréquentes et des diarrhées. Des vomissements peuvent survenir en raison de la distension proximale de l'intestin. À la suite de l'augmentation du péristaltisme, l'intestin se fatigue et se dilate. Une collection de fluide intraluminal, appelée 3e espace, se forme souvent dans l'intestin et dans sa paroi (oedème pariétal). Cela cause de la déshydratation, de l'hypovolémie et des désordres électrolytiques. Il est même possible de tomber en [[choc]] à cause de la formation du 3e espace. La ventilation peut aussi être compromise à cause de l'augmentation de la pression intra-abdominale. <ref name=":7">{{Citation d'un ouvrage|langue=anglais|auteur1=Courtney M. Touwnsend, R. Daniel Beauchamps, B. Mark Evers, Kenneth L. Mattox|titre=Sabiston Textbook of Surgery|passage=1247|lieu=Philadelphie|éditeur=Elsevier|date=2017|pages totales=|isbn=978-0-323-40162-3|lire en ligne=}}</ref> | L'obstruction de l'intestin grêle entraîne une distension intestinale proximale et une décompression intestinale distale. Au début, le péristaltisme peut augmenter, entraînant des selles fréquentes et des diarrhées. Des vomissements peuvent survenir en raison de la distension proximale de l'intestin. À la suite de l'augmentation du péristaltisme, l'intestin se fatigue et se dilate. Une collection de fluide intraluminal, appelée 3e espace, se forme souvent dans l'intestin et dans sa paroi (oedème pariétal). Cela cause de la déshydratation, de l'hypovolémie et des désordres électrolytiques. Il est même possible de tomber en [[choc]] à cause de la formation du 3e espace. La ventilation peut aussi être compromise à cause de l'augmentation de la pression intra-abdominale. <ref name=":7">{{Citation d'un ouvrage|langue=anglais|auteur1=Courtney M. Touwnsend, R. Daniel Beauchamps, B. Mark Evers, Kenneth L. Mattox|titre=Sabiston Textbook of Surgery|passage=1247|lieu=Philadelphie|éditeur=Elsevier|date=2017|pages totales=|isbn=978-0-323-40162-3|lire en ligne=}}</ref> | ||
Avec l'augmentation de la pression intraluminale, le retour veineux de l'intestin diminue. Cela entraîne un œdème et une inflammation de la paroi intestinale. La paroi intestinale épaissie et inflammée présente un risque d'ischémie et de translocation bactérienne par perte de l'intégrité des jonctions cellulaires | Avec l'augmentation de la pression intraluminale, le retour veineux de l'intestin diminue. Cela entraîne un œdème et une inflammation de la paroi intestinale. La paroi intestinale épaissie et inflammée présente un risque d'ischémie et de translocation bactérienne par perte de l'intégrité des jonctions cellulaires. La translocation bactérienne peut provoquer une [[péritonite]] et une bactériémie, le plus souvent dues à [[Escherichia coli|''Escherichia coli'']]. La translocation bactérienne amplifie l'inflammation. Au fur et à mesure que l'intestin augmente sa pression, le flux artériel sera coupé, entraînant une ischémie intestinale et éventuellement une perforation, une péritonite, un choc septique et la mort si elle n'est pas traitée.<ref name=":6">{{Citation d'un article|prénom1=Brit|nom1=Long|prénom2=Jennifer|nom2=Robertson|prénom3=Alex|nom3=Koyfman|titre=Emergency Medicine Evaluation and Management of Small Bowel Obstruction: Evidence-Based Recommendations|périodique=The Journal of Emergency Medicine|volume=56|numéro=2|date=2019-02|issn=0736-4679|pmid=30527563|doi=10.1016/j.jemermed.2018.10.024|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/30527563/|consulté le=2020-10-15|pages=166–176}}</ref><ref name=":0" />'''<ref name=":13" /><ref name=":7" />''' | ||
==Présentation clinique== | ==Présentation clinique== | ||
===Facteurs de risque=== | ===Facteurs de risque=== | ||
{{Encart | |||
| contenu = L'incidence des occlusions sur adhérences est restée la même au cours des 20 dernières années, car la population vieillit et ce sont les interventions par laparotomie antérieure à l'ère laparoscopique qui sont en cause. | |||
| type = confirmation | |||
}} | |||
Les principaux facteurs de risque d'obstruction de l'intestin grêle sont'''<ref name=":13" />''' : | Les principaux facteurs de risque d'obstruction de l'intestin grêle sont'''<ref name=":13" />''' : | ||
*{{Facteur de risque|nom= | *des antécédents de chirurgie abdominale : | ||
**la {{Facteur de risque|nom=laparotomie}} (63% forment des adhérences, 11-20% d'hernie incisionnelle) | |||
**laparoscopie | **la {{Facteur de risque|nom=laparoscopie}} (< 2% d'hernie incisionnelle, moins d'adhérences, mais présentes quand même<ref>{{Citation d'un article|langue=en|prénom1=T.|nom1=Yamada|prénom2=K.|nom2=Okabayashi|prénom3=H.|nom3=Hasegawa|prénom4=M.|nom4=Tsuruta|titre=Meta-analysis of the risk of small bowel obstruction following open or laparoscopic colorectal surgery: Small bowel obstruction after colorectal surgery|périodique=British Journal of Surgery|volume=103|numéro=5|date=2016-04|doi=10.1002/bjs.10105|lire en ligne=http://doi.wiley.com/10.1002/bjs.10105|consulté le=2020-11-03|pages=493–503}}</ref>) | ||
**chirurgie pelvienne (urologie, gynécologique, colorectale) | **une {{Facteur de risque|nom=chirurgie pelvienne}} (urologie, gynécologique, colorectale) | ||
* | *les {{Facteur de risque|nom=Maladies inflammatoires intestinales}} | ||
*avoir une {{Facteur de risque|nom=néoplasie|RR=|référence_RR=}} | |||
*{{Facteur de risque|nom=néoplasie|RR=|référence_RR=}} | *une {{Facteur de risque|nom=hernie abdominale}}. | ||
*{{Facteur de risque|nom=hernie abdominale | |||
===Questionnaire=== | ===Questionnaire=== | ||
Au questionnaire, les symptômes suivants sont suggestifs d'une obstruction de l'intestin grêle'''<ref name=":13" />''' : | |||
*{{Symptôme|nom=douleur abdominale | *une {{Symptôme|nom=douleur abdominale}} {{Symptôme|nom=douleur abdominale|affichage=aiguë|temps=aiguë}} : | ||
**initialement {{Symptôme|nom=douleur abdominale|qualité=crampiforme|affichage=crampiforme}} et {{Symptôme|nom=douleur abdominale|affichage=intermittente|temps=intermittente}} | |||
**si devient constante, cela suggère de l'ischémie et du péritonisme | **si la douleur abdominale devient {{Symptôme|nom=douleur abdominale|temps=constante|affichage=constante}}, cela suggère de l'ischémie et du péritonisme | ||
**la vitesse d'apparition de la douleur nous oriente vers une cause probable | **la vitesse d'apparition de la douleur nous oriente vers une cause probable : | ||
*{{Symptôme|nom=nausées|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}} et {{Symptôme|nom=vomissements|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}} | ***une douleur à {{Symptôme|nom=douleur abdominale|temps=début abrupt|affichage=début abrupt}} pointe vers une hernie, un volvulus ou des adhérences | ||
***une douleur à {{Symptôme|nom=douleur abdominale|temps=début lentement progressif|affichage=début lentement progressif}} pointe davantage vers une néoplasie ou une maladie inflammatoire | |||
*les {{Symptôme|nom=nausées|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}} et les {{Symptôme|nom=vomissements|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}} sont des symptômes précoces, particulièrement si l'obstruction est haute (si les vomissements sont {{Symptôme|nom=Vomissement (signe clinique)|coloration=fécaloïdes|affichage=fécaloïdes}}, c'est un indice de pullulation bactérienne) | |||
*les {{Symptôme|nom=ballonnements|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}} peuvent être présents, particulièrement si l'obstruction est basse | |||
*{{Symptôme|nom=ballonnements|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}} | *l'{{Symptôme|nom=absence de gaz}} et l'{{Symptôme|nom=absence de selle}} sont pathognomoniques (toutefois, le passage de selle n'exclue pas une occlusion complète : le site distal à l'occlusion doit se vider avant qu'il n'y ait plus de gaz et de selle). | ||
*{{Symptôme|nom=absence | |||
===Examen clinique=== | ===Examen clinique=== | ||
À l'examen physique, les signes suivants sont à rechercher<ref name=":0" />'''<ref name=":13" /><ref name=":8">{{Citation d'un article|prénom1=Ramy|nom1=Behman|prénom2=Avery B.|nom2=Nathens|prénom3=Nicole|nom3=Look Hong|prénom4=Petros|nom4=Pechlivanoglou|titre=Evolving Management Strategies in Patients with Adhesive Small Bowel Obstruction: a Population-Based Analysis|périodique=Journal of Gastrointestinal Surgery: Official Journal of the Society for Surgery of the Alimentary Tract|volume=22|numéro=12|date=12 2018|issn=1873-4626|pmid=30051307|doi=10.1007/s11605-018-3881-z|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/30051307/|consulté le=2020-10-15|pages=2133–2141}}</ref><ref name=":7" />''' : | |||
* | *les {{Examen clinique|nom=signes vitaux}} seront généralement normaux, mais on doit rechercher des signes de {{Signe clinique|nom=sepsis}} et d'{{Signe clinique|nom=hypovolémie}} | ||
*à l'{{Examen clinique|nom=examen de l'abdomen}} | |||
**rechercher la présence de {{Signe clinique|nom=cicatrice|localisation=abdomen|affichage=cicatrices abdominales}}, d'{{Signe clinique|nom=Hernie abdominale|affichage=hernie abdominale}} ou de {{Signe clinique|nom=masse abdominale}} | |||
**à l'auscultation, on recherche des bruits intestinaux anormaux | |||
* | ***au début, les bruits intestinaux sont généralement {{Signe clinique|nom=bruits intestinaux|augmentation=1|affichage=augmentés}} et aigus ({{Signe clinique|nom=bruits intestinaux|augmentation=1|affichage=métalliques|qualité=métalliques}}) | ||
***les bruits intestinaux sont {{Signe clinique|nom=bruits intestinaux|affichage=diminués|diminution=1}} (voire absents) si l'obstruction est avancée | |||
**{{Signe clinique|nom= | **les {{Signe clinique|nom=péristaltisme|référence_Se=|référence_Sp=|référence_VPP=|référence_VPN=|référence_PLR=|affichage=mouvements de péristaltisme peuvent être visibles|qualité=visible}} au début de l'obstruction | ||
**{{Signe clinique|nom=bruits intestinaux | **la {{Signe clinique|nom=distension abdominale|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}} | ||
** | **une {{Signe clinique|nom=sensibilité diffuse ou focale|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}} | ||
**des signes de {{Signe clinique|nom=péritonisme}} ({{Signe clinique|nom=ressaut|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}}, {{Signe clinique|nom=défense abdominale involontaire|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}}, {{Signe clinique|nom=rigidité|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}}) | |||
**au {{Examen clinique|nom=toucher rectal|indication=}}, on recherche une {{Signe clinique|nom=masse rectale}} et une {{Signe clinique|nom=impaction fécale}}. | |||
**{{Signe clinique|nom=distension abdominale|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}} | |||
**{{Signe clinique|nom=sensibilité diffuse ou focale|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}} | |||
**signes de péritonisme | |||
**{{ | |||
==Examens paracliniques== | ==Examens paracliniques== | ||
Des examens paracliniques sont | Des examens paracliniques sont nécessaires pour l'évaluation et la gestion de l'occlusion de l'intestin. Toutefois, outre confirmer le diagnostic et les complications franches, on recherche l’ischémie '''avant''' qu’elle ne se complique : on ne doit pas se fier uniquement aux examens paracliniques pour identifier le patient ayant besoin d'intervention chirurgicale. On doit interpréter les bilans avec diligence. | ||
===Bilan sanguin=== | ===Bilan sanguin=== | ||
{{Encart | |||
| contenu = Les anses borgnes (closed-loop) ne relâchent pas toujours leur acide lactique : il ne faut pas se faire rassurer par des lactates normaux s'il y a des signes de souffrances intestinales au TDM ou à l'examen physique. | |||
| type = avertissement | |||
}} | |||
Les analyses suivantes sont sensibles, mais peu spécifiques à l'occlusion '''<ref name=":13" />''': | |||
*la {{Examen paraclinique|nom=formule sanguine complète|indication=|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}} pour rechercher une {{Signe paraclinique|nom=leucocytose}} ainsi que pour se préparer à la chirurgie (hémoglobine et plaquette) | |||
*les {{Examen paraclinique|nom=électrolytes|référence_Se=|référence_Sp=|référence_VPP=|référence_VPN=|référence_PLR=}}, la {{Examen paraclinique|nom=créatininémie}} et l'{{Examen paraclinique|nom=urée}} pour évaluer l'état d'hydratation | |||
**s'il y a déshydratation, une {{Signe paraclinique|nom=hyponatrémie}}, une augmentation de l'{{Signe paraclinique|nom=urée|augmentation=1|affichage=urée}} et de la {{Signe paraclinique|nom=créatininémie|augmentation=1|affichage=créatininémie}} sont possibles | |||
**l'{{Signe paraclinique|nom=hypokaliémie}} est fréquente dans les contextes de vomissements | |||
*le {{Examen paraclinique|nom=gaz veineux|indication=|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}} et les {{Examen paraclinique|nom=lactate sérique|référence_Se=|référence_Sp=|référence_VPP=|référence_VPN=|référence_PLR=|affichage=lactates sériques}} pour rechercher des désordres acidobasiques | |||
**l'{{Signe paraclinique|nom=acidose métabolique}} et l'{{Signe paraclinique|nom=hyperlactatémie}} peuvent être présents en cas de choc hypovolémique/septique ou en cas d'ischémie intestinale | |||
**l'{{Signe paraclinique|nom=alcalose métabolique}} peut être présent en cas de déshydratation | |||
*l'{{Examen paraclinique|nom=INR}} et le {{Examen paraclinique|nom=TCA}} en prévision de la chirurgie (peut être altéré si dénutrition). | |||
===Imageries=== | ===Imageries=== | ||
{| class="wikitable" | |||
|+Examens radiologiques de l'occlusion intestinale<ref name=":1" /><ref name=":9">{{Citation d'un article|prénom1=Stefania|nom1=Tamburrini|prénom2=Marina|nom2=Lugarà|prénom3=Francesco|nom3=Iaselli|prénom4=Pietro Paolo|nom4=Saturnino|titre=Diagnostic Accuracy of Ultrasound in the Diagnosis of Small Bowel Obstruction|périodique=Diagnostics (Basel, Switzerland)|volume=9|numéro=3|date=2019-08-06|issn=2075-4418|pmid=31390727|pmcid=6787646|doi=10.3390/diagnostics9030088|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/31390727/|consulté le=2020-10-15}}</ref><ref name=":0" /><ref name=":11">{{Citation d'un article|prénom1=Maryam|nom1=Al Ali|prénom2=Sarah|nom2=Jabbour|prénom3=Salma|nom3=Alrajaby|titre=ACUTE ABDOMEN systemic sonographic approach to acute abdomen in emergency department: a case series|périodique=The Ultrasound Journal|volume=11|numéro=1|date=2019-09-23|issn=2524-8987|pmid=31544223|pmcid=6755127|doi=10.1186/s13089-019-0136-5|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/31544223/|consulté le=2020-10-15|pages=22}}</ref><ref name=":12">{{Citation d'un article|prénom1=Ekin|nom1=Ozturk|prénom2=Marianne|nom2=van Iersel|prénom3=Martijn Mwj|nom3=Stommel|prénom4=Yvonne|nom4=Schoon|titre=Small bowel obstruction in the elderly: a plea for comprehensive acute geriatric care|périodique=World journal of emergency surgery: WJES|volume=13|date=2018|issn=1749-7922|pmid=30377439|pmcid=6196030|doi=10.1186/s13017-018-0208-z|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/30377439/|consulté le=2020-10-15|pages=48}}</ref>'''<ref name=":13" />''' | |||
!Examen radiologique | |||
!Explications | |||
|- | |||
!'''{{Examen paraclinique|nom=Tomodensitométrie abdominale avec contraste|Se=93|Sp=100}}''' | |||
| | |||
* Elle est recommandée chez tous les patients<ref name=":10">{{Citation d'un article|prénom1=Adrian A.|nom1=Maung|prénom2=Dirk C.|nom2=Johnson|prénom3=Greta L.|nom3=Piper|prénom4=Ronald R.|nom4=Barbosa|titre=Evaluation and management of small-bowel obstruction|périodique=Journal of Trauma and Acute Care Surgery|volume=73|date=2012-11|issn=2163-0755|doi=10.1097/ta.0b013e31827019de|lire en ligne=http://dx.doi.org/10.1097/ta.0b013e31827019de|consulté le=2020-11-03|pages=S362–S369}}</ref>, mais peut être omise chez le patient avec occlusion adhérentielle à répétition sans signe de souffrance intestinale. | |||
*'''{{ | *Avec contraste IV (et non per os<ref group="note">le liquide accumulé dans la lumière intestinale sert de contraste aqueux ; par ailleurs, du contraste hydrosoluble peut être administré mais le patient est souvent porteur d'un tube nasogastrique </ref>) si le patient a une fonction rénale normale et sans aucune autre contre-indication | ||
* | *Les signes paracliniques à rechercher sont les suivants.<ref name=":20">{{Citation d'un ouvrage|langue=Anglais|auteur1=Ellen X. Sun|titre=[[Core Radiology]]|passage=|lieu=|éditeur=[[Cambridge University Press]]|date=|pages totales=|isbn=9781108966450|lire en ligne=}}</ref> | ||
*#La visualisation d'un {{Signe paraclinique|nom=point de transition}} est mis en évidence par un intestin dilaté (diamètre > 3 cm), épais et non compressible adjacent à l'intestin grêle décompressé ou affaissé. Il témoigne d'une occlusion de haut grade, car la taille de la lumière intestinale est réduite d'au moins 50% | |||
*#Déterminer si l'obstruction est simple ou en {{Signe paraclinique|nom=anse borgne}} (''closed-loop'')''.'' Une obstruction en ''close-loop'' est lorsque deux parties d'anses grêle distinctes sont obstruées au même point dans l'abdomen. L'anse borgne prend alors une forme de C ou de U et est parfois associée à un {{Signe paraclinique|nom=signe du tourbillon}}<ref group="note">Whirlpool sign, torsion des vaisseaux mésentériques.</ref> vu dans les cas de volvulus du grêle. Il est crucial de ne pas manquer une obstruction du grêle avec une anse borgne comme cette entité est à haut risque d'ischémie et lié à une grande morbidité et mortalité : il s'agit d'une '''urgence chirurgicale'''. | |||
** | *#La présence d'ischémie ou de signes prédictifs d'ischémie (sensibilité 85-100%) : | ||
** | *#*l'{{Signe paraclinique|nom=engorgement des vaisseaux mésentériques}} | ||
** | *#*l'{{Signe paraclinique|nom=oedème mésentérique}} | ||
* | *#*l'{{Signe paraclinique|nom=ascite}} au pourtour de l'obstruction, témoignant de l'augmentation de la perméabilité capillaire | ||
** | *#*l'{{Signe paraclinique|nom=épaississement|localisation=paroi intestinale|affichage=épaississement de la paroi intestinale}}/signe de cible (t''arget sign)'', témoignant d'un oedème sous-muqueux | ||
** | *#*l'{{Signe paraclinique|nom=hyporehaussement|localisation=des parois du grêle|affichage=hyporehaussement des parois du grêle}} occlus, secondaire à la vasoconstriction/hypoperfusion | ||
** | *#*la {{Signe paraclinique|nom=pneumatose|localisation=intestinale|affichage=pneumatose intestinale}}<ref group="note">Gas dans les parois du grêle engendré par la nécrose</ref> | ||
* | *#*l'{{Signe paraclinique|nom=aéroportie}}. | ||
** | *La {{Signe paraclinique|nom=Fécalisation|affichage=fécalisation du grêle|localisation=intestin grêle}} peut permettre d'identifier le site de certaine obstruction. La fécalisation a surtout lieu dans les obstructions sub-aiguë ou dans les obstructions partielles et est secondaire à la pullulation bactérienne en amont de l'obstruction. | ||
** | *Il est à noter que le diagnostic radiologique d'obstruction du grêle est un diagnostic d'exclusion. Les adhérences ne peuvent être vues sur la tomodensitométrie. Dans le contexte qu'aucune cause est visualisée, et surtout chez un patient avec des antécédents de chirurgie abdominale ou avec un processus inflammatoire intra-abdominal chronique, l'étiologie adhérentielle sera favorisée.<ref name=":20" /> | ||
** | |- | ||
* | !'''{{Examen paraclinique|nom=Radiographie abdominale|indication=|Se=50|référence_Se=|Sp=75|référence_Sp=|référence_VPP=|référence_VPN=|référence_PLR=}}''' | ||
* | | | ||
* Il s'agit d'un test de dépistage initial. | |||
** Si la probabilité pré-test du diagnostic est élevée, il est préférable de demander une tomodensitométrie d'emblée. | |||
** Si la probabilité pré-test est basse (ex. un patient chez qui on suspecte d'abord une gastro-entérite virale, mais pour qui on demande une radiographie abdominale par précaution), une radiographie abdominale est une bonne option pour exclure le diagnostic. | |||
** Elle peut être utile chez les patients avec des occlusions à répétition sans signe de souffrance intestinale. | |||
* Les grandes '''qualités''' de la radiographie simple sont son accessibilité, son faible rayonnement ionisant et la possibilité d'administrer un agent de contraste PO (gastrograffin) pour suivre et potentiellement traiter l'occlusion intestinale. | |||
* Elle est normale ou non spécifique dans 10-30% des cas : la radiographie ne peut pas exclure la présence d'une occlusion de l'intestin grêle si la probabilité pré-test est élevée.'''<ref name=":13" />''' | |||
*Les trois vues à obtenir sont : | |||
**la vue des coupoles diaphragmatiques qui permet de voir s'il y a de l'air libre dans l'abdomen | |||
**la vue en décubitus dorsal pour voir la distribution de l'air dans le côlon | |||
**la vue debout pour voir les niveaux aériens dans le grêle ou le côlon. | |||
*Les indices d'occlusion sont : | |||
**un {{Signe paraclinique|nom=augmentation du diamètre de l'intestin grêle|quantité=> 6 cm|affichage=augmentation du diamètre de l'intestin grêle > 6 cm}} | |||
**un {{Signe paraclinique|nom=augmentation du diamètre du côlon|quantité=> 12 cm|affichage=augmentation du diamètre du côlon > 12 cm}} (occlusion du colon) | |||
**un {{Signe paraclinique|nom=augmentation du diamètre du caecum|quantité=> 15 cm|affichage=augmentation du diamètre du caecum > 15 cm}} (occlusion du colon, risque de rupture). | |||
*Les indices d'occlusion de haut grade sont : | |||
**{{Signe paraclinique|nom=niveaux hydro-aériques|quantité=plus de deux|affichage=> 2 niveaux hydro-aériques}} | |||
**la {{Signe paraclinique|nom=niveaux hydro-aériques|affichage=largeur du niveau hydro-aérique > 2,5 cm|quantité=largeur > 2,5 cm}} | |||
**la {{Signe paraclinique|nom=niveaux hydro-aériques|affichage=hauteur entre 2 niveau > 5 mm|qualité=hauteur de > 5 mm entre deux niveaux}}. | |||
*La présence d'air dans le côlon ou le rectum permet d'exclure une occlusion du grêle complète. | |||
|- | |||
!'''{{Examen paraclinique|nom=Échographie abdominale|référence_Se=|référence_Sp=|référence_VPP=|référence_VPN=|référence_PLR=}}''' | |||
| | |||
* '''L'échographie est très rarement utilisée (sauf en''' '''pédiatrie),''' car les causes d'occlusion en pédiatrie (ex. malrotation intestinale) peuvent être identifiées à l'échographie. | |||
* L'échographie est plus sensible et spécifique que les radiographies, mais ne remplace pas la TDM et ne doit pas retarder la consultation en chirurgie. | |||
* | *Elle est peu prescrite à cause de l'interférence causée par le grêle dilaté (contenu aérien), mais elle est utile pour les patients chez qui on veut éviter les radiations (ex. femme enceinte) ou chez qui l'imagerie doit être faite au chevet (ex. patient aux soins intensifs en état critique). | ||
*Les indices d'occlusion sont : | |||
**une {{Signe paraclinique|nom=dilatation de l'intestin grêle|quantité=> 3 cm|affichage=dilatation de l'intestin grêle > 3 cm}}<ref group="note">Peut aussi être présent dans l'iléus</ref> | |||
**la {{Signe paraclinique|nom=paroi intestinale|quantité=> 3 mm|qualité=oedémateuse|affichage=paroi intestinale oedémateuse > 3 mm}}<ref group="note">Aussi présente si inflammation intestinale</ref> | |||
**l'{{Signe paraclinique|nom=intestin non compressible}} | |||
**la présence de {{Signe paraclinique|nom=liquide libre intrapéritonéal}} | |||
**le {{Signe paraclinique|nom=péristaltisme antérograde-rétrograde}} (spécifique de l'obstruction) | |||
**la visualisation d'un {{Signe paraclinique|nom=point de transition}} (spécifique de l'obstruction). | |||
|- | |||
!'''{{Examen paraclinique|nom=Entéroclyse|indication=|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}}''' - transit du grêle standard | |||
| | |||
*Examen de choix pour différencier une occlusion partielle d'une occlusion complète, mais peu utile pour déterminer l'étiologie, la présence d'ischémie et d'anse borgne (''closed-loop''). | |||
*Elle est indiquée si la TDM est non-diagnostique, surtout si l'occlusion est chronique ou à répétition. | |||
*Elle est uile pour les maladies multi-étagées comme la maladie de Crohn, l'entérite radique ou la carcinomatose. | |||
|- | |||
!{{Examen paraclinique|nom=IRM abdominale|indication=|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}} | |||
* | | | ||
** | * Aucun rôle, sauf chez la femme enceinte. | ||
|- | |||
** | !'''{{Examen paraclinique|nom=Entéro-IRM|indication=|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}}''' | ||
| | |||
** | * Il s'agit d'un transit du grêle effectué par IRM. | ||
** | * Il permet une bonne évaluation de la qualité de la paroi du grêle pour les maladies pariétales comme la maladie de Crohn. | ||
** | |} | ||
** | <gallery> | ||
Fichier:Upright X-ray demonstrating small bowel obstruction.jpg|Radiographie simple en position debout d'une obstruction de l'intestin grêle | |||
* | Fichier:PSBOCT.png|Niveaux aériens vus à la tomodensitométrie dans un cas d'occlusion de l'intestin grêle | ||
* | Fichier:UOTW 20 - Ultrasound of the Week 3.jpg|Obstruction de l'intestin grêle à l'échographie | ||
* | </gallery> | ||
* | |||
==Approche clinique== | ==Approche clinique== | ||
| Ligne 214 : | Ligne 218 : | ||
L'occlusion peut être '''partielle ou complète''', c'est-à-dire si la lumière intestinale est totalement obstruée ou non. L'absence totale de selles et de gaz oriente vers une occlusion complète. L'occlusion peut aussi être '''simple ou compliquée''', s'il y a un compromis vasculaire et une menace d'ischémie de l'intestin. Les occlusions causées par une hernie étranglée ou par une anse borgne (''closed-loop'') sont des exemples d'occlusions compliquées. Plusieurs indices de l'étiologie peuvent être recherchés au questionnaire et à l'examen physique, notamment les antécédents de chirurgie abdominale, la présence d'hernie ou de symptômes suggestifs d'un cancer. Des examens d'imagerie nous permettent de confirmer la présence de l'occlusion intestinale et peuvent aussi préciser l'étiologie. L'examen de choix est la '''tomodensitométrie axiale''', quand elle est possible, après avoir effectué une '''radiographie''' 3 incidences qui servira d'examen de référence pendant l'épisode de soin. Il est possible d'omettre la tomodensitométrie si le patient ne présente pas de signe de souffrance intestinale (température, leucocytose et/ou péritonisme) et que le patient a déjà eu une intervention chirurgicale. Le diagnostic le plus probable est alors l'occlusion sur adhérences. | L'occlusion peut être '''partielle ou complète''', c'est-à-dire si la lumière intestinale est totalement obstruée ou non. L'absence totale de selles et de gaz oriente vers une occlusion complète. L'occlusion peut aussi être '''simple ou compliquée''', s'il y a un compromis vasculaire et une menace d'ischémie de l'intestin. Les occlusions causées par une hernie étranglée ou par une anse borgne (''closed-loop'') sont des exemples d'occlusions compliquées. Plusieurs indices de l'étiologie peuvent être recherchés au questionnaire et à l'examen physique, notamment les antécédents de chirurgie abdominale, la présence d'hernie ou de symptômes suggestifs d'un cancer. Des examens d'imagerie nous permettent de confirmer la présence de l'occlusion intestinale et peuvent aussi préciser l'étiologie. L'examen de choix est la '''tomodensitométrie axiale''', quand elle est possible, après avoir effectué une '''radiographie''' 3 incidences qui servira d'examen de référence pendant l'épisode de soin. Il est possible d'omettre la tomodensitométrie si le patient ne présente pas de signe de souffrance intestinale (température, leucocytose et/ou péritonisme) et que le patient a déjà eu une intervention chirurgicale. Le diagnostic le plus probable est alors l'occlusion sur adhérences. | ||
Des études de laboratoire de routine doivent également être faits pour évaluer l'ischémie intestinale, l'inflammation, le degré de déshydratation et pour écarter les diagnostics concomitants. Ceux-ci peuvent inclure une formule sanguine complète, l'acide lactique, l'analyse d'urine et un bilan de coagulation. Il faut se rappeler toutefois que les analyses de laboratoire ne sont pertubées que lorsque la situation est avancée et on ne doit pas se fier uniquement à ce critère pour suspecter la souffrance intestinale. En effet, en utilisant uniquement les éléments cliniques, nous avons jusqu'à 50% d'erreur, et en combinant les éléments paracliniques tels que l'imagerie et les analyses sanguines, notre validité diagnostique augmente à 70-96%<ref name=":4" /><ref name=":7" /><ref name=":6" /><ref>{{Citation d'un article|prénom1=Martin D.|nom1=Zielinski|prénom2=Patrick W.|nom2=Eiken|prénom3=Michael P.|nom3=Bannon|prénom4=Stephanie F.|nom4=Heller|titre=Small Bowel Obstruction—Who Needs an Operation? A Multivariate Prediction Model|périodique=World Journal of Surgery|volume=34|numéro=5|date=2010-03-09|issn=0364-2313|issn2=1432-2323|doi=10.1007/s00268-010-0479-3|lire en ligne=http://dx.doi.org/10.1007/s00268-010-0479-3|consulté le=2020-11-03|pages=910–919}}</ref>. | Des études de laboratoire de routine doivent également être faits pour évaluer l'ischémie intestinale, l'inflammation, le degré de déshydratation et pour écarter les diagnostics concomitants. Ceux-ci peuvent inclure une formule sanguine complète, l'acide lactique, l'analyse d'urine et un bilan de coagulation. Il faut se rappeler toutefois que les analyses de laboratoire ne sont pertubées que lorsque la situation est avancée et on ne doit pas se fier uniquement à ce critère pour suspecter la souffrance intestinale. En effet, en utilisant uniquement les éléments cliniques, nous avons jusqu'à 50% d'erreur, et en combinant les éléments paracliniques tels que l'imagerie et les analyses sanguines, notre validité diagnostique augmente à 70-96%<ref name=":4">{{Citation d'un article|prénom1=Lyndsey E.|nom1=Wessels|prénom2=Richard Y.|nom2=Calvo|prénom3=Casey E.|nom3=Dunne|prénom4=Jason M.|nom4=Bowie|titre=Outcomes in adhesive small bowel obstruction from a large statewide database: What to expect after nonoperative management|périodique=The Journal of Trauma and Acute Care Surgery|volume=86|numéro=4|date=04 2019|issn=2163-0763|pmid=30907786|doi=10.1097/TA.0000000000002196|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/30907786/|consulté le=2020-10-15|pages=651–657}}</ref><ref name=":7" /><ref name=":6" /><ref>{{Citation d'un article|prénom1=Martin D.|nom1=Zielinski|prénom2=Patrick W.|nom2=Eiken|prénom3=Michael P.|nom3=Bannon|prénom4=Stephanie F.|nom4=Heller|titre=Small Bowel Obstruction—Who Needs an Operation? A Multivariate Prediction Model|périodique=World Journal of Surgery|volume=34|numéro=5|date=2010-03-09|issn=0364-2313|issn2=1432-2323|doi=10.1007/s00268-010-0479-3|lire en ligne=http://dx.doi.org/10.1007/s00268-010-0479-3|consulté le=2020-11-03|pages=910–919}}</ref>. | ||
Le choix du traitement dépend de l'état clinique du patient. S'il y présence d'un abdomen aigu, aucun antécédent chirurgical, si une hernie est visualisée ou si les examens paracliniques pointent vers une occlusion compliquée, le traitement est chirurgical d'emblée. S'il n'y a pas d'abdomen aigu, le traitement conservateur peut être essayer pour environ 48h, selon le jugement clinique et l'évolution du patient. S'il échoue, il faudrait procéder au traitement chirurgical, qui consiste à lever la cause de l'obstruction et réséquer les parties non-viables d'intestin au besoin.'''<ref name=":13" />''' | Le choix du traitement dépend de l'état clinique du patient. S'il y présence d'un abdomen aigu, aucun antécédent chirurgical, si une hernie est visualisée ou si les examens paracliniques pointent vers une occlusion compliquée, le traitement est chirurgical d'emblée. S'il n'y a pas d'abdomen aigu, le traitement conservateur peut être essayer pour environ 48h, selon le jugement clinique et l'évolution du patient. S'il échoue, il faudrait procéder au traitement chirurgical, qui consiste à lever la cause de l'obstruction et réséquer les parties non-viables d'intestin au besoin.'''<ref name=":13" />''' | ||
==Diagnostic== | ==Diagnostic== | ||
L'occlusion intestinale est suspectée cliniquement, mais confirmée par les examens paracliniques, qui nous permettent également de trouver l'étiologie et déterminer la sévérité de la situation. | |||
==Diagnostic différentiel== | ==Diagnostic différentiel== | ||
Le diagnostic différentiel de l'occlusion du grêle comprend :<ref name=":0" /><ref name=":16">{{Citation d'un article|prénom1=Adrian K.|nom1=McGrath|prénom2=Fatimah|nom2=Suliman|prénom3=Noel|nom3=Thin|prénom4=Ashish|nom4=Rohatgi|titre=Adult intussusception associated with mesenteric Meckel's diverticulum and antimesenteric ileal polyp|périodique=BMJ case reports|volume=12|numéro=9|date=2019-09-18|issn=1757-790X|pmid=31537591|pmcid=6754700|doi=10.1136/bcr-2019-230612|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/31537591/|consulté le=2020-10-15}}</ref><ref name=":17">{{Citation d'un article|prénom1=Ioana|nom1=Baiu|prénom2=Mary T.|nom2=Hawn|titre=Small Bowel Obstruction|périodique=JAMA|volume=319|numéro=20|date=05 22, 2018|issn=1538-3598|pmid=29800183|doi=10.1001/jama.2018.5834|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/29800183/|consulté le=2020-10-15|pages=2146}}</ref> | Le diagnostic différentiel de l'occlusion du grêle comprend :<ref name=":0" /><ref name=":16">{{Citation d'un article|prénom1=Adrian K.|nom1=McGrath|prénom2=Fatimah|nom2=Suliman|prénom3=Noel|nom3=Thin|prénom4=Ashish|nom4=Rohatgi|titre=Adult intussusception associated with mesenteric Meckel's diverticulum and antimesenteric ileal polyp|périodique=BMJ case reports|volume=12|numéro=9|date=2019-09-18|issn=1757-790X|pmid=31537591|pmcid=6754700|doi=10.1136/bcr-2019-230612|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/31537591/|consulté le=2020-10-15}}</ref><ref name=":17">{{Citation d'un article|prénom1=Ioana|nom1=Baiu|prénom2=Mary T.|nom2=Hawn|titre=Small Bowel Obstruction|périodique=JAMA|volume=319|numéro=20|date=05 22, 2018|issn=1538-3598|pmid=29800183|doi=10.1001/jama.2018.5834|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/29800183/|consulté le=2020-10-15|pages=2146}}</ref> | ||
*{{Diagnostic différentiel|nom=gastro-entérite}} | *la {{Diagnostic différentiel|nom=gastro-entérite virale}} | ||
*{{Diagnostic différentiel|nom=iléus | *l'{{Diagnostic différentiel|nom=entérite bactérienne}} | ||
*{{Diagnostic différentiel|nom=ischémie mésentérique}} | *la {{Diagnostic différentiel|nom=colite bactérienne}} | ||
*{{Diagnostic différentiel|nom=pancréatite aiguë}} | *l'{{Diagnostic différentiel|nom=iléus}} | ||
*{{Diagnostic différentiel|nom=syndrome de pseudo-occlusion intestinale}} | *l'{{Diagnostic différentiel|nom=ischémie mésentérique}} | ||
*{{Diagnostic différentiel|nom=pullulation bactérienne}} | *la {{Diagnostic différentiel|nom=pancréatite aiguë}} | ||
*{{Diagnostic différentiel|nom=maladie inflammatoire intestinale}} | *le {{Diagnostic différentiel|nom=syndrome de pseudo-occlusion intestinale}} | ||
*{{Diagnostic différentiel|nom=constipation}}. | *la {{Diagnostic différentiel|nom=pullulation bactérienne}} | ||
*la {{Diagnostic différentiel|nom=maladie inflammatoire intestinale}} | |||
*la {{Diagnostic différentiel|nom=constipation}}. | |||
==Traitement== | ==Traitement== | ||
Il y a une grande variabilité de pratique<ref>{{Citation d'un ouvrage|prénom1=Herbert|nom1=Freund|titre=Reoperative Abdominal Surgery|passage=193–193|éditeur=Jaypee Brothers Medical Publishers (P) Ltd.|date=2014|isbn=978-1-907816-55-0|lire en ligne=http://dx.doi.org/10.5005/jp/books/12314_23|consulté le=2020-11-03}}</ref> et il y a peu d'études de qualité | Il y a une grande variabilité de pratique dans le traitement de l'occlusion intestinale<ref>{{Citation d'un ouvrage|prénom1=Herbert|nom1=Freund|titre=Reoperative Abdominal Surgery|passage=193–193|éditeur=Jaypee Brothers Medical Publishers (P) Ltd.|date=2014|isbn=978-1-907816-55-0|lire en ligne=http://dx.doi.org/10.5005/jp/books/12314_23|consulté le=2020-11-03}}</ref> et il y a peu d'études de qualité sur le sujet. | ||
===Traitement conservateur=== | ===Traitement conservateur=== | ||
Le traitement conservateur (non chirurgical) peut être tenté sécuritairement dans les situations suivantes'''<ref name=":13" />''' : | |||
#étiologies | #les étiologies suspectées sont les adhérences ou le post-opératoire précoce | ||
#il n'y a pas d'indication chirurgicale (ex. signe d'ischémie), de signe clinique ou radiologique d'occlusion compliquée | |||
#les situations médicales suivantes : | |||
# | #*la néoplasie intra-abdominale ([[carcinomatose]]) | ||
#situations médicales suivantes | #*l'[[Entérite radique|entérite radique]] en aigu (rarement efficace en chronique) | ||
#*néoplasie intra-abdominale ([[carcinomatose]]) | #*la [[Maladie de Crohn|maladie de Crohn]] en aigu (rarement efficace en chronique, il faut alors se tourner vers un traitement chirurgical). | ||
#*[[Entérite radique|entérite radique]] en aigu (rarement efficace en chronique) | |||
#*[[Maladie de Crohn|maladie de Crohn]] en aigu (rarement efficace en chronique, il faut alors se tourner vers un traitement chirurgical) | |||
Le traitement initial de l'occlusion du grêle consiste en : | Le traitement initial de l'occlusion du grêle consiste en : | ||
*consultation en chirurgie sans délai | *la {{Traitement|nom=consultation|affichage=consultation en chirurgie générale|qualité=chirurgie générale}} sans délai | ||
*garder le patient | *garder le patient {{Traitement|nom=NPO}} | ||
*{{Traitement|nom= | *l'{{Traitement|nom=analgésie}} PRN | ||
** | *insérer un {{Traitement|nom=tube nasogastrique}} (décompression gastrique)<ref group="note">Il n'y a aucun avantage à positionner le TNG plus loin que l'estomac.</ref> | ||
* | *l'{{Traitement|nom=hydratation intraveineuse}} : | ||
* | **elle permet de remplacer les pertes causées par les vomissements, la formation du 3e espace et le jeûne | ||
*les antibiotiques ne sont pas nécessaires | **s'il y a beaucoup de vomissements ou si le drainage via le TNG est abondant, du KCl peut être ajouté au soluté de base | ||
**à donner si patient toxique | **elle permet de limiter le catabolisme via l'ajout de dextrose dans le soluté (soluté + KCl + dextrose) | ||
*les antibiotiques : | |||
*sonde urinaire pour monitorer les excrétats | **ne sont généralement pas nécessaires (il n'y a aucune évidence que cela diminue la translocation bactérienne<ref>{{Citation d'un article|prénom1=Jose J.|nom1=Diaz|prénom2=Faran|nom2=Bokhari|prénom3=Nathan T.|nom3=Mowery|prénom4=Jose A.|nom4=Acosta|titre=Guidelines for Management of Small Bowel Obstruction|périodique=The Journal of Trauma: Injury, Infection, and Critical Care|volume=64|numéro=6|date=2008-06|issn=0022-5282|doi=10.1097/ta.0b013e31816f709e|lire en ligne=http://dx.doi.org/10.1097/ta.0b013e31816f709e|consulté le=2020-11-03|pages=1651–1664}}</ref>) | ||
**à donner si le patient est toxique ou en période pré-opératoire<ref group="note">Si les antibiotiques sont donnés, ils doivent couvrir la flore intestine, les bactéries Gram négatifs et les anaérobes</ref> | |||
*une {{Traitement|nom=sonde urinaire}} PRN pour monitorer les excrétats | |||
*le test au contraste hydrosoluble (gastrografin) peut être tenté<ref name=":10" />, car il est sécuritaire (pas d'augmentation de mortalité ou morbidité) et qu'il y a un faible risque d’ischémie lors du protocole (3-6%). | |||
{| class="wikitable" | |||
|+Test au contraste hydrosoluble (gastrografin) | |||
! | |||
!Explications | |||
|- | |||
!Pourquoi ? | |||
| | |||
* Le mécanisme probable serait un appel osmotique qui diminuerait l'oedème pariétal et donc augmenterait le péristaltisme<ref>{{Citation d'un article|prénom1=Marco|nom1=Ceresoli|prénom2=Federico|nom2=Coccolini|prénom3=Fausto|nom3=Catena|prénom4=Giulia|nom4=Montori|titre=Water-soluble contrast agent in adhesive small bowel obstruction: a systematic review and meta-analysis of diagnostic and therapeutic value|périodique=The American Journal of Surgery|volume=211|numéro=6|date=2016-06|issn=0002-9610|doi=10.1016/j.amjsurg.2015.06.012|lire en ligne=http://dx.doi.org/10.1016/j.amjsurg.2015.06.012|consulté le=2020-11-03|pages=1114–1125}}</ref>. | |||
|- | |||
!Quand ? | |||
|Le moment d'administration du test au gastrografin est variable : | |||
* entre la 2e et la 5e journée (EAST) | |||
* à l'admission puis après 48h (WSES-Bologne). | |||
|- | |||
!Protocole | |||
| | |||
#100 cc de contraste hydrosoluble non dilué par le TNG | |||
* | #Clamper le TNG de 2 à 4h | ||
#Radiographie abdominale 3 incidences | |||
#100 cc de contraste hydrosoluble non dilué par le | |||
#Clamper le TNG 2 | |||
# | |||
#Déclamper le tube | #Déclamper le tube | ||
#Répéter Rx Abdo | #Répéter Rx Abdo q 8h x 2 si échec de passage du contraste dans le colon | ||
{{Bannière | |||
| contenu = Il est important de déclamper le TNG en cours de test si le patient est nauséeux, car il y a un risque d'aspiration si l'estomac se distend trop. | |||
| type = erreur | |||
}} | |||
|- | |||
!Avantages | |||
| | |||
*Les avantages comprennent : | |||
**une accélération de la résolution de l'occlusion chez les patients traités sans chirurgie | |||
**une diminution probable d'intervention chirurgicale | |||
**une diminution de la durée d'hospitalisation même s'il y a un échec au traitement conservateur (on identifie plus rapidement les patients ayant besoin d'une intervention chirurgicale) | |||
* Le '''{{Examen paraclinique|nom=test au gastrografin|indication=|Se=0.92|référence_Se=|Sp=0.93|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}}''' prédit la résolution de l'occlusion SANS chirurgie si le contraste atteint le colon à 24h à la radiographie<ref name=":14">{{Citation d'un article|prénom1=Marco|nom1=Ceresoli|prénom2=Federico|nom2=Coccolini|prénom3=Fausto|nom3=Catena|prénom4=Giulia|nom4=Montori|titre=Water-soluble contrast agent in adhesive small bowel obstruction: a systematic review and meta-analysis of diagnostic and therapeutic value|périodique=The American Journal of Surgery|volume=211|numéro=6|date=2016-06|issn=0002-9610|doi=10.1016/j.amjsurg.2015.06.012|lire en ligne=http://dx.doi.org/10.1016/j.amjsurg.2015.06.012|consulté le=2020-11-04|pages=1114–1125}}</ref>. | |||
|- | |||
!Utilité diagnostique | |||
| | |||
*Quel serait le meilleur moment pour faire la radiographie ? | *Quel serait le meilleur moment pour faire la radiographie ? | ||
**24h post-administration | **24h post-administration (moment le plus fréquemment fait et décrit) | ||
**Sensibilité augmentée si fait > 2-6h (82%) | **Sensibilité augmentée si fait > 2-6h (82%) | ||
**Pas de différence entre 8-12h (97%) versus 24-36h (99%)<ref name=":14" /> | **Pas de différence entre 8-12h (97%) versus 24-36h (99%)<ref name=":14" /> | ||
**Certains auteurs recommandent 8h pour une prise en charge plus précoce<ref>{{Citation d'un article|langue=en|prénom1=B. C.|nom1=Branco|prénom2=G.|nom2=Barmparas|prénom3=B.|nom3=Schnüriger|prénom4=K.|nom4=Inaba|titre=Systematic review and meta-analysis of the diagnostic and therapeutic role of water-soluble contrast agent in adhesive small bowel obstruction|périodique=British Journal of Surgery|volume=97|numéro=4|date=2010-03-04|doi=10.1002/bjs.7019|lire en ligne=http://doi.wiley.com/10.1002/bjs.7019|consulté le=2020-11-04|pages=470–478}}</ref> | **Certains auteurs recommandent 8h pour une prise en charge plus précoce<ref>{{Citation d'un article|langue=en|prénom1=B. C.|nom1=Branco|prénom2=G.|nom2=Barmparas|prénom3=B.|nom3=Schnüriger|prénom4=K.|nom4=Inaba|titre=Systematic review and meta-analysis of the diagnostic and therapeutic role of water-soluble contrast agent in adhesive small bowel obstruction|périodique=British Journal of Surgery|volume=97|numéro=4|date=2010-03-04|doi=10.1002/bjs.7019|lire en ligne=http://doi.wiley.com/10.1002/bjs.7019|consulté le=2020-11-04|pages=470–478}}</ref> | ||
|- | |||
!Évolution attendue | |||
| | |||
*L'échec d'atteinte du colon influence, '''mais ne dicte pas''', la décision d’opérer. | |||
|} | |||
Cette prise en charge conservatrice est souvent suffisante les occlusions partielles ou non compliquées de l'intestin grêle. | |||
L'évolution attendue avec le traitement conservateur est une amélioration en 48h (85-95%) : | |||
* | * 75% des occlusions partielles et 41-73% des occlusions complètes se résolvent | ||
*3-6% des occlusions vont s'étrangler. | |||
*3-6% des occlusions vont s'étrangler | |||
Voici certains signes qui indiquent un '''échec au traitement conservateur''' : | Voici certains signes qui indiquent un '''échec au traitement conservateur''' : | ||
*absence de reprise du transit en 5 jours | *l'absence de reprise du transit en 5 jours (la mortalité et les complications augmentent après 3 jours de traitement conservateur<ref>{{Citation d'un article|prénom1=Dean|nom1=Schraufnagel|prénom2=Sean|nom2=Rajaee|prénom3=Frederick Heaton|nom3=Millham|titre=How many sunsets? Timing of surgery in adhesive small bowel obstruction|périodique=Journal of Trauma and Acute Care Surgery|volume=74|numéro=1|date=2013-01|issn=2163-0755|doi=10.1097/ta.0b013e31827891a1|lire en ligne=http://dx.doi.org/10.1097/ta.0b013e31827891a1|consulté le=2020-11-04|pages=181–189}}</ref>) | ||
*augmentation de la douleur ou de la distension abdominale | *l'augmentation de la douleur ou de la distension abdominale | ||
*fièvre de novo | *de la fièvre de novo | ||
*augmentation des globules blancs | *l'augmentation des globules blancs. | ||
Si ce n'est pas un tableau clair d'échec, il est possible de répéter la TDM. Le clampage du | Si ce n'est pas un tableau clair d'échec, il est possible de répéter la TDM. Le clampage du TNG pendant 4h est aussi une option possible : si le résidu est < 100 cc et qu'il n'y a pas de nausées si de vomissements, on peut alors cesser le TNG. | ||
===Traitement chirurgical=== | ===Traitement chirurgical=== | ||
Un traitement chirurgical est indiqué pour une occlusion de l'intestin grêle | Un traitement chirurgical est indiqué pour une occlusion de l'intestin grêle dans les cas suivants'''<ref name=":13" />''': | ||
*obstruction compliquée | *une obstruction compliquée (ischémie, anse borgne, hernie incarcérée) | ||
*échec | *l'échec au traitement conservateur | ||
*occlusion sans antécédents chirurgicaux (traitement conservateur pourrait être tenté dans certaines situations, voir ci-bas) | *une occlusion sans antécédents chirurgicaux (un traitement conservateur pourrait être tenté dans certaines situations, voir ci-bas). | ||
Le traitement chirurgical se fait : | |||
* précocement s'il y a des signes de souffrance | |||
* à la suite de l'échec à un traitement conservateur de 48h. | |||
Le traitement chirurgical s'accompagne aussi d'une {{Traitement|nom=antibioprophylaxie}} pour prévenir les complications infectieuses de la chirurgie. L'approche chirurgicale peut se faire par laparotomie ou par laparoscopie. | |||
{| class="wikitable" | |||
|+Approche chirurgicale de l'occlusion intestinale | |||
!Approche chirurgicale choisie | |||
!Explications | |||
|- | |||
* | !Laparoscopie | ||
| | |||
*L'entrée se fait par la méthode de Hasson. Si présence de cicatrice est sur la ligne centrale, on passe dans l'hypocondre gauche (ou autre zone vierge). On procède à une exploration de l'intestin en remontant à partir du caecum jusqu'à retrouver l'angle de Treitz<ref group="note">Ce qu'on appelle «dérouler le grêle dans son entièreté»</ref>. | |||
*La laparoscopie est recommandée en première intention par rapport à la laparotomie pour les raisons suivantes : | |||
**il y aurait moins de nouvelles adhérences crées | |||
**la convalescence serait plus rapide | |||
* | **il y a moins d'infection de plaie et de hernie incisionnelle | ||
** | **la mortalité est moindre (même si besoin de conversion en cours d'intervention)<ref>{{Citation d'un article|prénom1=Muhammad S.|nom1=Sajid|prénom2=Amir H.|nom2=Khawaja|prénom3=Parv|nom3=Sains|prénom4=Krishna K.|nom4=Singh|titre=A systematic review comparing laparoscopic vs open adhesiolysis in patients with adhesional small bowel obstruction|périodique=The American Journal of Surgery|volume=212|numéro=1|date=2016-07|issn=0002-9610|doi=10.1016/j.amjsurg.2016.01.030|lire en ligne=http://dx.doi.org/10.1016/j.amjsurg.2016.01.030|consulté le=2020-11-04|pages=138–150}}</ref> | ||
** | **elle peut être utilisée comme test diagnostique en vue d'orienter une laparotomie plus ciblée | ||
** | **le risque d''''entérotomie''' est globalement le même que la laparotomie | ||
**le taux de récidive précoce et tardive est le même que la laparatomie. | |||
** | *Les limitations sont : | ||
** | **la distension importante du grêle | ||
** | **la compétence chirurgicale | ||
***limitations : distension importante du grêle | **le patient en choc. | ||
* | *Les meilleurs cas à faire en laparoscopie sont les cas : | ||
** | **d'obstruction partielle | ||
** | **l'intestin est peu dilaté | ||
**une seule adhérence unique anticipée. | |||
* | *L'évolution attendue est une réussite dans 40 à 60 % des cas avec un taux de conversion en laparotomie de 20 à 50 %<ref>{{Citation d'un article|prénom1=Tom|nom1=Wiggins|prénom2=Sheraz R.|nom2=Markar|prénom3=Adrian|nom3=Harris|titre=Laparoscopic adhesiolysis for acute small bowel obstruction: systematic review and pooled analysis|périodique=Surgical Endoscopy|volume=29|numéro=12|date=2015-04-04|issn=0930-2794|issn2=1432-2218|doi=10.1007/s00464-015-4114-0|lire en ligne=http://dx.doi.org/10.1007/s00464-015-4114-0|consulté le=2020-11-04|pages=3432–3442}}</ref>. Il y aurait des entérotomies reconnues dans 5 % et non reconnue dans 3-4 % des cas<ref>{{Citation d'un article|prénom1=Donal B.|nom1=O’Connor|prénom2=Desmond C.|nom2=Winter|titre=The role of laparoscopy in the management of acute small-bowel obstruction: a review of over 2,000 cases|périodique=Surgical Endoscopy|volume=26|numéro=1|date=2011-09-05|issn=0930-2794|issn2=1432-2218|doi=10.1007/s00464-011-1885-9|lire en ligne=http://dx.doi.org/10.1007/s00464-011-1885-9|consulté le=2020-11-04|pages=12–17}}</ref>. La mortalité serait d'environ 1 %. | ||
|- | |||
!Laparotomie | |||
|{{Encart | |||
| contenu = Voir la vidéo suivante [https://www.youtube.com/watch?v=XUtpfzV0e1M] qui démontre l'utilisation de la fluorescéine pour évaluer la viabilité de l'intestin grêle. | |||
*** | | type = confirmation | ||
*** | }} | ||
*Pratiquer l'incision dans un site vierge ou en céphalique par rapport à la cicatrice ancienne afin de faciliter l'entrée abdominale. | |||
*Traitement selon la cause : | |||
**la {{Traitement|nom=lyse d'adhérence}} | |||
**la {{Traitement|nom=réduction et fermeture d'hernie}} | |||
**la {{Traitement|nom=résection intestinale}} si l'intestin est non viable. | |||
*On peut tester la viabilité de différentes manières : | |||
**mettre les intestins 15 min dans une gaze humide et chaude ; s'il y a un retour de la coloration rosée et du péristaltisme, l'intestin est viable | |||
**l'injection de fluorescéine pour colorer le réseau artériel ou le vert d'indocyanine par fluorescence computorisée (processeur externe) | |||
**vérifier l'apport artériel avec un doppler. | |||
*Si la viabilité de l'intestin reste douteuse malgré les tests de viabilité, il reste l'option de re-vérifier dans 18-24h (''second look''). On procède à une fermeture définitive ou temporaire de l'abdomen. Le patient est habituellement gardé dans le coma artificiel et monitoré étroitement aux soins intensifs. On retourne au bloc opératoire 18-24h après la première intervention après avoir optimisé l'état du patient (température, coagulation, électrolytes, diurèse). | |||
|} | |||
===Situations particulières=== | ===Situations particulières=== | ||
{| class="wikitable" | |||
|+Prise en charge pour des situations cliniques particulières | |||
!Situation | |||
!Prise en charge particulière | |||
|- | |||
!Abdomen vierge | |||
| | |||
* '''Le dogme selon lequel l'abdomen vierge est une indication d'intervention chirurgicale d'emblée a été déboulonné dans les dernières années.''' En effet, les adhérences<ref group="note">Secondaires à une ancienne infection abdominale ou d'origine congénitale.</ref> demeurent l'étiologie la plus fréquente (75% des cas). On retrouve 10% de néoplasie et 5% de hernie interne<ref>{{Citation d'un article|prénom1=Christian|nom1=Beardsley|prénom2=Ruelan|nom2=Furtado|prénom3=Charles|nom3=Mosse|prénom4=Sivakumar|nom4=Gananadha|titre=Small bowel obstruction in the virgin abdomen: the need for a mandatory laparotomy explored|périodique=The American Journal of Surgery|volume=208|numéro=2|date=2014-08|issn=0002-9610|doi=10.1016/j.amjsurg.2013.09.034|lire en ligne=http://dx.doi.org/10.1016/j.amjsurg.2013.09.034|consulté le=2020-11-04|pages=243–248}}</ref>. La tomodensitométrie aide au diagnostic et il y a concordance radio-chirurgie dans 76% des cas<ref>{{Citation d'un article|prénom1=Yvonne Ying-Ru|nom1=Ng|prénom2=James Chi-Yong|nom2=Ngu|prénom3=Andrew Siang-Yih|nom3=Wong|titre=Small bowel obstruction in the virgin abdomen: time to challenge surgical dogma with evidence|périodique=ANZ Journal of Surgery|volume=88|numéro=1-2|date=2016-08-25|issn=1445-1433|doi=10.1111/ans.13714|lire en ligne=http://dx.doi.org/10.1111/ans.13714|consulté le=2020-11-04|pages=91–94}}</ref>. | |||
* Le succès du traitement conservateur serait de 61%, ce qui diminuerait la durée d'hospitalisation. La récidive serait de 8%. Le taux de réussite du protocole de gastrografin serait idem à l'abdomen non vierge<ref>{{Citation d'un article|prénom1=Yasuyuki|nom1=Fukami|prénom2=Yuji|nom2=Kaneoka|prénom3=Atsuyuki|nom3=Maeda|prénom4=Yuichi|nom4=Takayama|titre=Clinical Effect of Water-Soluble Contrast Agents for Small Bowel Obstruction in the Virgin Abdomen|périodique=World Journal of Surgery|volume=42|numéro=1|date=2017-08-07|issn=0364-2313|issn2=1432-2323|doi=10.1007/s00268-017-4174-5|lire en ligne=http://dx.doi.org/10.1007/s00268-017-4174-5|consulté le=2020-11-04|pages=88–92}}</ref>. L'imagerie du grêle est obligatoire après résolution de l'épisode aigu. Le traitement conservateur n'est pas la norme, mais demeure une avenue intéressante en l'absence de contre-indication. | |||
|- | |||
!Carcinomatose | |||
| | |||
* Environ 2% de tous les cancers avancés se présenteront par une occlusion intestinale par différents mécanismes<ref>{{Citation d'un article|prénom1=Sarah E|nom1=Cousins|prénom2=Emma|nom2=Tempest|prénom3=David J|nom3=Feuer|titre=Surgery for the resolution of symptoms in malignant bowel obstruction in advanced gynaecological and gastrointestinal cancer|périodique=Cochrane Database of Systematic Reviews|date=2016-01-04|issn=1465-1858|doi=10.1002/14651858.cd002764.pub2|lire en ligne=http://dx.doi.org/10.1002/14651858.cd002764.pub2|consulté le=2020-11-04}}</ref>: | |||
**une atteinte primaire/secondaire, extrinsèque/intrinsèque, motilité (atteinte méso) | |||
**il y a souvent une composante d'occlusion et d'iléus simultanée | |||
**le 1/3 des occlusions sont de nature '''adhérentielle''' (atteinte unifocale et intervalle long entre chirurgie oncologique et occlusion). | |||
Le succès | * L'imagerie peut difficilement différencier l'occlusion par '''adhérences vs carcinomatose'''. La tomodensitométrie peut néanmoins identifier l'état du grêle. Le PET-CT identifie difficilement de l'activité métabolique dans l'ascite et les implants sont parfois trop petits pour rehausser. La prise en charge est une balance entre les risques et les bénéfices pondérés avec la survie probable et les objectifs thérapeutiques. On modulera la décision essentiellement sur la qualité de vie et les volontés du patient. En l'absence d'indication chirurgicale immédiate, le succès d'un traitement conservateur est de l'ordre de 40%.<ref>{{Citation d'un article|prénom1=Johannes|nom1=Bükki|titre=Re: Recommendations for Bowel Obstruction With Peritoneal Carcinomatosis by Laval et al.|périodique=Journal of Pain and Symptom Management|volume=48|numéro=5|date=2014-11|issn=0885-3924|doi=10.1016/j.jpainsymman.2014.07.006|lire en ligne=http://dx.doi.org/10.1016/j.jpainsymman.2014.07.006|consulté le=2020-11-04|pages=e5–e6}}</ref> Les occlusions qui vont se résoudre le font dans 92% des cas en-dedans de 7 jours<ref name=":15">{{Citation d'un article|prénom1=Henry John Murray|nom1=Ferguson|prénom2=Claire Irene|nom2=Ferguson|prénom3=John|nom3=Speakman|prénom4=Tariq|nom4=Ismail|titre=Management of intestinal obstruction in advanced malignancy|périodique=Annals of Medicine and Surgery|volume=4|numéro=3|date=2015-09|issn=2049-0801|doi=10.1016/j.amsu.2015.07.018|lire en ligne=http://dx.doi.org/10.1016/j.amsu.2015.07.018|consulté le=2020-11-04|pages=264–270}}</ref>. Le support nutritionnel n'offre pas davantage de survie, sauf si on croit que le patient pourrait ensuite bénéficier d'une chirurgie et d'une chimiothérapie post-opératoire avec une survie estimée à plus de 3 mois<ref name=":15" />. | ||
==== | * Il n'y a pas assez de données sur l'utilisation du gastrografin, mais en l'absence de contre-indication, il peut être tenté. | ||
* Les corticostéroïdes peuvent être tentés, car ils diminueraient les épisodes d'occlusion et seraient sécuritaires. Leur mécanisme serait la fonte de l'oedème avec un effet anticipé de moins de 72h. On débute avec {{Traitement|nom=dexamethasone|indication=|RRR=|RRA=|référence_RRR=|référence_RRA=}} 6-16mg SC-IV, 5-10 jours. Un sevrage est à faire selon la dose minimale efficace. | |||
* Les anti-sécrétoires peuvent aussi être tentés : | |||
**les {{Traitement|nom=IPP}} sont préférables aux anti-H2 (ex. ranitidine)<ref name=":15" /> | |||
**les anticholinergiques (ex. scopolamine) ont des effets secondaires importants ; l'octréotide est préférable <ref>{{Citation d'un article|prénom1=Xingang|nom1=Peng|prénom2=Peige|nom2=Wang|prénom3=Shikuan|nom3=Li|prénom4=Guangyong|nom4=Zhang|titre=Randomized clinical trial comparing octreotide and scopolamine butylbromide in symptom control of patients with inoperable bowel obstruction due to advanced ovarian cancer|périodique=World Journal of Surgical Oncology|volume=13|numéro=1|date=2015-02-15|issn=1477-7819|doi=10.1186/s12957-015-0455-3|lire en ligne=http://dx.doi.org/10.1186/s12957-015-0455-3|consulté le=2020-11-04}}</ref> | |||
**l'{{Traitement|nom=octréotide|indication=|RRR=|RRA=|référence_RRR=|référence_RRA=}} diminue la quantité de vomissement et pourrait aider à la résolution<ref>{{Citation d'un article|prénom1=George P.|nom1=Obita|prénom2=Elaine G.|nom2=Boland|prénom3=David C.|nom3=Currow|prénom4=Miriam J.|nom4=Johnson|titre=Somatostatin Analogues Compared With Placebo and Other Pharmacologic Agents in the Management of Symptoms of Inoperable Malignant Bowel Obstruction: A Systematic Review|périodique=Journal of Pain and Symptom Management|volume=52|numéro=6|date=2016-12|issn=0885-3924|doi=10.1016/j.jpainsymman.2016.05.032|lire en ligne=http://dx.doi.org/10.1016/j.jpainsymman.2016.05.032|consulté le=2020-11-04|pages=901–919.e1}}</ref>. | |||
* | * La '''palliation interventionnelle''' peut être de l'ordre d'un tuteur (ex. stent duodénal), d'une stomie de décompression, d'une résection ou d'une dérivation. La résection offre habituellement la meilleure survie, mais la sélection de ces candidats est biaisée par leur meilleur état pré-opératoire. | ||
|- | |||
!Pédiatrie | |||
| | |||
* Il est généralement convenu de procéder de la même façon en pédiatrie. Le diagnostic différentiel dans l'abdomen vierge est toutefois différent. | |||
|- | |||
!Occlusion post-opératoire précoce | |||
| | |||
* La définition la plus acceptée est l'occlusion intestinale <30 jours post-opératoire ET une occlusion clinique + radiologique après avoir eu un épisode de transit<ref>{{Citation d'un article|prénom1=Sharif H.|nom1=Ellozy|prénom2=Michael T.|nom2=Harris|prénom3=Joel J.|nom3=Bauer|prénom4=Stephen R.|nom4=Gorfine|titre=Early Postoperative Small-Bowel Obstruction|périodique=Diseases of the Colon & Rectum|volume=45|numéro=9|date=2002-09|issn=0012-3706|doi=10.1007/s10350-004-6395-6|lire en ligne=http://dx.doi.org/10.1007/s10350-004-6395-6|consulté le=2020-11-04|pages=1214–1217}}</ref>. | |||
* La tomodensitométrie est recommandée. | |||
* Sa fréquence est rare (6% après une intervention par laparoscopie et 10% après une laparotomie)<ref name=":19">{{Citation d'un article|prénom1=S. B. S.|nom1=Sajja|prénom2=M.|nom2=Schein|titre=Early postoperative small bowel obstruction|périodique=British Journal of Surgery|volume=91|numéro=6|date=2004-05-21|issn=0007-1323|issn2=1365-2168|doi=10.1002/bjs.4589|lire en ligne=http://dx.doi.org/10.1002/bjs.4589|consulté le=2020-11-04|pages=683–691}}</ref>, mais elle est morbide et prédictive d'occlusion future. Elle représente 1-4% des cas totaux d'occlusion intestinale. Les causes les plus fréquentes sont les adhérences (92%) et les hernies internes<ref name=":19" />. | |||
* Si l'occlusion survient à la suite d'une chirurgie ouverte, un traitement conservateur est préconisé, alors que si c'est après une laparoscopie, il faut souvent retourner en salle d'opération, car elle est fréquemment causée par une hernie interne.'''<ref name=":13" />''' | |||
* Si l'intervention index a été effectuée par laparotomie, on réexplore par cette même modalité. Si l'intervention initiale était par laparoscopie, 25% des cas pourront être résolus par cette modalité. La laparoscopie n'augmente pas le risque d'entérotomie, de mortalité ou de complications mineures. | |||
* Idéalement, il faut procéder en-deçà de 14 jours afin de faire face à moins d'inflammation. Il est probablement sécuritaire d'intervenir après 14 jours si l'état du patient le permet<ref>{{Citation d'un article|prénom1=Naeem|nom1=Goussous|prénom2=Kevin M.|nom2=Kemp|prénom3=Michael P.|nom3=Bannon|prénom4=Michael L.|nom4=Kendrick|titre=Early postoperative small bowel obstruction: open vs laparoscopic|périodique=The American Journal of Surgery|volume=209|numéro=2|date=2015-02|issn=0002-9610|doi=10.1016/j.amjsurg.2014.07.012|lire en ligne=http://dx.doi.org/10.1016/j.amjsurg.2014.07.012|consulté le=2020-11-04|pages=385–390}}</ref>. | |||
* Il est important de la différencier de l'[[iléus]] post-opératoire. Dans l'occlusion post-opératoire, il y a un retour de transit avant les symptômes obstructifs, ce qui n'est pas le cas dans l'iléus. De plus, il n'y a pas d'air dans le côlon à l'imagerie.'''<ref name=":13" />''' | |||
|- | |||
!Occlusion maligne | |||
| | |||
* L'occlusion maligne est une occlusion de l'intestin grêle secondaire à une néoplasie. Elle survient dans 10-30% des néoplasies gastro-intestinales et 5-50% des néoplasies ovariennes. Qu'elle soit intra ou extraluminale, la néoplasie peut causer une occlusion ou une invagination. Elle peut aussi affecter le péristaltisme.'''<ref name=":13" />''' | |||
* | * L'occlusion maligne se manifeste souvent plus progressivement et la majorité sont des occlusions partielles. Elle peut également être multiétagée (s'il y a plusieurs implants de carcinomatose). La tomodensitométrie abdominale est l'examen de choix. Il est possible de procéder à une imagerie avec contraste pour la visualiser, soit une {{Examen paraclinique|nom=entéroclyse|indication=|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}} ou {{Examen paraclinique|nom=transit du grêle|indication=|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=}} (détecte mieux les néoplasies intraluminales) ou la gorgée au graffin, qui est préférée au baryum dans ce cas-ci.'''<ref name=":13" />''' | ||
* On préfère un traitement conservateur, bien qu'une chirurgie (résection ou dérivation) est possible si le patient remplit certaines conditions : | |||
** l'absence de métastase à distance extensive | |||
** l'absence d’ascite incontrôlable | |||
** l'absence de radiothérapie abdominale | |||
** un statut nutritionnel adéquat | |||
**une néoplasie lentement progressive (cancer de l'estomac de bas grade, pseudomyxome, colorectal, cancer urologique) | |||
**une survie estimée > 6 mois, mais il pourrait y avoir un bénéfice si survie estimée > 2 mois, car la cure d'occlusion permet au patient de recevoir des traitements complémentaires et de s'alimenter. | |||
|} | |||
==Suivi== | |||
Après la résolution hospitalière de l'occlusion, il n'y a pas de suivi particulier, sauf si la cause est une maladie chronique (ex. entérite radique, maladie inflammatoire intestinale) ou s'il s'agit d'un cancer. | |||
Le patient doit revenir s'il y a une récidive des symptômes, car les occlusions intestinales peuvent être récurrentes. | |||
==Complications== | ==Complications== | ||
Les complications qui peuvent survenir à la suite d'une occlusion de l'intestin grêle sont | Les complications qui peuvent survenir à la suite d'une occlusion de l'intestin grêle sont<ref name=":0" />: | ||
*{{Complication|nom=nécrose}} | *la {{Complication|nom=nécrose intestinale}} | ||
*{{Complication|nom= | *la {{Complication|nom=perforation intestinale}} | ||
*{{Complication|nom= | *l'{{Complication|nom=hypovolémie}} et le {{Complication|nom=choc hypovolémique}} (formation d'un troisième espace) | ||
*{{Complication|nom= | *des dysélectrolytémies ({{Complication|nom=hyponatrémie}}, {{Complication|nom=hypernatrémie}}, {{Complication|nom=hypokaliémie}}) | ||
*{{Complication|nom= | *l'{{Complication|nom=acidose métabolique}} (par perte de bics dans les diarrhées et par vomissement des H+) | ||
*le {{Complication|nom=sepsis}} et le {{Complication|nom=choc septique}} (par translocation bactérienne) | |||
*la {{Complication|nom=péritonite}} | |||
*une {{Complication|nom=bactériémie}} | |||
*la {{Complication|nom=perforation intestinale}} | |||
*l'{{Complication|nom=abcès intra-abdominal}}. | |||
==Évolution== | ==Évolution== | ||
L'évolution de la maladie dépend de la cause de l'obstruction intestinale. | L'évolution de la maladie dépend de la cause de l'obstruction intestinale. Lors d'un traitement chirurgical de l'occlusion, il y a un risque de faire de nouvelles adhérences, qui pourraient causer une autre occlusion par la suite. | ||
Lors d'un traitement chirurgical de l'occlusion, il y a un risque de faire de nouvelles adhérences, qui pourraient causer une autre occlusion par la suite. | |||
==Prévention== | ==Prévention== | ||
La prévention de l'occlusion de l'intestin grêle repose sur la prévention des étiologies sous-jacentes : | |||
* la prévention de tout cancer abdominal | |||
* la prévention de toute condition chirurgicale abdominale pour limiter le risque d'adhérence post-chirurgical | |||
* la prévention des hernies inguinales (éviter de lever des charges lourdes) | |||
* la prévention des rechutes des maladies inflammatoires intestinales. | |||
Autrement, il est difficile de prévenir les occlusions intestinales elles-mêmes. | |||
==Notes== | ==Notes== | ||
Dernière version du 3 janvier 2024 à 12:31
| Maladie | |||
 Radiographie abdominale démontrant une occlusion intestinale avec de multiples niveaux hydro-aériques | |||
| Caractéristiques | |||
|---|---|---|---|
| Signes | Sepsis, Hypovolémie, Masse abdominale, Péritonisme, Cicatrice, Hernie abdominale, Rigidité, Sensibilité diffuse ou focale, Ressaut, Masse rectale, ... [+] | ||
| Symptômes |
Nausées, Ballonnements, Absence de gaz, Douleur abdominale, Vomissement , Absence de selle | ||
| Diagnostic différentiel |
Maladies inflammatoires intestinales, Syndrome de pseudo-occlusion intestinale, Pullulation bactérienne, Iléus, Pancréatite aiguë, Ischémie mésentérique aiguë, Gastro-entérite virale, Constipation (signe clinique), Entérite bactérienne, Colite bactérienne | ||
| Informations | |||
| Terme anglais | Small bowel obstruction | ||
| Autres noms | Occlusion intestinale, Subocclusion, Pseudo-obstruction, Occlusion du grêle | ||
| Wikidata ID | Q16244733 | ||
| Spécialités | Chirurgie générale, Gastro-entérologie, Médecine d'urgence | ||
| |||
L'occlusion de l'intestin grêle est une urgence chirurgicale courante en raison d'un blocage mécanique de l'intestin. Les obstructions de l'intestin grêle peuvent être partielles ou complètes et peuvent être non étranglées ou étranglées. [1][2][3][4]
Épidémiologie
Plus de 300 000 laparotomies seraient pratiquées chaque année aux États-Unis pour une occlusion de l'intestin grêle. L'intestin grêle comprend 80% des obstructions intestinales. Il y a une incidence similaire chez les hommes et les femmes. Il y a une incidence plus élevée avec l'âge et le nombre d'interventions intra-abdominales. [5][4]
Les obstructions de l'intestin grêle représentent 15% des consultations pour douleur abdominale. 30% des cas ont besoin de chirurgie et 7 à 42% sont étranglées. [6]
Étiologies
Dans l'ordre, les trois causes les plus fréquentes sont [6]:
- les adhérences intestinales
- les néoplasies abdominales
- les hernies incarcérées.
Dans la population pédiatrique, les causes courantes comprennent l'atrésie intestinale, la sténose du pylore et l'invagination[4].
| Localisation de l'obstruction | Étiologies |
|---|---|
| Extraluminales | |
| Intramurales |
|
| Intraluminales |
Physiopathologie
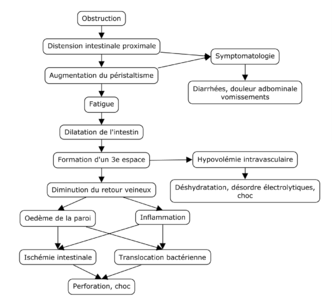
L'obstruction de l'intestin grêle entraîne une distension intestinale proximale et une décompression intestinale distale. Au début, le péristaltisme peut augmenter, entraînant des selles fréquentes et des diarrhées. Des vomissements peuvent survenir en raison de la distension proximale de l'intestin. À la suite de l'augmentation du péristaltisme, l'intestin se fatigue et se dilate. Une collection de fluide intraluminal, appelée 3e espace, se forme souvent dans l'intestin et dans sa paroi (oedème pariétal). Cela cause de la déshydratation, de l'hypovolémie et des désordres électrolytiques. Il est même possible de tomber en choc à cause de la formation du 3e espace. La ventilation peut aussi être compromise à cause de l'augmentation de la pression intra-abdominale. [7]
Avec l'augmentation de la pression intraluminale, le retour veineux de l'intestin diminue. Cela entraîne un œdème et une inflammation de la paroi intestinale. La paroi intestinale épaissie et inflammée présente un risque d'ischémie et de translocation bactérienne par perte de l'intégrité des jonctions cellulaires. La translocation bactérienne peut provoquer une péritonite et une bactériémie, le plus souvent dues à Escherichia coli. La translocation bactérienne amplifie l'inflammation. Au fur et à mesure que l'intestin augmente sa pression, le flux artériel sera coupé, entraînant une ischémie intestinale et éventuellement une perforation, une péritonite, un choc septique et la mort si elle n'est pas traitée.[8][4][6][7]
Présentation clinique
Facteurs de risque
Les principaux facteurs de risque d'obstruction de l'intestin grêle sont[6] :
- des antécédents de chirurgie abdominale :
- la laparotomie (63% forment des adhérences, 11-20% d'hernie incisionnelle)
- la laparoscopie (< 2% d'hernie incisionnelle, moins d'adhérences, mais présentes quand même[9])
- une chirurgie pelvienne (urologie, gynécologique, colorectale)
- les maladies inflammatoires intestinales
- avoir une néoplasie
- une hernie abdominale.
Questionnaire
Au questionnaire, les symptômes suivants sont suggestifs d'une obstruction de l'intestin grêle[6] :
- une douleur abdominale aiguë :
- initialement crampiforme et intermittente
- si la douleur abdominale devient constante, cela suggère de l'ischémie et du péritonisme
- la vitesse d'apparition de la douleur nous oriente vers une cause probable :
- une douleur à début abrupt pointe vers une hernie, un volvulus ou des adhérences
- une douleur à début lentement progressif pointe davantage vers une néoplasie ou une maladie inflammatoire
- les nausées et les vomissements sont des symptômes précoces, particulièrement si l'obstruction est haute (si les vomissements sont fécaloïdes, c'est un indice de pullulation bactérienne)
- les ballonnements peuvent être présents, particulièrement si l'obstruction est basse
- l'absence de gaz et l'absence de selle sont pathognomoniques (toutefois, le passage de selle n'exclue pas une occlusion complète : le site distal à l'occlusion doit se vider avant qu'il n'y ait plus de gaz et de selle).
Examen clinique
À l'examen physique, les signes suivants sont à rechercher[4][6][10][7] :
- les signes vitaux seront généralement normaux, mais on doit rechercher des signes de sepsis et d'hypovolémie
- à l'examen de l'abdomen
- rechercher la présence de cicatrices abdominales, d'hernie abdominale ou de masse abdominale
- à l'auscultation, on recherche des bruits intestinaux anormaux
- au début, les bruits intestinaux sont généralement augmentés et aigus (métalliques)
- les bruits intestinaux sont diminués (voire absents) si l'obstruction est avancée
- les mouvements de péristaltisme peuvent être visibles au début de l'obstruction
- la distension abdominale
- une sensibilité diffuse ou focale
- des signes de péritonisme (ressaut, défense abdominale involontaire, rigidité)
- au toucher rectal, on recherche une masse rectale et une impaction fécale.
Examens paracliniques
Des examens paracliniques sont nécessaires pour l'évaluation et la gestion de l'occlusion de l'intestin. Toutefois, outre confirmer le diagnostic et les complications franches, on recherche l’ischémie avant qu’elle ne se complique : on ne doit pas se fier uniquement aux examens paracliniques pour identifier le patient ayant besoin d'intervention chirurgicale. On doit interpréter les bilans avec diligence.
Bilan sanguin
Les analyses suivantes sont sensibles, mais peu spécifiques à l'occlusion [6]:
- la formule sanguine complète pour rechercher une leucocytose ainsi que pour se préparer à la chirurgie (hémoglobine et plaquette)
- les électrolytes, la créatininémie et l'urée pour évaluer l'état d'hydratation
- s'il y a déshydratation, une hyponatrémie, une augmentation de l'urée et de la créatininémie sont possibles
- l'hypokaliémie est fréquente dans les contextes de vomissements
- le gaz veineux et les lactates sériques pour rechercher des désordres acidobasiques
- l'acidose métabolique et l'hyperlactatémie peuvent être présents en cas de choc hypovolémique/septique ou en cas d'ischémie intestinale
- l'alcalose métabolique peut être présent en cas de déshydratation
- l'INR et le TCA en prévision de la chirurgie (peut être altéré si dénutrition).
Imageries
| Examen radiologique | Explications |
|---|---|
| Tomodensitométrie abdominale avec contraste[Se: 93 %][Sp: 100 %] |
|
| Radiographie abdominale[Se: 50 %][Sp: 75 %] |
|
| Échographie abdominale |
|
| Entéroclyse - transit du grêle standard |
|
| IRM abdominale |
|
| Entéro-IRM |
|
-
Radiographie simple en position debout d'une obstruction de l'intestin grêle
-
Niveaux aériens vus à la tomodensitométrie dans un cas d'occlusion de l'intestin grêle
-
Obstruction de l'intestin grêle à l'échographie
Approche clinique
Tout d'abord, face à un tableau qui laisse soupçonner une occlusion de l'intestin grêle, il est important de s'assurer que c'est bien une obstruction mécanique, et non fonctionnelle, comme ce serait le cas avec un iléus paralytique par exemple. Une augmentation du péristaltisme et des bruits intestinaux est un indice d'obstruction mécanique.
Ensuite, il faut différencier les occlusions du grêle et celles du côlon. Pour ce faire, on peut utiliser la radiographie simple de l'abdomen, qui montrera la présence d'air et de distension dans le côlon si c'est une obstruction du côlon.
L'occlusion peut être partielle ou complète, c'est-à-dire si la lumière intestinale est totalement obstruée ou non. L'absence totale de selles et de gaz oriente vers une occlusion complète. L'occlusion peut aussi être simple ou compliquée, s'il y a un compromis vasculaire et une menace d'ischémie de l'intestin. Les occlusions causées par une hernie étranglée ou par une anse borgne (closed-loop) sont des exemples d'occlusions compliquées. Plusieurs indices de l'étiologie peuvent être recherchés au questionnaire et à l'examen physique, notamment les antécédents de chirurgie abdominale, la présence d'hernie ou de symptômes suggestifs d'un cancer. Des examens d'imagerie nous permettent de confirmer la présence de l'occlusion intestinale et peuvent aussi préciser l'étiologie. L'examen de choix est la tomodensitométrie axiale, quand elle est possible, après avoir effectué une radiographie 3 incidences qui servira d'examen de référence pendant l'épisode de soin. Il est possible d'omettre la tomodensitométrie si le patient ne présente pas de signe de souffrance intestinale (température, leucocytose et/ou péritonisme) et que le patient a déjà eu une intervention chirurgicale. Le diagnostic le plus probable est alors l'occlusion sur adhérences.
Des études de laboratoire de routine doivent également être faits pour évaluer l'ischémie intestinale, l'inflammation, le degré de déshydratation et pour écarter les diagnostics concomitants. Ceux-ci peuvent inclure une formule sanguine complète, l'acide lactique, l'analyse d'urine et un bilan de coagulation. Il faut se rappeler toutefois que les analyses de laboratoire ne sont pertubées que lorsque la situation est avancée et on ne doit pas se fier uniquement à ce critère pour suspecter la souffrance intestinale. En effet, en utilisant uniquement les éléments cliniques, nous avons jusqu'à 50% d'erreur, et en combinant les éléments paracliniques tels que l'imagerie et les analyses sanguines, notre validité diagnostique augmente à 70-96%[16][7][8][17].
Le choix du traitement dépend de l'état clinique du patient. S'il y présence d'un abdomen aigu, aucun antécédent chirurgical, si une hernie est visualisée ou si les examens paracliniques pointent vers une occlusion compliquée, le traitement est chirurgical d'emblée. S'il n'y a pas d'abdomen aigu, le traitement conservateur peut être essayer pour environ 48h, selon le jugement clinique et l'évolution du patient. S'il échoue, il faudrait procéder au traitement chirurgical, qui consiste à lever la cause de l'obstruction et réséquer les parties non-viables d'intestin au besoin.[6]
Diagnostic
L'occlusion intestinale est suspectée cliniquement, mais confirmée par les examens paracliniques, qui nous permettent également de trouver l'étiologie et déterminer la sévérité de la situation.
Diagnostic différentiel
Le diagnostic différentiel de l'occlusion du grêle comprend :[4][18][19]
- la gastro-entérite virale
- l'entérite bactérienne
- la colite bactérienne
- l'iléus
- l'ischémie mésentérique
- la pancréatite aiguë
- le syndrome de pseudo-occlusion intestinale
- la pullulation bactérienne
- la maladie inflammatoire intestinale
- la constipation.
Traitement
Il y a une grande variabilité de pratique dans le traitement de l'occlusion intestinale[20] et il y a peu d'études de qualité sur le sujet.
Traitement conservateur
Le traitement conservateur (non chirurgical) peut être tenté sécuritairement dans les situations suivantes[6] :
- les étiologies suspectées sont les adhérences ou le post-opératoire précoce
- il n'y a pas d'indication chirurgicale (ex. signe d'ischémie), de signe clinique ou radiologique d'occlusion compliquée
- les situations médicales suivantes :
- la néoplasie intra-abdominale (carcinomatose)
- l'entérite radique en aigu (rarement efficace en chronique)
- la maladie de Crohn en aigu (rarement efficace en chronique, il faut alors se tourner vers un traitement chirurgical).
Le traitement initial de l'occlusion du grêle consiste en :
- la consultation en chirurgie générale sans délai
- garder le patient NPO
- l'analgésie PRN
- insérer un tube nasogastrique (décompression gastrique)[note 7]
- l'hydratation intraveineuse :
- elle permet de remplacer les pertes causées par les vomissements, la formation du 3e espace et le jeûne
- s'il y a beaucoup de vomissements ou si le drainage via le TNG est abondant, du KCl peut être ajouté au soluté de base
- elle permet de limiter le catabolisme via l'ajout de dextrose dans le soluté (soluté + KCl + dextrose)
- les antibiotiques :
- une sonde urinaire PRN pour monitorer les excrétats
- le test au contraste hydrosoluble (gastrografin) peut être tenté[14], car il est sécuritaire (pas d'augmentation de mortalité ou morbidité) et qu'il y a un faible risque d’ischémie lors du protocole (3-6%).
| Explications | |
|---|---|
| Pourquoi ? |
|
| Quand ? | Le moment d'administration du test au gastrografin est variable :
|
| Protocole |
Il est important de déclamper le TNG en cours de test si le patient est nauséeux, car il y a un risque d'aspiration si l'estomac se distend trop.
|
| Avantages |
|
| Utilité diagnostique |
|
| Évolution attendue |
|
Cette prise en charge conservatrice est souvent suffisante les occlusions partielles ou non compliquées de l'intestin grêle.
L'évolution attendue avec le traitement conservateur est une amélioration en 48h (85-95%) :
- 75% des occlusions partielles et 41-73% des occlusions complètes se résolvent
- 3-6% des occlusions vont s'étrangler.
Voici certains signes qui indiquent un échec au traitement conservateur :
- l'absence de reprise du transit en 5 jours (la mortalité et les complications augmentent après 3 jours de traitement conservateur[25])
- l'augmentation de la douleur ou de la distension abdominale
- de la fièvre de novo
- l'augmentation des globules blancs.
Si ce n'est pas un tableau clair d'échec, il est possible de répéter la TDM. Le clampage du TNG pendant 4h est aussi une option possible : si le résidu est < 100 cc et qu'il n'y a pas de nausées si de vomissements, on peut alors cesser le TNG.
Traitement chirurgical
Un traitement chirurgical est indiqué pour une occlusion de l'intestin grêle dans les cas suivants[6]:
- une obstruction compliquée (ischémie, anse borgne, hernie incarcérée)
- l'échec au traitement conservateur
- une occlusion sans antécédents chirurgicaux (un traitement conservateur pourrait être tenté dans certaines situations, voir ci-bas).
Le traitement chirurgical se fait :
- précocement s'il y a des signes de souffrance
- à la suite de l'échec à un traitement conservateur de 48h.
Le traitement chirurgical s'accompagne aussi d'une antibioprophylaxie pour prévenir les complications infectieuses de la chirurgie. L'approche chirurgicale peut se faire par laparotomie ou par laparoscopie.
| Approche chirurgicale choisie | Explications |
|---|---|
| Laparoscopie |
|
| Laparotomie | Voir la vidéo suivante [1] qui démontre l'utilisation de la fluorescéine pour évaluer la viabilité de l'intestin grêle.
|
Situations particulières
| Situation | Prise en charge particulière |
|---|---|
| Abdomen vierge |
|
| Carcinomatose |
|
| Pédiatrie |
|
| Occlusion post-opératoire précoce |
|
| Occlusion maligne |
|
Suivi
Après la résolution hospitalière de l'occlusion, il n'y a pas de suivi particulier, sauf si la cause est une maladie chronique (ex. entérite radique, maladie inflammatoire intestinale) ou s'il s'agit d'un cancer.
Le patient doit revenir s'il y a une récidive des symptômes, car les occlusions intestinales peuvent être récurrentes.
Complications
Les complications qui peuvent survenir à la suite d'une occlusion de l'intestin grêle sont[4]:
- la nécrose intestinale
- la perforation intestinale
- l'hypovolémie et le choc hypovolémique (formation d'un troisième espace)
- des dysélectrolytémies (hyponatrémie, hypernatrémie, hypokaliémie)
- l'acidose métabolique (par perte de bics dans les diarrhées et par vomissement des H+)
- le sepsis et le choc septique (par translocation bactérienne)
- la péritonite
- une bactériémie
- la perforation intestinale
- l'abcès intra-abdominal.
Évolution
L'évolution de la maladie dépend de la cause de l'obstruction intestinale. Lors d'un traitement chirurgical de l'occlusion, il y a un risque de faire de nouvelles adhérences, qui pourraient causer une autre occlusion par la suite.
Prévention
La prévention de l'occlusion de l'intestin grêle repose sur la prévention des étiologies sous-jacentes :
- la prévention de tout cancer abdominal
- la prévention de toute condition chirurgicale abdominale pour limiter le risque d'adhérence post-chirurgical
- la prévention des hernies inguinales (éviter de lever des charges lourdes)
- la prévention des rechutes des maladies inflammatoires intestinales.
Autrement, il est difficile de prévenir les occlusions intestinales elles-mêmes.
Notes
- ↑ Principalement après les chirurgies gastro-intestinales ou gynécologiques.
- ↑ le liquide accumulé dans la lumière intestinale sert de contraste aqueux ; par ailleurs, du contraste hydrosoluble peut être administré mais le patient est souvent porteur d'un tube nasogastrique
- ↑ Whirlpool sign, torsion des vaisseaux mésentériques.
- ↑ Gas dans les parois du grêle engendré par la nécrose
- ↑ Peut aussi être présent dans l'iléus
- ↑ Aussi présente si inflammation intestinale
- ↑ Il n'y a aucun avantage à positionner le TNG plus loin que l'estomac.
- ↑ Si les antibiotiques sont donnés, ils doivent couvrir la flore intestine, les bactéries Gram négatifs et les anaérobes
- ↑ Ce qu'on appelle «dérouler le grêle dans son entièreté»
- ↑ Secondaires à une ancienne infection abdominale ou d'origine congénitale.
Références
- Cet article a été créé en partie ou en totalité le 2020/10/16 à partir de Chirurgie (application), créée par Dre Hélène Milot, Dr Olivier Mailloux et collaborateurs et partagé sous la licence CC-BY-SA 4.0 international
- Cette page a été modifiée ou créée le 2020/10/12 à partir de Small Bowel Obstruction (StatPearls / Small Bowel Obstruction (2020/04/21)), écrite par les contributeurs de StatPearls et partagée sous la licence CC-BY 4.0 international (jusqu'au 2022-12-08). Le contenu original est disponible à https://www.ncbi.nlm.nih.gov/pubmed/28846346 (livre).
- ↑ 1,0 et 1,1 Allison F. Linden, Manish T. Raiji, Jonathan E. Kohler et Erica M. Carlisle, « Evaluation of a water-soluble contrast protocol for nonoperative management of pediatric adhesive small bowel obstruction », Journal of Pediatric Surgery, vol. 54, no 1, , p. 184–188 (ISSN 1531-5037, PMID 30414689, DOI 10.1016/j.jpedsurg.2018.10.002, lire en ligne)
- ↑ John D. Gilbert et Roger W. Byard, « Obturator hernia and the elderly », Forensic Science, Medicine, and Pathology, vol. 15, no 3, , p. 491–493 (ISSN 1556-2891, PMID 30397870, DOI 10.1007/s12024-018-0046-z, lire en ligne)
- ↑ Katie Love Bower, Daniel I. Lollar, Sharon L. Williams et Farrell C. Adkins, « Small Bowel Obstruction », The Surgical Clinics of North America, vol. 98, no 5, , p. 945–971 (ISSN 1558-3171, PMID 30243455, DOI 10.1016/j.suc.2018.05.007, lire en ligne)
- ↑ 4,0 4,1 4,2 4,3 4,4 4,5 4,6 et 4,7 Michael A. Schick, Sarang Kashyap et Marcelle Meseeha, StatPearls, StatPearls Publishing, (PMID 28846346, lire en ligne)
- ↑ Matthew K. Edwards, Christopher S. Kuppler, Chasen A. Croft et Hannah M. Eason-Bates, « Adhesive Closed-loop Small Bowel Obstruction », Clinical Practice and Cases in Emergency Medicine, vol. 2, no 1, , p. 31–34 (ISSN 2474-252X, PMID 29849259, Central PMCID 5965135, DOI 10.5811/cpcem.2017.10.35927, lire en ligne)
- ↑ 6,00 6,01 6,02 6,03 6,04 6,05 6,06 6,07 6,08 6,09 6,10 6,11 6,12 6,13 6,14 6,15 et 6,16 « Application Chirurgie » (consulté le 16 octobre 2020)
- ↑ 7,0 7,1 7,2 et 7,3 (en) Courtney M. Touwnsend, R. Daniel Beauchamps, B. Mark Evers, Kenneth L. Mattox, Sabiston Textbook of Surgery, Philadelphie, Elsevier, (ISBN 978-0-323-40162-3), p. 1247
- ↑ 8,0 et 8,1 Brit Long, Jennifer Robertson et Alex Koyfman, « Emergency Medicine Evaluation and Management of Small Bowel Obstruction: Evidence-Based Recommendations », The Journal of Emergency Medicine, vol. 56, no 2, , p. 166–176 (ISSN 0736-4679, PMID 30527563, DOI 10.1016/j.jemermed.2018.10.024, lire en ligne)
- ↑ (en) T. Yamada, K. Okabayashi, H. Hasegawa et M. Tsuruta, « Meta-analysis of the risk of small bowel obstruction following open or laparoscopic colorectal surgery: Small bowel obstruction after colorectal surgery », British Journal of Surgery, vol. 103, no 5, , p. 493–503 (DOI 10.1002/bjs.10105, lire en ligne)
- ↑ Ramy Behman, Avery B. Nathens, Nicole Look Hong et Petros Pechlivanoglou, « Evolving Management Strategies in Patients with Adhesive Small Bowel Obstruction: a Population-Based Analysis », Journal of Gastrointestinal Surgery: Official Journal of the Society for Surgery of the Alimentary Tract, vol. 22, no 12, , p. 2133–2141 (ISSN 1873-4626, PMID 30051307, DOI 10.1007/s11605-018-3881-z, lire en ligne)
- ↑ Stefania Tamburrini, Marina Lugarà, Francesco Iaselli et Pietro Paolo Saturnino, « Diagnostic Accuracy of Ultrasound in the Diagnosis of Small Bowel Obstruction », Diagnostics (Basel, Switzerland), vol. 9, no 3, (ISSN 2075-4418, PMID 31390727, Central PMCID 6787646, DOI 10.3390/diagnostics9030088, lire en ligne)
- ↑ Maryam Al Ali, Sarah Jabbour et Salma Alrajaby, « ACUTE ABDOMEN systemic sonographic approach to acute abdomen in emergency department: a case series », The Ultrasound Journal, vol. 11, no 1, , p. 22 (ISSN 2524-8987, PMID 31544223, Central PMCID 6755127, DOI 10.1186/s13089-019-0136-5, lire en ligne)
- ↑ Ekin Ozturk, Marianne van Iersel, Martijn Mwj Stommel et Yvonne Schoon, « Small bowel obstruction in the elderly: a plea for comprehensive acute geriatric care », World journal of emergency surgery: WJES, vol. 13, , p. 48 (ISSN 1749-7922, PMID 30377439, Central PMCID 6196030, DOI 10.1186/s13017-018-0208-z, lire en ligne)
- ↑ 14,0 et 14,1 Adrian A. Maung, Dirk C. Johnson, Greta L. Piper et Ronald R. Barbosa, « Evaluation and management of small-bowel obstruction », Journal of Trauma and Acute Care Surgery, vol. 73, , S362–S369 (ISSN 2163-0755, DOI 10.1097/ta.0b013e31827019de, lire en ligne)
- ↑ 15,0 et 15,1 (en) Ellen X. Sun, Core Radiology, Cambridge University Press (ISBN 9781108966450)
- ↑ Lyndsey E. Wessels, Richard Y. Calvo, Casey E. Dunne et Jason M. Bowie, « Outcomes in adhesive small bowel obstruction from a large statewide database: What to expect after nonoperative management », The Journal of Trauma and Acute Care Surgery, vol. 86, no 4, , p. 651–657 (ISSN 2163-0763, PMID 30907786, DOI 10.1097/TA.0000000000002196, lire en ligne)
- ↑ Martin D. Zielinski, Patrick W. Eiken, Michael P. Bannon et Stephanie F. Heller, « Small Bowel Obstruction—Who Needs an Operation? A Multivariate Prediction Model », World Journal of Surgery, vol. 34, no 5, , p. 910–919 (ISSN 0364-2313 et 1432-2323, DOI 10.1007/s00268-010-0479-3, lire en ligne)
- ↑ Adrian K. McGrath, Fatimah Suliman, Noel Thin et Ashish Rohatgi, « Adult intussusception associated with mesenteric Meckel's diverticulum and antimesenteric ileal polyp », BMJ case reports, vol. 12, no 9, (ISSN 1757-790X, PMID 31537591, Central PMCID 6754700, DOI 10.1136/bcr-2019-230612, lire en ligne)
- ↑ Ioana Baiu et Mary T. Hawn, « Small Bowel Obstruction », JAMA, vol. 319, no 20, 05 22, 2018, p. 2146 (ISSN 1538-3598, PMID 29800183, DOI 10.1001/jama.2018.5834, lire en ligne)
- ↑ Herbert Freund, Reoperative Abdominal Surgery, Jaypee Brothers Medical Publishers (P) Ltd., (ISBN 978-1-907816-55-0, lire en ligne), p. 193–193
- ↑ Jose J. Diaz, Faran Bokhari, Nathan T. Mowery et Jose A. Acosta, « Guidelines for Management of Small Bowel Obstruction », The Journal of Trauma: Injury, Infection, and Critical Care, vol. 64, no 6, , p. 1651–1664 (ISSN 0022-5282, DOI 10.1097/ta.0b013e31816f709e, lire en ligne)
- ↑ Marco Ceresoli, Federico Coccolini, Fausto Catena et Giulia Montori, « Water-soluble contrast agent in adhesive small bowel obstruction: a systematic review and meta-analysis of diagnostic and therapeutic value », The American Journal of Surgery, vol. 211, no 6, , p. 1114–1125 (ISSN 0002-9610, DOI 10.1016/j.amjsurg.2015.06.012, lire en ligne)
- ↑ 23,0 et 23,1 Marco Ceresoli, Federico Coccolini, Fausto Catena et Giulia Montori, « Water-soluble contrast agent in adhesive small bowel obstruction: a systematic review and meta-analysis of diagnostic and therapeutic value », The American Journal of Surgery, vol. 211, no 6, , p. 1114–1125 (ISSN 0002-9610, DOI 10.1016/j.amjsurg.2015.06.012, lire en ligne)
- ↑ (en) B. C. Branco, G. Barmparas, B. Schnüriger et K. Inaba, « Systematic review and meta-analysis of the diagnostic and therapeutic role of water-soluble contrast agent in adhesive small bowel obstruction », British Journal of Surgery, vol. 97, no 4, , p. 470–478 (DOI 10.1002/bjs.7019, lire en ligne)
- ↑ Dean Schraufnagel, Sean Rajaee et Frederick Heaton Millham, « How many sunsets? Timing of surgery in adhesive small bowel obstruction », Journal of Trauma and Acute Care Surgery, vol. 74, no 1, , p. 181–189 (ISSN 2163-0755, DOI 10.1097/ta.0b013e31827891a1, lire en ligne)
- ↑ Muhammad S. Sajid, Amir H. Khawaja, Parv Sains et Krishna K. Singh, « A systematic review comparing laparoscopic vs open adhesiolysis in patients with adhesional small bowel obstruction », The American Journal of Surgery, vol. 212, no 1, , p. 138–150 (ISSN 0002-9610, DOI 10.1016/j.amjsurg.2016.01.030, lire en ligne)
- ↑ Tom Wiggins, Sheraz R. Markar et Adrian Harris, « Laparoscopic adhesiolysis for acute small bowel obstruction: systematic review and pooled analysis », Surgical Endoscopy, vol. 29, no 12, , p. 3432–3442 (ISSN 0930-2794 et 1432-2218, DOI 10.1007/s00464-015-4114-0, lire en ligne)
- ↑ Donal B. O’Connor et Desmond C. Winter, « The role of laparoscopy in the management of acute small-bowel obstruction: a review of over 2,000 cases », Surgical Endoscopy, vol. 26, no 1, , p. 12–17 (ISSN 0930-2794 et 1432-2218, DOI 10.1007/s00464-011-1885-9, lire en ligne)
- ↑ Christian Beardsley, Ruelan Furtado, Charles Mosse et Sivakumar Gananadha, « Small bowel obstruction in the virgin abdomen: the need for a mandatory laparotomy explored », The American Journal of Surgery, vol. 208, no 2, , p. 243–248 (ISSN 0002-9610, DOI 10.1016/j.amjsurg.2013.09.034, lire en ligne)
- ↑ Yvonne Ying-Ru Ng, James Chi-Yong Ngu et Andrew Siang-Yih Wong, « Small bowel obstruction in the virgin abdomen: time to challenge surgical dogma with evidence », ANZ Journal of Surgery, vol. 88, no 1-2, , p. 91–94 (ISSN 1445-1433, DOI 10.1111/ans.13714, lire en ligne)
- ↑ Yasuyuki Fukami, Yuji Kaneoka, Atsuyuki Maeda et Yuichi Takayama, « Clinical Effect of Water-Soluble Contrast Agents for Small Bowel Obstruction in the Virgin Abdomen », World Journal of Surgery, vol. 42, no 1, , p. 88–92 (ISSN 0364-2313 et 1432-2323, DOI 10.1007/s00268-017-4174-5, lire en ligne)
- ↑ Sarah E Cousins, Emma Tempest et David J Feuer, « Surgery for the resolution of symptoms in malignant bowel obstruction in advanced gynaecological and gastrointestinal cancer », Cochrane Database of Systematic Reviews, (ISSN 1465-1858, DOI 10.1002/14651858.cd002764.pub2, lire en ligne)
- ↑ Johannes Bükki, « Re: Recommendations for Bowel Obstruction With Peritoneal Carcinomatosis by Laval et al. », Journal of Pain and Symptom Management, vol. 48, no 5, , e5–e6 (ISSN 0885-3924, DOI 10.1016/j.jpainsymman.2014.07.006, lire en ligne)
- ↑ 34,0 34,1 et 34,2 Henry John Murray Ferguson, Claire Irene Ferguson, John Speakman et Tariq Ismail, « Management of intestinal obstruction in advanced malignancy », Annals of Medicine and Surgery, vol. 4, no 3, , p. 264–270 (ISSN 2049-0801, DOI 10.1016/j.amsu.2015.07.018, lire en ligne)
- ↑ Xingang Peng, Peige Wang, Shikuan Li et Guangyong Zhang, « Randomized clinical trial comparing octreotide and scopolamine butylbromide in symptom control of patients with inoperable bowel obstruction due to advanced ovarian cancer », World Journal of Surgical Oncology, vol. 13, no 1, (ISSN 1477-7819, DOI 10.1186/s12957-015-0455-3, lire en ligne)
- ↑ George P. Obita, Elaine G. Boland, David C. Currow et Miriam J. Johnson, « Somatostatin Analogues Compared With Placebo and Other Pharmacologic Agents in the Management of Symptoms of Inoperable Malignant Bowel Obstruction: A Systematic Review », Journal of Pain and Symptom Management, vol. 52, no 6, , p. 901–919.e1 (ISSN 0885-3924, DOI 10.1016/j.jpainsymman.2016.05.032, lire en ligne)
- ↑ Sharif H. Ellozy, Michael T. Harris, Joel J. Bauer et Stephen R. Gorfine, « Early Postoperative Small-Bowel Obstruction », Diseases of the Colon & Rectum, vol. 45, no 9, , p. 1214–1217 (ISSN 0012-3706, DOI 10.1007/s10350-004-6395-6, lire en ligne)
- ↑ 38,0 et 38,1 S. B. S. Sajja et M. Schein, « Early postoperative small bowel obstruction », British Journal of Surgery, vol. 91, no 6, , p. 683–691 (ISSN 0007-1323 et 1365-2168, DOI 10.1002/bjs.4589, lire en ligne)
- ↑ Naeem Goussous, Kevin M. Kemp, Michael P. Bannon et Michael L. Kendrick, « Early postoperative small bowel obstruction: open vs laparoscopic », The American Journal of Surgery, vol. 209, no 2, , p. 385–390 (ISSN 0002-9610, DOI 10.1016/j.amjsurg.2014.07.012, lire en ligne)



