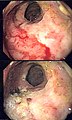
Rectite
| Classe de maladie | |||
 Rectite à l'herpès génital | |||
| Caractéristiques | |||
|---|---|---|---|
| Signes | Douleur à la palpation abdominale , Douleur au toucher rectal , Écoulement rectal , Sang au toucher rectal , Pus au toucher rectal | ||
| Symptômes |
Crampes abdominales, Nausées, Ténesme, Sensation de défécation incomplète, Asymptomatique , Prurit anal , Diarrhée , Constipation , Hématochézie , Rectorragies , ... [+] | ||
| Étiologies |
Cause idiopathique, Herpès génital, Vascularites, Traumatisme, Colite ulcéreuse, Neisseria gonorrhoeae, Chlamydia trachomatis, Amibiase, Syphilis, Giardiase, ... [+] | ||
| Informations | |||
| Terme anglais | Proctitis, rectitis | ||
| Autres noms | Proctite | ||
| Wikidata ID | Q941770 | ||
| SNOMED CT ID | 3951002 | ||
| Spécialités | Gastro-entérologie, infectiologie, médecine familiale, santé publique, chirurgie générale, oncologie | ||
| |||
La rectite, ou proctite, est l'inflammation de la muqueuse rectale qui ne s'étend pas à plus de 10-12 cm de la marche anale[1]. Elle peut être de nature infectieuse ou non-infectieuse et se présenter sous forme aigüe ou chronique[2].
Épidémiologie
La rectite est le plus souvent associée aux maladies inflammatoires intestinales, dont la maladie de Crohn et la colite ulcéreuse. Plus de 30 % des patients atteints de colite ulcéreuse ont une rectite isolée, on parle de rectite ulcéreuse[3].
L'incidence des rectites infectieuses est en hausse, en particulier chez les HARSAH. Il s'agit le plus souvent d'une ITS[3]. Les rectites gonococcique et chlamydienne surviennent principalement chez les jeunes adultes, avec une incidence supérieure chez les hommes. Parmi les HARSAH, la prévalence de la rectite gonococcique est de 5 %, et celle de la rectite chlamydienne de 9 %[2].
La rectite radique aigüe survient chez 20 % des patients recevant un traitement de radiothérapie dans la région pelvienne, et dure jusqu'à 3 mois après l'initiation du traitement. La rectite radique chronique, quant à elle, survient chez 5 à 11 % des patients après 8 à 13 mois de radiothérapie, et peut durer plusieurs années[4][5]. La rectite par dérivation apparaît de 3 à 36 mois après la dérivation fécale et moins de 50 % des patients présentent des symptômes[5].
Étiologies
Parmi les étiologies infectieuses, on retrouve[1][6] :
- les infections transmissibles sexuellement:
- Neisseria gonorrhoeae (20 %)
- Chlamydia trachomatis (11 %), sérotypes D à K
- Virus Herpès simplex (13 %) (VHS)
- Infections mixtes (10 %) (dont 3 % avec le VHS)
- Treponema pallidum (1 %) (syphilis)
- Lymphogranulomatose vénérienne (LGV) (C. trachomatis, sérotypes L1 à L3)
- Papillomavirus humain (VPH)
- Mycoplasma genitalium
- les infections entériques :
- l'entérite à Campylobacter
- la salmonellose
- la shigellose
- la giardiase
- l'amibiase
- la colite à Clostridium difficile
- la colite à Cytomégalovirus (CMV)
- la cryptosporidiose chez les patients atteints du SIDA
- idiopathique[7].
Parmi les étiologies non-infectieuses, on retrouve[2] :
- les maladies inflammatoires intestinales (maladie de Crohn et la colite ulcéreuse) (la colite ulcéreuse est la cause la plus commune de rectite[3])
- la rectite radique
- la dérivation fécale (déviation chirurgicale temporaire du transit intestinal pour permettre l'élimination des selles hors du rectum[5])
- la colite ischémique
- les vascularites
- des causes iatrogéniques comme le lavement au peroxyde d'hydrogène, les lavements avec de l'eau trop chaude[8], ou une allergie à un médicament administré par lavement (comme la mesalazine[9][note 1])
- le traumatisme.
Présentation clinique
Facteurs de risque
Les facteurs de risque de rectite par ITS sont[6][1] :
- les gbHARSAH
- les partenaires sexuels multiples
- les pratiques sexuelles anales (génito-anal, digito-anal, oro-anal)
- l'infection au VIH ou le SIDA.
Les facteurs de risque de colite ulcéreuse incluent[10] :
- l'âge (entre 15 et 30 ans)
- le sexe féminin
- les antécédents familiaux de maladie inflammatoire intestinale
- l'origine juive Ashkénaze
- vivre dans un pays industrialisé
- la dysbiose intestinale
- la prise fréquente d'anti-inflammatoires non-stéroïdiens (AINS).
Questionnaire
Les symptômes les plus communs de la rectite sont[1] :
- souvent asymptomatique
- l'écoulement rectal mucopurulent
- la constipation
- la sensation de défécation incomplète
- la proctalgie
- le ténesme rectal
- les rectorragies (plus commun avec la rectite à LGV)
- l'hématochézie
- le prurit anal
- des nausées, des ballonnements des crampes abdominales, de la fièvre, de la diarrhée (plus fréquent avec les rectites à entéropathogènes ou des infections dans la partie supérieure de l'intestin)
La symptomatologie de la rectite est variable selon le processus pathologique en cause.
| Étiologie | Manifestations cliniques |
|---|---|
| N. Gonorrhoeae[11] |
|
| C. trachomatis[11] |
|
| Lymphogranulomatose vénérienne[12] |
|
| Herpès génital[11] |
|
| Syphilis[13] |
|
| Entéropathogènes[1] |
|
Chez les personnes porteuses du VIH, il existe d'autres causes possibles de rectite et les infections sont souvent plus graves[1].
La rectite ulcéreuse se manifeste par des périodes de rémission et de rechute. Les rectites ulcéreuse et radique peuvent présenter des abcès périanaux, des fissures anales ou des fistules anorectales[2].
Examen clinique

L'examen clinique permet d'objectiver les signes suivants :
- à l'examen abdominal :
- l'inspection anogénitale :
- un écoulement muqueux, purulent ou sanguinolent
- des signes spécifiques[11] :
- des petites lésions vésiculaires sur base érythémateuse en cas de rectite à VHS
- un ulcère unique aux bords nets (chancre) en cas de rectite syphilitique
- des fissures, strictures ou fistules péri-anales et/ou anales en cas de LGV, de maladies inflammatoires intestinales et de rectite radique[2]

Chancre syphilitique
- au toucher rectal :
- à la examen des ganglions inguinaux :
- des adénopathies inguinales douloureuses ou non (en cas de rectite à VHS ou de LGV[11]).
Examens paracliniques
Les examens paracliniques pertinents dans le diagnostic de la rectite sont[2][1] :
- une PCR chlamydia-gonorrhée avec écouvillonnage rectal :
- si le résultat est positif, déclarer à la santé public
- acheminement des échantillons rectaux positifs à C. trichomatis provenant de personnes présentant des symptômes évoquant une LGV et de partenaires sexuels de personnes atteintes de LGV, au laboratoire provincial ou au Laboratoire national de microbiologie (LNM) pour un test de génotypage de LGV
- une sérologie de la syphilis et une sérologie du VIH (recommandés chez tous les patients atteints de rectite[14])
- au besoin :
- une PCR chlamydia-LGV sur échantillon de la lésion ou du bubon
- une PCR herpès simplex sur échantillon de la lésion
- une culture des selles, une recherche de C. difficile et une recherche de parasites dans les selles
- une anuscopie et une sigmoïdoscopie à considérer chez les patients symptomatiques qui ont des relations sexuelles anales réceptives
- une colonoscopie en cas de suspicion de maladie inflammatoire intestinale.
-
Rectite à HSV
-
Rectite radique
-
Rectite ulcéreuse
Maladies à déclaration obligatoire
La santé publique doit être avertie en cas de test positif à[15] (ceci est généralement fait par le laboratoire) :
- C. trichomatis
- N. gonorrhoeae
- T. pallidum.
Diagnostic différentiel
Le diagnostic différentiel est[2] :
- la fistule anorectale
- la fissure anale
- l'abcès périanal
- le chancre syphilitique
- la colite pseudomembraneuse
- la diverticulite
- l'herpès génital
- la lymphogranulomatose vénérienne
- la diarrhée infectieuse
- une maladie intestinale inflammatoire
Traitement
La présente section se concentre sur le traitement de la rectite secondaire aux ITSS dans une logique de prise en charge syndromique. Le traitement des autres types de rectite se trouvent sur leurs pages respectives.
Approche syndromique
La décision de traiter de façon empirique l'infection à chlamydia ou gonocoque, ou d'attendre les résultats des tests doit être fondée sur[1] :
- la gravité de l'état clinique
- la probabilité qu'une infection soit présente
- les facteurs de risque d'ITSS décelés chez la personne
- la disposition de la personne à s'abstenir de toute activité sexuelle et à revenir pour obtenir les résultats des tests ou faire l'objet d'un suivi.
Traiter les partenaires sexuels actuels avec le même traitement empirique que le cas index[1].
Dans le cadre d'un traitement empirique, la présence d'écoulement anorectal est une indication pour le traitement des infections à chlamydia et gonocoque[1].
- K1: Cas index
| 1ère intention |
|
|---|---|
| 2e intention |
|
| Traitement | Remarque |
|---|---|
|
|
| ET | |
|
|
Rectite syphillitique
| 1ère intention |
|
|---|---|
| 2e intention |
|
Rectite herpétique
| 1ère intention |
|
|---|---|
| 2e intention |
|
Déclaration et notification aux partenaires
- 1L: cas contact si prescrit par un professionnel
- 1M: cas contact si remis par le cas index
Les indications de contacter le partenaire d'une personne atteinte d'ITS s'il y a eu contact sexuel sont[14] :
- 60 jours ou moins avant les symptômes ou le prélèvement
- pendant que la personne atteinte était symptomatique
- avant la fin d'un traitement à doses multiples ou 7 jours après un traitement à dose unique.
L'intervention auprès des partenaires comprend[14] :
- l'évaluation clinique et recherche de facteurs de risque d'ITSS
- les dépistages appropriés
- si le patient est asymptomatique, traitement épidémiologique sans attendre le résultat des dépistages
- approche syndromique en présence de signes et symptômes de rectite.
Suivi
Évaluer la réponse au traitement chez toutes les personnes traitées pour une rectite[1].
Chez les patients infectés par C. trachomatis ou N. gonorrhoeae, un dépistage est recommandé 3 à 6 mois après le traitement initial[14].
Les cas réfractaires devraient être référés en gastro-entérologie ou en microbiologie-infectiologie.
Pour les autres étiologies, les tests de contrôle vont différer selon le pathogène[1].
Complications
Les complications de la rectite sont[18] :
- l'anémie ferriprive
- la fistule anorectale
- l'abcès périanal
- l'abcès périrectal, les fissures rectales, l'éléphantiasis génital en cas de proctite par LGV.
Prévention
Les mesures préventives incluent[1] :
- le counseling préventif sur les comportements sexuels sécuritaires
- le port du condom
- des dépistages ITSS réguliers
- la déclaration et notification aux partenaires.
Notes
- ↑ Utilisé dans le traitement de la colite ulcéreuse ou la maladie de Crohn.
Références
- Cette page a été modifiée ou créée le 2023-10-26 à partir de Guides sur les Syndromes associés aux ITS : Rectite (2021-12-09), écrite par les contributeurs de Santé Canada et partagée sous la licence Gouvernement ouvert. Le contenu original est disponible à https://www.canada.ca/fr/sante-publique/services/maladies-infectieuses/sante-sexuelle-infections-transmissibles-sexuellement/lignes-directrices-canadiennes/syndromes-associes-its/rectite.html.
- ↑ 1,00 1,01 1,02 1,03 1,04 1,05 1,06 1,07 1,08 1,09 1,10 1,11 1,12 et 1,13 Agence de la santé publique du Canada, « Guide sur les Syndromes associés aux ITS : Rectite », sur www.canada.ca, (consulté le 23 octobre 2023)
- ↑ 2,0 2,1 2,2 2,3 2,4 2,5 et 2,6 Marcelle Meseeha et Maximos Attia, StatPearls, StatPearls Publishing, (PMID 28613642, lire en ligne)
- ↑ 3,0 3,1 et 3,2 (en) Frank Hoentjen et David T. Rubin, « Infectious Proctitis: When to Suspect It Is Not Inflammatory Bowel Disease », Digestive Diseases and Sciences, vol. 57, no 2, , p. 269–273 (ISSN 0163-2116 et 1573-2568, DOI 10.1007/s10620-011-1935-0, lire en ligne)
- ↑ « Proctitis », sur emDOCs.net, (consulté le 23 octobre 2023)
- ↑ 5,0 5,1 et 5,2 Xian-rui Wu, Xiu-li Liu, Seymour Katz et Bo Shen, « Pathogenesis, diagnosis, and management of ulcerative proctitis, chronic radiation proctopathy, and diversion proctitis », Inflammatory Bowel Diseases, vol. 21, no 3, , p. 703–715 (ISSN 1536-4844, PMID 25687266, DOI 10.1097/MIB.0000000000000227, lire en ligne)
- ↑ 6,0 6,1 6,2 6,3 et 6,4 Rosa Coelho, Tiago Ribeiro, Nélia Abreu et Raquel Gonçalves, « Infectious proctitis: what every gastroenterologist needs to know », Annals of Gastroenterology, vol. 36, no 3, , p. 275–286 (ISSN 1108-7471, PMID 37144018, Central PMCID PMC10152816, DOI 10.20524/aog.2023.0799, lire en ligne)
- ↑ (en) « Proctitis », Wikipedia, (lire en ligne)
- ↑ Kalinsky, E., de Parades, V., Smadja, M., Bauer, P., Rakotomalala, L., Meary, N., & REZETTE, X. P. (1998). Ano-rectite aiguë après un lavement d'eau chaude. Gastroentérologie clinique et biologique, 22(4), 473-474.
- ↑ T. Boulain, E. D. Dorval, J. Furet et J. M. Gillion, « Réaction allergique aux lavements de mésalazine. », Gastroentérologie clinique et biologique, vol. 14, no 3, , p. 288–9 (ISSN 0399-8320, lire en ligne)
- ↑ Lillian Du et Christina Ha, « Epidemiology and Pathogenesis of Ulcerative Colitis », Gastroenterology Clinics of North America, série Ulcerative Colitis, vol. 49, no 4, , p. 643–654 (ISSN 0889-8553, DOI 10.1016/j.gtc.2020.07.005, lire en ligne)
- ↑ 11,0 11,1 11,2 11,3 et 11,4 E. Hamlyn et C. Taylor, « Sexually transmitted proctitis », Postgraduate Medical Journal, vol. 82, no 973, , p. 733–736 (ISSN 1469-0756, PMID 17099092, Central PMCID 2660501, DOI 10.1136/pmj.2006.048488, lire en ligne)
- ↑ Erica Weir, « Lymphogranuloma venereum in the differential diagnosis of proctitis », CMAJ: Canadian Medical Association journal = journal de l'Association medicale canadienne, vol. 172, no 2, , p. 185 (ISSN 1488-2329, PMID 15655238, Central PMCID PMC543980, DOI 10.1503/cmaj.045191, lire en ligne)
- ↑ Andrea Pisani Ceretti, Matteo Virdis, Nirvana Maroni et Monica Arena, « The Great Pretender: Rectal Syphilis Mimic a Cancer », Case Reports in Surgery, vol. 2015, , p. 434198 (ISSN 2090-6900, PMID 26451271, Central PMCID 4586962, DOI 10.1155/2015/434198, lire en ligne)
- ↑ 14,0 14,1 14,2 14,3 et 14,4 « Guide usage optimal : Traitement pharmacologique ITSS - Approche syndromique », sur inesss.qc.ca, (consulté le 23 octobre 2023)
- ↑ « Démarche pour les laboratoires - Maladies à déclaration obligatoire (MADO) et signalements en santé publique - Professionnels de la santé - MSSS », sur www.msss.gouv.qc.ca (consulté le 24 octobre 2023)
- ↑ F. Y. S. Kong, S. N. Tabrizi, M. Law et L. A. Vodstrcil, « Azithromycin versus doxycycline for the treatment of genital chlamydia infection: a meta-analysis of randomized controlled trials », Clinical Infectious Diseases: An Official Publication of the Infectious Diseases Society of America, vol. 59, no 2, , p. 193–205 (ISSN 1537-6591, PMID 24729507, DOI 10.1093/cid/ciu220, lire en ligne)
- ↑ Emma Hathorn, Catherine Opie et Penny Goold, « What is the appropriate treatment for the management of rectal Chlamydia trachomatis in men and women? », Sexually Transmitted Infections, vol. 88, no 5, , p. 352–354 (ISSN 1472-3263, PMID 22517887, DOI 10.1136/sextrans-2011-050466, lire en ligne)
- ↑ Erica Weir, « Lymphogranuloma venereum in the differential diagnosis of proctitis », CMAJ: Canadian Medical Association journal = journal de l'Association medicale canadienne, vol. 172, no 2, , p. 185 (ISSN 1488-2329, PMID 15655238, Central PMCID PMC543980, DOI 10.1503/cmaj.045191, lire en ligne)