Ulcérations cutanées (approche clinique)
Affections cutanées et tégumentaires (38)
Les ulcérations cutanées sont des plaies touchant le derme et parfois l'hypoderme qui guérissent difficilement. Les étiologies sont multiples et les suivantes seront abordées: ulcères veineux, artériels, diabétiques, de pression, auto-immuns, infectieux, tumoraux et toxiques.[1]
Les ulcérations génitales, anales, oculaires et buccales ne sont pas abordées dans cette page.
Épidémiologie
Les ulcères les plus fréquemment rencontrés en pratique sont les ulcères veineux, artériels, diabétiques et de pression.
Les plaies de pression, à différents grades, s'observent chez les patients dans 5-15% des hospitalisations et sont secondaire à l'immobilisation.[2]
Parmi les patients diabétiques, l'incidence des ulcères diabétiques varie de 3 à 11% et le taux de récidive est supérieur à 60%.[3]
Environ 1% de ceux qui souffrent d'une maladie veineuse développeront des ulcères veineux.[4]
L'incidence des ulcères artériels est plus difficile à déterminer, bien que l'incidence de la maladie artérielle périphérique soit d'environ 14 à 20%, avec environ 3% d'ischémie critique des membres.[5]
Étiologies
Les étiologies les plus fréquentes comprennent:
- les ulcères veineux: causés par les varices et la haute pression dans les systèmes veineux du corps[4]
- les ulcères artériels: maladie artérielle périphérique[5]
- les ulcères diabétiques: le diabète (surtout mal contrôlé)[6]
- les ulcères de pression: une pression prolongée sur une zone du corps[2].
Les étiologies moins courantes et leurs causes comprennent:
- les ulcères infectieux: des champignons opportunistes (histoplasmose)[7], ecthyma, embolie septique, parasites (si antécédents de voyage[8]), l'herpès génital (extra-génital)[9]
- les ulcères tumoraux: l'angiosarcome, carcinome spinocellulaire, carcinome basocellulaire, lymphomes cutanés, métastases cutanées, sarcome de Kaposi[10]
- les ulcères toxiques: des piqûres d'araignées[11], brûlures chimiques[12]
- les ulcères auto-immuns: le pyoderma gangrenosum, vasculites[13]
- les ulcères hématologiques: les maladies hématologiques, états d'hypercoagulation[10]
- les drogues injectables (opioïdes, xylazine)[14]
Évaluation clinique
Facteurs de risque
Les facteurs de risques à questionner:
- les ulcères veineux: la présence de varices, des antécédents de thrombose veineuse profonde[4]
- les ulcères artériels : des antécédents de maladie artérielle périphérique, des antécédents de tabagisme (actuel ou ancien)[5]
- les ulcères diabtétiques: le diabète et la neuropathie diabétique[6]
- les ulcères de pression: l'immobilisation (fauteuil roulant, personne grabataire...)[2]
- l'âge avancé: les ulcères veineux, les ulcères de pression, les causes néoplasiques
- l'obésité: les ulcères veineux
- l'exposition aux rayons UV: les néoplasies dermatologiques (carcinomes spinocellulaire et basocellulaire)
- un cancer actif: une métastase cutanée
- l'immunosuppression
 et le SIDA
et le SIDA  : un ulcère infectieux, un lymphome cutané, un sarcome de Kaposi (SIDA)
: un ulcère infectieux, un lymphome cutané, un sarcome de Kaposi (SIDA) - l'utilisation de drogues intraveineuses: ulcération au site d'injection[15]
- les gbHARSAH, les partenaires sexuels multiples et les relations sexuelles non-protégées: chancre syphilitique extra-génital, herpès génital extra-génital.
Questionnaire
- à l'anamnèse[16]
- les éléments entourant les débuts:
- un traumatisme au pied: diabétique / artériel
- une hospitalisation actuelle/recente: pression
- la provocation/palliation:
- la qualité:
- une douleur pulsatile
- un engourdissement
- une brulûre
- la région ou l'irradiation
- la sévérité
- l'absence de douleur: diabétique
- la douleur: artériel, veineux, pression, infectieux, auto-immun, etc.
- le temps
- antécédents de voyage: infectieux
- les éléments entourant les débuts:
- la revue des systèmes[16]
Examen clinique
À l'examen physique, il est pertinent de rechercher les éléments suivants:[16]
- à l'examen général:
- aux signes vitaux, rechercher:
- l
- les signes de choc septique: fièvre
 , sudation, tachycardie
, sudation, tachycardie  , tachypnée
, tachypnée  , hypotension
, hypotension 
- la perte de poids
 , la cachexie: tumorale
, la cachexie: tumorale
- aux signes vitaux, rechercher:
- à l'examen dermatologique:
- la localisation:
- situé autour de la malléole interne
 : ulcère veineux
: ulcère veineux - situé au niveau des proéminences osseuses des pieds
 (points de pression): ulcère artériel ou diabétique
(points de pression): ulcère artériel ou diabétique - situé au niveau des proéminences osseuses ailleurs sur le corps (sacrum
 , grand trochanter
, grand trochanter  , malléole externe
, malléole externe  , talon
, talon  ): ulcère de pression
): ulcère de pression
- situé autour de la malléole interne
- l'apparence:
- es signes de surinfection: fièvre
 , rougeur, chaleur, oedème, sensibilité de la peau, bulles, tuméfactions, vésicules
, rougeur, chaleur, oedème, sensibilité de la peau, bulles, tuméfactions, vésicules - une présence de callosités au pourtour voir par dessus l'ulcère : ulcère diabétique
- un poinçon
 (« punched-out ») (très bien délimité): ulcère artériel
(« punched-out ») (très bien délimité): ulcère artériel - un rebord irrégulier
 , fond de fibrine: ulcère veineux
, fond de fibrine: ulcère veineux
- es signes de surinfection: fièvre
- la localisation:
- à l'examen des extrémités:
- des signes d'insuffisance veineuse (oedème, varices, érythème, lipodermatosclérose) : ulcère veineux
- un pied de Charcot : ulcère diabétique
- à l'examen vasculaire:
- une diminution des pouls périphériques, peau froide, peau lustrée, une perte de pilosité ou une preuve de maladie artérielle périphérique : ulcère artériel
- à l'examen neurologique, tester les sensibilités périphériques (monofilament, proprioception, vibration):
- une hypoesthésie aux pieds ou une preuve de polyneuropathie en gants et chaussettes: ulcère diabétique.
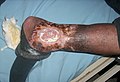
Images
| Type | Images |
|---|---|
| Ulcères veineux | |
| Ulcères artériels | |
| Ulcères diabétiques |
|
| Ulcères de pression |
|
| Infectieux |
|
Examens paracliniques
Laboratoires
Il n'est généralement pas nécessaire de demander des tests de laboratoire pour les ulcères. Cependant, certains tests qui pourraient être commandés comprennent:[16]
- une formule sanguine complète: principalement pour détecter des signes d'infection (cellulite, ostéomyélite...) par hyperleucocytose
- une CRP comme autre moyen de déterminer la présence d’une infection
- des Hémocultures s'il y a de la fièvre ou des signes d'infection grave
Si vous suspectez certaines étiologies, des tests de laboratoire spécifiques peuvent être demandés. Pour une suspicion d'ulcère tumoral, les tests sanguins ne sont pas très utiles, bien que la vérification du nombre de globules blancs et de la lactate déshydrogénase soit importante.
Imagerie
Dans l'évaluation initiale des ulcères cutanés, et pour la plupart des ulcères en général, l'imagerie n'est pas nécessaire. Cependant, il existe des cas où cela peut être utile, tels que:[16]
- des radiographies / IRM: pour la présence d'ostéomyélite
- un scan osseux au gallium : détermination plus définitive de la présence d'ostéomyélite
- une tomodensitométrie / IRM/ PET-scan : utiles pour les ulcères d'origine tumorale
- un index tibio-brachial / doppler / Artériographie: utiles pour des ulcères d'origine artérielle
Drapeaux rouges
Les drapeaux rouges suivants suggèrent une étiologie plus sérieuse:
- Fievre, symptomes B, voyages, drogues intraveneuses
- un ulcère qui perdure malgré un traitement approprié suggère un ulcère tumoral
- un patient se présentant en état de choc (fievre, bas pression, mauvaise mentalité) est probablement en septicémie secondaire à une infection.
Traitement
La première étape du traitement consiste à stabiliser le patient, s'il se présente en état de choc. [17]
- des fluides intraveineux
- des transfusions
- des antibiotiques à large spectre
- un vasopresseur si besoin
Une fois stabilisé, la prochaine étape consistera à déterminer l'étiologie des ulcères en utilisant l'approche décrite ci-dessus.
Tous les ulcères nécessiteront des soins de plaies spécifiques, qui peuvent être effectués par des spécialistes en soins des plaies [18].
Voici une brève description du traitement en fonction de l'étiologie:
- un ulcère veineux[19]:
- un ulcère diabétique[20]:
- un débridement
- un contrôle du diabète
- une décharge (éviter une pression sur la plaie)
- un ulcère artériel[21]:
- un débridement
- une revascularisation
- un ulcère de pression[22]:
- un débridement
- une décharge (éviter une pression sur la plaie)
Si un ulcère a du mal à cicatriser, envisagez une MAP sous-jacente et commandez un ITB.
Suivi
Une fois les problèmes aigus traités, le suivi dépendra de l'étiologie de l'ulcère. Quelle que soit la cause, tous les patients doivent être suivis par un spécialiste des soins des plaies.
- un ulcère artériel / veineux / diabétique:
- devrait avoir un suivi avec un chirurgien vasculaire, un endocrinologue, un dermatologue et un infectiologue
- un ulcère de pression:
- devrait avoir un suivi avec un infectiologue et un ergothérapeute
- un ulcère auto-immun / hématologique:
- devrait avoir un suivi avec un rhumatologue et un hématologue
- un ulcère toxique:
- devrait avoir un suivi avec un chirurgien plasticien et un toxicologue
- un ulcère tumoral:
- devrait avoir un suivi avec un oncologue médical, un chirurgien et un dermatologue
Complications
Les complications les plus courantes et les plus dangereuses des ulcères cutanés comprennent[23][24][25]:
- une cellulite
- une ostéite
- une septicémie ou un choc septique
- une amputation (15% des ulcères diabétiques nécessiteront une amputation).
Références
- ↑ Raquel Colenci et Luciana Patricia Fernandes Abbade, « Fundamental aspects of the local approach to cutaneous ulcers », Anais Brasileiros de Dermatologia, vol. 93, no 6, , p. 859–870 (ISSN 0365-0596, PMID 30484531, Central PMCID 6256234, DOI 10.1590/abd1806-4841.20187812, lire en ligne)
- ↑ 2,0 2,1 et 2,2 (en) Joshua S. Mervis et Tania J. Phillips, « Pressure ulcers: Pathophysiology, epidemiology, risk factors, and presentation », Journal of the American Academy of Dermatology, vol. 81, no 4, , p. 881–890 (ISSN 0190-9622, DOI 10.1016/j.jaad.2018.12.069, lire en ligne)
- ↑ Dereck L. Hunt, « Diabetes: foot ulcers and amputations », BMJ clinical evidence, vol. 2011, , p. 0602 (ISSN 1752-8526, PMID 21871137, Central PMCID 3275104, lire en ligne)
- ↑ 4,0 4,1 et 4,2 (en) Chukwuemeka N. Etufugh et Tania J. Phillips, « Venous ulcers », Clinics in Dermatology, vol. 25, no 1, , p. 121–130 (ISSN 0738-081X, DOI 10.1016/j.clindermatol.2006.09.004, lire en ligne)
- ↑ 5,0 5,1 et 5,2 Gregory Ralph Weir, Hiske Smart, Jacobus van Marle et Frans Johannes Cronje, « Arterial disease ulcers, part 1: clinical diagnosis and investigation », Advances in Skin & Wound Care, vol. 27, no 9, , p. 421–428; quiz 429–430 (ISSN 1538-8654, PMID 25133344, DOI 10.1097/01.ASW.0000453095.19109.5c, lire en ligne)
- ↑ 6,0 et 6,1 (en) Z Merza et S Tesfaye, « The risk factors for diabetic foot ulceration », The Foot, vol. 13, no 3, , p. 125–129 (ISSN 0958-2592, DOI 10.1016/S0958-2592(03)00031-2, lire en ligne)
- ↑ William R. Owen, Kathy Thurs et David S. L. Kim, « Blastomycosis presenting as a nonhealing wound », Advances in Skin & Wound Care, vol. 25, no 7, , p. 321–323 (ISSN 1538-8654, PMID 22713783, DOI 10.1097/01.ASW.0000416005.78089.b0, lire en ligne)
- ↑ (en) Teresa Oranges, Stefano Veraldi, Giammarco Granieri et Cristian Fidanzi, « Parasites causing cutaneous wounds: Theory and practice from a dermatological point of view », Acta Tropica, vol. 228, , p. 106332 (ISSN 0001-706X, DOI 10.1016/j.actatropica.2022.106332, lire en ligne)
- ↑ Agence de la santé publique du Canada, « Guide sur l'Herpès génital: Informations importantes et ressources », sur www.canada.ca, (consulté le 19 août 2023)
- ↑ 10,0 et 10,1 Marcia Ramos-E-Silva, Amanda Pedreira Nunes et Sueli Carneiro, « The rashes that lead to cutaneous ulcers », Clinics in Dermatology, vol. 38, no 1, , p. 42–51 (ISSN 1879-1131, PMID 32197748, DOI 10.1016/j.clindermatol.2019.10.021, lire en ligne)
- ↑ H. H. Sams, C. A. Dunnick, M. L. Smith et L. E. King, « Necrotic arachnidism », Journal of the American Academy of Dermatology, vol. 44, no 4, , p. 561–573; quiz 573–576 (ISSN 0190-9622, PMID 11260528, DOI 10.1067/mjd.2001.112385, lire en ligne)
- ↑ Tess B. VanHoy, Heidi Metheny et Bhupendra C. Patel, StatPearls, StatPearls Publishing, (PMID 29763063, lire en ligne)
- ↑ Jaymie Panuncialman et Vincent Falanga, « Unusual causes of cutaneous ulceration », The Surgical Clinics of North America, vol. 90, no 6, , p. 1161–1180 (ISSN 1558-3171, PMID 21074034, Central PMCID 2991050, DOI 10.1016/j.suc.2010.08.006, lire en ligne)
- ↑ Srikrishna V Malayala, Bhavani Nagendra Papudesi, Raymond Bobb et Aliya Wimbush, « Xylazine-Induced Skin Ulcers in a Person Who Injects Drugs in Philadelphia, Pennsylvania, USA », Cureus, vol. 14, no 8, {{Article}} : paramètre «
année» ou «date» manquant, e28160 (ISSN 2168-8184, PMID 36148197, Central PMCID 9482722, DOI 10.7759/cureus.28160, lire en ligne) - ↑ Matthew W. McEwen et Allison Jones, « Ulcère cutané chronique lié à l’injection de drogues », CMAJ, vol. 194, no 33, , E1145–E1146 (ISSN 0820-3946 et 1488-2329, PMID 36302107, Central PMCID PMC9435538, DOI 10.1503/cmaj.211197-f, lire en ligne)
- ↑ 16,0 16,1 16,2 16,3 et 16,4 Sanja Spoljar, « [List of diagnostic tests and procedures in leg ulcer] », Acta Medica Croatica: Casopis Hravatske Akademije Medicinskih Znanosti, vol. 67 Suppl 1, , p. 21–28 (ISSN 1330-0164, PMID 24371972, lire en ligne)
- ↑ Elena Espejo, Marta Andrés, Rosa-Maria Borrallo et Emma Padilla, « Bacteremia associated with pressure ulcers: a prospective cohort study », European Journal of Clinical Microbiology & Infectious Diseases: Official Publication of the European Society of Clinical Microbiology, vol. 37, no 5, , p. 969–975 (ISSN 1435-4373, PMID 29479635, Central PMCID 5916975, DOI 10.1007/s10096-018-3216-8, lire en ligne)
- ↑ Janice Charles, Christopher Harrison et Helena Britt, « Chronic skin ulcers », Australian Family Physician, vol. 43, no 9, , p. 587 (ISSN 0300-8495, PMID 25225640, lire en ligne)
- ↑ Susan Bonkemeyer Millan, Run Gan et Petra E. Townsend, « Venous Ulcers: Diagnosis and Treatment », American Family Physician, vol. 100, no 5, , p. 298–305 (ISSN 1532-0650, PMID 31478635, lire en ligne)
- ↑ Estelle Everett et Nestoras Mathioudakis, « Update on management of diabetic foot ulcers », Annals of the New York Academy of Sciences, vol. 1411, no 1, , p. 153–165 (ISSN 1749-6632, PMID 29377202, Central PMCID 5793889, DOI 10.1111/nyas.13569, lire en ligne)
- ↑ Jomcy John, Sophia Tate et Annie Price, « Non-surgical treatment for arterial leg ulcers: a narrative review », Journal of Wound Care, vol. 31, no 11, , p. 969–978 (ISSN 0969-0700, PMID 36367798, DOI 10.12968/jowc.2022.31.11.969, lire en ligne)
- ↑ Surajit Bhattacharya et R. K. Mishra, « Pressure ulcers: Current understanding and newer modalities of treatment », Indian Journal of Plastic Surgery: Official Publication of the Association of Plastic Surgeons of India, vol. 48, no 1, , p. 4–16 (ISSN 0970-0358, PMID 25991879, Central PMCID 4413488, DOI 10.4103/0970-0358.155260, lire en ligne)
- ↑ Robert G. Frykberg, William A. Marston et Matthew Cardinal, « The incidence of lower-extremity amputation and bone resection in diabetic foot ulcer patients treated with a human fibroblast-derived dermal substitute », Advances in Skin & Wound Care, vol. 28, no 1, , p. 17–20 (ISSN 1538-8654, PMID 25407083, DOI 10.1097/01.ASW.0000456630.12766.e9, lire en ligne)
- ↑ Darren Wong, Paul Holtom et Brad Spellberg, « Osteomyelitis Complicating Sacral Pressure Ulcers: Whether or Not to Treat With Antibiotic Therapy », Clinical Infectious Diseases: An Official Publication of the Infectious Diseases Society of America, vol. 68, no 2, , p. 338–342 (ISSN 1537-6591, PMID 29986022, Central PMCID 6594415, DOI 10.1093/cid/ciy559, lire en ligne)
- ↑ J. E. Grey, « Cellulitis associated with wounds », Journal of Wound Care, vol. 7, no 7, , p. 338–339 (ISSN 0969-0700, PMID 9791358, DOI 10.12968/jowc.1998.7.7.338, lire en ligne)
- Page du modèle Article comportant une erreur
- Pages non révisées
- Approches cliniques
- Dermatologie/Approches cliniques
- Médecine interne/Approches cliniques
- Infectiologie/Approches cliniques
- Hématologie/Approches cliniques
- Oncologie/Approches cliniques
- Chirurgie vasculaire/Approches cliniques
- Chirurgie plastique/Approches cliniques
- Objectifs du CMC