« Bronchiolite » : différence entre les versions
(→Suivi) |
(→Évolution : les adenovirus peuvent durer plus longtemps) |
||
| (94 versions intermédiaires par 6 utilisateurs non affichées) | |||
| Ligne 1 : | Ligne 1 : | ||
{{Information | {{Information maladie | ||
| acronyme = | |||
| image = RSV.PNG | |||
| acronyme = | | description_image = Radiographie thoracique d'un enfant montrant des opacités péri-hilaires bilatérales typiquement retrouvées dans la bronchiolite. | ||
| image = | | wikidata_id = Q424227 | ||
| description_image = | | autres_noms = | ||
| wikidata_id = | | vidéo = | ||
| autres_noms = | | son = | ||
| spécialités = Pédiatrie, Pneumologie, Médecine d'urgence, Soins intensifs | |||
| vidéo = | |||
| son = | |||
| spécialités = | |||
| version_de_classe = 1 <!-- Ne modifier que si la structure de la page et ses propriétés sont conformes à celles définies par cette version de la classe. --> | | version_de_classe = 1 <!-- Ne modifier que si la structure de la page et ses propriétés sont conformes à celles définies par cette version de la classe. --> | ||
| démo = 0 | |||
| révision_par_le_comité_éditorial = Sujet:Vzk4iu2k6d0chz5r | |||
| révision_par_le_comité_éditorial_date = 2022-04-04 | |||
}} | |||
La '''bronchiolite''' est une inflammation au niveau des bronchioles, le plus souvent de cause virale.<ref name=":0">{{Citation d'un ouvrage|prénom1=Evelyn N.|nom1=Erickson|prénom2=Rupal T.|nom2=Bhakta|prénom3=Magda D.|nom3=Mendez|titre=StatPearls|éditeur=StatPearls Publishing|date=2020|pmid=30137791|lire en ligne=http://www.ncbi.nlm.nih.gov/books/NBK519506/|consulté le=2020-12-16}}</ref> | |||
==Épidémiologie== | |||
Il s'agit de l'un des motifs de consultation les plus fréquents en hiver chez la population des enfants âgés de moins de 24 mois avec un '''pic entre l'âge de 2 à 6 mois'''.<ref name=":0" /> La majorité des hospitalisations sont chez les enfants < 6 mois<ref name=":33" />. La bronchiolite est la cause la plus fréquente de détresse respiratoire et d’hospitalisation chez les enfants < 6 mois. | |||
La majorité des cas de bronchiolite a lieu à l'automne et à l'hiver.<ref name=":33" /> L'infection se produit essentiellement entre le mois d'octobre et le mois de mai, avec un pic d'incidence en janvier dans l'hémisphère nord, tandis qu'elle est plus fréquente en saison des pluies dans les climats tropicaux et semi-tropicaux.<ref name=":19">{{Citation d'un lien web|titre=UpToDate|url=https://www.uptodate.com/contents/respiratory-syncytial-virus-infection-clinical-features-and-diagnosis?search=bronchiolitis&topicRef=6018&source=see_link|site=www.uptodate.com|consulté le=2020-12-05}}</ref><ref>{{Citation d'un article|prénom1=Caroline Breese|nom1=Hall|prénom2=Geoffrey A.|nom2=Weinberg|prénom3=Marika K.|nom3=Iwane|prénom4=Aaron K.|nom4=Blumkin|titre=The Burden of Respiratory Syncytial Virus Infection in Young Children|périodique=New England Journal of Medicine|volume=360|numéro=6|date=2009-02-05|issn=0028-4793|issn2=1533-4406|doi=10.1056/nejmoa0804877|lire en ligne=http://dx.doi.org/10.1056/nejmoa0804877|consulté le=2020-12-05|pages=588–598}}</ref><ref>{{Citation d'un article|prénom1=Pablo|nom1=Obando-Pacheco|prénom2=Antonio José|nom2=Justicia-Grande|prénom3=Irene|nom3=Rivero-Calle|prénom4=Carmen|nom4=Rodríguez-Tenreiro|titre=Respiratory Syncytial Virus Seasonality: A Global Overview|périodique=The Journal of Infectious Diseases|volume=217|numéro=9|date=2018-01-30|issn=0022-1899|issn2=1537-6613|doi=10.1093/infdis/jiy056|lire en ligne=http://dx.doi.org/10.1093/infdis/jiy056|consulté le=2020-12-05|pages=1356–1364}}</ref> | |||
À l'âge de 2 ans, presque tous les enfants auront été affectés par le VRS et le risque de réinfection est élevé.<ref name=":19" /><ref>{{Citation d'un article|prénom1=Donald N.|nom1=Medearis|titre=Book Review Report of the Committee on Infectious Diseases 22nd edition. By the Committee on Infectious Diseases, American Academy of Pediatrics. 670 pp. Elk Grove Village, Ill., American Academy of Pediatrics, 1991. $50.|périodique=New England Journal of Medicine|volume=326|numéro=13|date=1992-03-26|issn=0028-4793|issn2=1533-4406|doi=10.1056/nejm199203263261321|lire en ligne=http://dx.doi.org/10.1056/nejm199203263261321|consulté le=2020-12-05|pages=899–899}}</ref> Une fois infectés, ils excrètent le virus même s'ils n'ont pas, ou qu'ils ont que peu de symptômes.<ref name=":20" /> | |||
À l'âge de 2 ans, presque tous les enfants auront été | |||
Le taux annuel d'hospitalisations dues au VRS est de :<ref name=":19" /><ref>{{Citation d'un article|prénom1=Renato T.|nom1=Stein|prénom2=Louis J.|nom2=Bont|prénom3=Heather|nom3=Zar|prénom4=Fernando P.|nom4=Polack|titre=Respiratory syncytial virus hospitalization and mortality: Systematic review and meta‐analysis|périodique=Pediatric Pulmonology|volume=52|numéro=4|date=2016-10-14|issn=8755-6863|issn2=1099-0496|doi=10.1002/ppul.23570|lire en ligne=http://dx.doi.org/10.1002/ppul.23570|consulté le=2020-12-05|pages=556–569}}</ref> | |||
* 4.4:1000 chez les < 5 ans | |||
* 20:1000 chez les < 6 mois | |||
* 63.9:1000 chez les prématurés de moins de 1 an. | |||
==Étiologies== | |||
[[Fichier:Respiratory syncytial virus 01.jpg|vignette|291x291px|Virus respiratoire syncitial]]Les bronchiolites sont '''''d'origine virale'''''<ref>{{Citation d'un article|prénom1=Shawn L.|nom1=Ralston|prénom2=Allan S.|nom2=Lieberthal|prénom3=H. Cody|nom3=Meissner|prénom4=Brian K.|nom4=Alverson|titre=Clinical Practice Guideline: The Diagnosis, Management, and Prevention of Bronchiolitis|périodique=Pediatrics|volume=134|numéro=5|date=2014-11-01|issn=0031-4005|doi=10.1542/peds.2014-2742|lire en ligne=https://doi.org/10.1542/peds.2014-2742|consulté le=2021-12-13|pages=e1474–e1502}}</ref>'''''.''''' | |||
{| class="wikitable" | {| class="wikitable" | ||
|+ | |+Agents pathogènes impliqués dans la bronchiolite<ref name=":33" /> | ||
!Pathogène | |||
!Explications | |||
|- | |- | ||
| | !{{Étiologie|nom=Virus respiratoire syncytial|principale=1|fraction_étiologique=80}} | ||
| | | | ||
* | *Le plus incriminé dans les formes graves de bronchiolites.<ref name=":0" /><ref name=":3">{{Citation d'un article|prénom1=Alyssa H.|nom1=Silver|prénom2=Joanne M.|nom2=Nazif|titre=Bronchiolitis|périodique=Pediatrics in Review|volume=40|numéro=11|date=2019-11|issn=1526-3347|pmid=31676530|doi=10.1542/pir.2018-0260|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/31676530/|consulté le=2021-11-24|pages=568–576}}</ref> | ||
<ref name=":0" /><ref name=":3" /> | |||
|- | |- | ||
!Autres virus | |||
| | | | ||
* | *{{Étiologie|nom=Rhinovirus}} (2e plus fréquent) '''<ref name=":0" /><ref name=":1">https://www.ncbi.nlm.nih.gov/pubmed/19797481</ref><ref name=":8" />''' | ||
*{{Étiologie|nom=Virus influenza|principale=0|fraction_étiologique=5}}(A et B)<ref name=":27">{{Citation d'un article|prénom1=F. W.|nom1=Denny|prénom2=W. A.|nom2=Clyde|titre=Acute lower respiratory tract infections in nonhospitalized children|périodique=The Journal of Pediatrics|volume=108|numéro=5 Pt 1|date=1986-05|issn=0022-3476|pmid=3009769|doi=10.1016/s0022-3476(86)81034-4|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/3009769/|consulté le=2020-12-05|pages=635–646}}</ref><ref name=":23">{{Citation d'un ouvrage|langue=|auteur1=Jean Michel Liet, Francis Leclerc, Anne-Marie Guerguerian, Jaques Sizun, Sheldon Spier|titre=Urgences et soins intensifs pédiatrique|passage=Chapitre 16, page 351|lieu=|éditeur=|date=|pages totales=|isbn=|lire en ligne=}}</ref> | |||
*{{Étiologie|nom=Coronavirus}} <ref name=":9" /><ref name=":15" /><ref name=":16" /> | |||
* | *{{Étiologie|nom=Métapneumovirus humain}} | ||
<ref>{{Citation d'un article|prénom1= | *{{Étiologie|nom=Adénovirus}} <ref group="note">Lorsque l'infection des voies aériennes inférieures est causée par un adénovirus, on retrouve souvent une pneumonie, un épanchement pleural, ou des manifestations extra-pulmonaires associés.</ref> <ref name=":23" /><ref name=":21">{{Citation d'un article|prénom1=Y. u-Y. u|nom1=Chuang|prénom2=Cheng-Hsun|nom2=Chiu|prénom3=Kin-Sun|nom3=Wong|prénom4=Joyce-Guei|nom4=Huang|titre=Severe adenovirus infection in children|périodique=Journal of Microbiology, Immunology, and Infection = Wei Mian Yu Gan Ran Za Zhi|volume=36|numéro=1|date=2003-03|issn=1684-1182|pmid=12741731|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/12741731/|consulté le=2020-12-05|pages=37–40}}</ref> | ||
*{{Étiologie|nom=Virus para-influenza|principale=0}} | |||
|} | |||
==Physiopathologie== | |||
[[Fichier:Lungs Anatomy.jpg|vignette|Voies respiratoires|alt=]]Le virus circule à travers les voies respiratoires supérieures puis les ''bronches de petit et moyen calibre'' et les ''bronchioles'' causant une réponse inflammatoire.{{Référence nécessaire||date=2021/11/24}} | |||
Cette inflammation au niveau de la muqueuse respiratoire entraîne la nécrose des cellules épithéliales et la production de mucus obstruant ainsi les voies respiratoires. L'obstruction étant de type expiratoire, une partie de l'air inspiré se retrouve piégé à l'intérieur des alvéoles et peut provoquer des complications telles que l'[[atélectasie]]. <ref name=":0" /><ref name=":8">{{Citation d'un lien web|langue=fr-CA|titre=Bronchiolite - Pédiatrie|url=https://www.merckmanuals.com/fr-ca/professional/p%C3%A9diatrie/troubles-respiratoires-de-enfant-en-bas-%C3%A2ge/bronchiolite|site=Édition professionnelle du Manuel MSD|consulté le=2020-12-01}}</ref> | |||
À l'histopathologie on retrouve une nécrose des cellules ciliées, des espaces péribronchiolaires infiltrés de macrophages et de lymphocytes et un œdème sous-muqueux. Au lavage bronchoalvéolaire, on retrouve de nombreux polynucléaires. <ref name=":23" /> | |||
Il en résulte une augmentation des résistances des voies aériennes avec diminution de la compliance pulmonaire et augmentation du travail respiratoire. Puisque les [[Cavité nasale|cavités nasales]] constituent 50% de la résistance aérienne, une augmentation de la production de mucus va mener à une obstruction des voies respiratoires supérieures due aux petites fosses nasales des enfants.{{Référence nécessaire||date=2021/11/24}} | |||
L'hypoxémie est due à la présence de zones normalement perfusées mais anormalement ventilées dans le poumon.{{Référence nécessaire||date=2021/11/24}} | |||
Après diminution de l'inflammation et régénération des cellules épithéliales, l'évolution est favorable. | |||
La transmission du VRS se fait par contact direct avec des sécrétions contaminées. Étant un virus hautement infectieux, sa transmission [[Nosocomial|nosocomiale]] sur les étages de pédiatrie est commune et le lavage des mains ainsi que les mesures d'isolement de contacts permettent de réduire sa propagation.<ref>{{Citation d'un article|prénom1=C. B.|nom1=Hall|titre=Respiratory syncytial virus: its transmission in the hospital environment|périodique=The Yale Journal of Biology and Medicine|volume=55|numéro=3-4|date=1982-05|issn=0044-0086|pmid=6758370|pmcid=2596445|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/6758370|consulté le=2021-12-12|pages=219–223}}</ref> | |||
==Présentation clinique== | |||
===Facteurs de risque=== | |||
Les facteurs de risque sont: <ref name=":0" /><ref name=":2">https://www.ncbi.nlm.nih.gov/pubmed/15629968</ref><ref name=":4">https://www.ncbi.nlm.nih.gov/pubmed/18760461</ref><ref name=":9">{{Citation d'un lien web|langue=en-US|titre=Bronchiolitis – Knowledge for medical students and physicians|url=https://www.amboss.com/us/knowledge/Bronchiolitis|site=www.amboss.com|consulté le=2020-12-01}}</ref><ref name=":15">Le T, Bhushan V, Bagga HS. ''First Aid for the USMLE Step 2 CK''. McGraw-Hill Medical; 2009: p. 415.</ref><ref name=":16">Barr FE, Graham BS. Bronchiolitis in Infants and Children: Clinical Features and Diagnosis. In: Post TW, ed. ''UpToDate''. Waltham, MA: UpToDate. <nowiki>http://www.uptodate.com/contents/bronchiolitis-in-infants-and-children-clinical-features-and-diagnosis</nowiki>. Last updated November 3, 2016. Accessed March 27, 2017.</ref><ref name=":8" /> | |||
*un {{Facteur de risque|nom=contact infectieux|affichage=contact infectieux}} avec une personne ayant une IVRS | |||
*l'{{Facteur de risque|nom=âge inférieur à 2 ans}} | |||
*la présence de frères et soeurs à la maison<ref>{{Citation d'un article|langue=en|prénom1=Raffaella|nom1=Nenna|prénom2=Renato|nom2=Cutrera|prénom3=Antonella|nom3=Frassanito|prénom4=Claudia|nom4=Alessandroni|titre=Modifiable risk factors associated with bronchiolitis|périodique=Therapeutic Advances in Respiratory Disease|volume=11|numéro=10|date=2017-10|issn=1753-4666|issn2=1753-4666|pmid=28812472|pmcid=PMC5933664|doi=10.1177/1753465817725722|lire en ligne=http://journals.sagepub.com/doi/10.1177/1753465817725722|consulté le=2021-12-13|pages=393–401}}</ref> | |||
*l'{{Facteur de risque|nom=absence d'allaitement maternel|affichage=absence d'allaitement maternel}} <ref>{{Citation d'un article|prénom1=Marcello|nom1=Lanari|prénom2=Federica|nom2=Prinelli|prénom3=Fulvio|nom3=Adorni|prénom4=Simona|nom4=Di Santo|titre=Maternal milk protects infants against bronchiolitis during the first year of life. Results from an Italian cohort of newborns|périodique=Early Human Development|volume=89 Suppl 1|date=2013-06|issn=1872-6232|pmid=23809352|doi=10.1016/S0378-3782(13)70016-1|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/23809352|consulté le=2021-12-13|pages=S51–57}}</ref> | |||
*le {{Facteur de risque|nom=tabagisme passif|affichage=tabagisme passif}}<ref>{{Citation d'un article|prénom1=Rubina|nom1=Farzana|prénom2=Mujibul|nom2=Hoque|prénom3=Mohammad Shah|nom3=Kamal|prénom4=Md Moseh Uddin|nom4=Choudhury|titre=Role of Parental Smoking in Severe Bronchiolitis: A Hospital Based Case-Control Study|périodique=International Journal of Pediatrics|volume=2017|date=2017|issn=1687-9740|pmid=28356915|pmcid=5357531|doi=10.1155/2017/9476367|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/28356915|consulté le=2021-12-13|pages=9476367}}</ref>. | |||
===Questionnaire=== | |||
Les symptômes d'une bronchiolite durent en général de 7 à 21 jours et sont pires durant la première semaine.<ref>{{Citation d'un article|prénom1=Matthew|nom1=Thompson|prénom2=Talley A.|nom2=Vodicka|prénom3=Peter S.|nom3=Blair|prénom4=David I.|nom4=Buckley|titre=Duration of symptoms of respiratory tract infections in children: systematic review|périodique=BMJ (Clinical research ed.)|volume=347|date=2013-12-11|issn=1756-1833|pmid=24335668|pmcid=3898587|doi=10.1136/bmj.f7027|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/24335668|consulté le=2021-12-12|pages=f7027}}</ref> | |||
Une infection des voies respiratoire supérieures suivie de symptômes de détresse respiratoire et d'un sifflement/sillement doit faire évoquer le diagnostic d'une bronchiolite.<ref name=":8" /><ref name=":9" /><ref name=":15" /><ref name=":16" /> | |||
Lors du questionnaire des parents, on recherche :<ref name=":8" /><ref name=":9" /><ref name=":15" /><ref name=":16" /> | |||
*des symptômes d'IVRS ayant débuté de 1-3 jours avant le début de la dyspnée ({{Symptôme|nom=rhinorrhée|affichage=rhinorrhée|prévalence=}}, {{Symptôme|nom=congestion nasale|affichage=congestion nasale|prévalence=}}, {{Symptôme|nom=toux|affichage=toux|prévalence=}}) | |||
*de la {{Symptôme|nom=dyspnée|affichage=dyspnée|prévalence=}} fréquemment accompagnée de {{Symptôme|nom=sillements|affichage=sillements|prévalence=}}, de {{Symptôme|nom=wheezing|affichage=wheezing|prévalence=}}, de {{Symptôme|nom=tirage|affichage=tirage|prévalence=}} et de {{Symptôme|nom=détresse respiratoire|affichage=détresse respiratoire|prévalence=}} (pire entre la 3e et la 5e journée)<ref name=":33">{{Citation d'un lien web|langue=fr-FR|titre=Bronchiolite 0-1 an|url=http://www.urgencehsj.ca/protocoles/bronchiolite-0-1-an/|site=Urgence CHU Sainte-Justine|consulté le=2022-04-04}}</ref> | |||
*de la {{Symptôme|nom=fièvre|affichage=fièvre|prévalence=}} | |||
*des {{Symptôme|nom=apnée|affichage=apnées|prévalence=}} accompagnées de {{Symptôme|nom=cyanose|prévalence=|affichage=cyanose}} et d'une {{Symptôme|nom=perte de tonus|prévalence=}} : | |||
**surtout chez le prématuré et le nourrisson de moins de 2 ans | |||
**peut précéder les symptômes classiques d'une bronchiolite de 24-48h <ref name=":28">{{Citation d'un lien web|titre=UpToDate|url=https://www.uptodate.com/contents/bronchiolitis-in-infants-and-children-clinical-features-and-diagnosis?search=bronchiolitis%20complications§ionRank=1&usage_type=default&anchor=H536690534&source=machineLearning&selectedTitle=1~150&display_rank=1#H536690534|site=www.uptodate.com|consulté le=2020-12-07}}</ref> | |||
* | |||
*des signes de gravité, tels que la {{Symptôme|nom=léthargie|prévalence=|affichage=léthargie}}, l'{{Symptôme|nom=altération de l'état de conscience|affichage=altération de l'état de conscience|prévalence=}}, de l'{{Symptôme|nom=anorexie|prévalence=|affichage=anorexie}} ou d'une {{Symptôme|nom=oligurie|prévalence=|affichage=oligurie}}/{{Symptôme|nom=anurie|prévalence=|affichage=anurie}}. | |||
Il est également pertinent de questionner certains éléments en lien avec le contexte : | |||
*des antécédents de bronchiolite ou d'épisodes similaires | |||
*des contacts infectieux dans l'entourage (fratrie/garderie/famille) | |||
*des antécédents personnels ou familiaux d'asthme, d'atopie, de maladies cardio-respiratoires ou du tractus respiratoire | |||
*le statut vaccinal | |||
*l'histoire de la grossesse et de l'accouchement (prématurité, petit poids de naissance, traumatisme à la naissance, anomalie congénitale) | |||
*la présence d'éléments environnementaux (fumée, allergènes, blattes, acariens, chats et chiens) | |||
*la possibilité d'ingestion d'un corps étranger. | |||
===Examen clinique=== | |||
[[Fichier:Sternal retractions.JPG|vignette|299x299px|Tirage intercostal]]À l'examen clinique, les signes suivants sont à rechercher :<ref name=":0" /><ref name=":8" /><ref name=":9" /><ref name=":15" /><ref name=":16" /><ref name=":5">{{Citation d'un article|prénom1=Dinushan|nom1=Kaluarachchi|prénom2=Virginia|nom2=Kaldas|prénom3=Evelyn|nom3=Erickson|prénom4=Randolph|nom4=Nunez|titre=When to perform urine cultures in respiratory syncytial virus-positive febrile older infants?|périodique=Pediatric Emergency Care|volume=30|numéro=9|date=2014-09|issn=1535-1815|pmid=25162692|doi=10.1097/PEC.0000000000000203|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/25162692/|consulté le=2022-04-05|pages=598–601}}</ref><ref name=":33" /> | |||
*aux {{Examen clinique|nom=signes vitaux}} : | |||
**de la {{Signe clinique|nom=tachypnée|affichage=tachypnée}} (et parfois des {{Signe clinique|nom=apnée|affichage=apnées}}) | |||
**une {{Signe clinique|nom=tachycardie|affichage=tachycardie}} (une bradycardie serait inquiétante pour un arrêt cardiaque éminent) | |||
**de la {{Signe clinique|nom=fièvre|affichage=fièvre|prévalence=30}} (généralement ≤ 39 ° C) | |||
**une {{Signe clinique|nom=désaturation|affichage=|prévalence=}}(mesurer après l'hygiène nasale, car il peut y avoir une différence favorable) | |||
*des {{Signe clinique|nom=sécrétions nasales|affichage=sécrétions nasales claires}} et un {{Signe clinique|nom=encombrement par des sécrétions nasales|affichage=encombrement par des sécrétions nasales}} | |||
*à l'{{Examen clinique|nom=examen pulmonaire}} : | |||
**des {{Signe clinique|nom=crépitants|affichage=crépitants|prévalence=}} et des {{Signe clinique|nom=râles|affichage=râles|prévalence=}} | |||
**de la {{Signe clinique|nom=toux|affichage=toux|prévalence=}} persistante | |||
**un {{Signe clinique|nom=allongement du temps expiratoire|affichage=allongement du temps expiratoire}}, des {{Signe clinique|nom=sibilance|affichage=sibilances}} et du {{Signe clinique|nom=wheezing|affichage=wheezing}} | |||
**en cas de [[détresse respiratoire aiguë]] : | |||
***de la {{Signe clinique|nom=cyanose}} | |||
***une {{Signe clinique|nom=léthargie}} | |||
***le {{Signe clinique|nom=battement des ailes du nez}} | |||
***du {{Signe clinique|nom=head bubbing}} | |||
***le {{Signe clinique|nom=Tirage|affichage=tirage intercostal, sus-sternal et sous-costal}} | |||
***une {{Signe clinique|nom=altération de l'état de conscience|prévalence=}} | |||
*des signes de déshydratation sont à rechercher (refill capillaire allongé, pli cutané, muqueuse sèche, diminution des pleurs, fontanelle creuse). | |||
* | |||
La détresse respiratoire, l'augmentation du travail respiratoire, la fréquence respiratoire et l'oxygénation peuvent changer rapidement avec les ''pleurs'', la ''toux'' et l'''agitation''. La désaturation peut se produire dans toutes ces circonstances ainsi que pendant le sommeil lorsque les muscles de la paroi thoracique se relâchent, rétrécissant davantage les voies respiratoires intrathoraciques.<ref name=":28" /> | |||
==Examens paracliniques== | |||
{{Encart | |||
| type = avertissement | |||
| contenu = Le diagnostic de la bronchiolite est clinique, les examens complémentaires ne sont pas indiqués en cas de bronchiolite non compliquée. | |||
}}'''Les examens paracliniques ne sont généralement pas nécessaires.''' | |||
Des examens peuvent êtres faits dans certaines situations <ref name=":0" />: | |||
*l'[[hypoxémie]] et des besoins en O2 | |||
*la survenue de complications (ex. surinfection) | |||
*pour évaluer la sévérité en vue d'un support ventilatoire | |||
*l'élimination de diagnostics différentiels (particulièrement chez les patients présentant des comorbidités telles que des maladies cardiopulmonaires). | |||
Lorsque la présentation clinique est atypique ou qu'une hospitalisation est envisagée, les examens paracliniques suivants peuvent être demandés<ref name=":33" />: | |||
#la {{Examen paraclinique|nom=FSC}} (seulement si septique ou < 2 mois et fièvre) : | |||
#*pour évaluer la présence d'une leucocyctose, d'une neutrophilie ou d'une lymphopénie | |||
#les {{Examen paraclinique|nom=ions|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=|prévalence=}} et une glycémie s'il y a des signes de déshydratation importante | |||
#un {{Examen paraclinique|nom=gaz capillaire|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=|prévalence=}} | |||
#*pour évaluer s'il y a la présence d'une acidose respiratoire (rétention de CO2) ou d'une alcalose métabolique (déshydratation) | |||
#*à prescrire si les symptômes sont sévères et si un transfert aux USI est envisagé | |||
#une {{Examen paraclinique|nom=hémoculture|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=|prévalence=}} (seulement si septique ou < 2 mois et fièvre) | |||
#la {{Examen paraclinique|nom=radiographie pulmonaire|Se=|référence_Se=|Sp=|référence_Sp=|VPP=|référence_VPP=|VPN=|référence_VPN=|PLR=|référence_PLR=|NLR=|prévalence=}} est habituellement normale ou présentent des signes non spécifiques<ref group="note">Ces résultats, s'ils sont mal interprétés, pourraient mener à une utilisation abusive d'antibiotiques. Cependant, chez les nourrissons et les jeunes enfants souffrant de détresse respiratoire modérée ou sévère (p.ex., évasement nasal, rétractions, grognements, fréquence respiratoire> 70 respirations / minute, dyspnée ou cyanose), des radiographies peuvent être justifiées, en particulier si on retrouve des éléments a l'examen physique comme un souffle cardiaque chez un nourrisson ou des crépitants a l'auscultation pulmonaire. La radiographie peut-être pertinente s'il est nécessaire d'exclure d'autres diagnostics différentiels. Les radiographies peuvent également être indiquées pour exclure d'autres diagnostics chez les enfants qui ne s'améliorent pas au rythme attendu. </ref> | |||
#*les signes potentiellement observés dans la bronchiolite sont l'aplatissement des coupoles diaphragmatiques, l'hyperinflation pulmonaire, des opacités péri-hilaire bilatérales et de l'[[atélectasie]] | |||
#*la radiographie peut être demandée s'il y a : | |||
#**une asymétrie à l'auscultation | |||
#**une détresse respiratoire importante nécessitant une hospitalisation aux USI | |||
#**un souffle cardiaque (pour évaluer la taille du coeur) | |||
#**l'évolution clinique est inhabituelle | |||
#**s'il y a une fièvre prolongée > 48-72h ou > 39°C. | |||
L'aspiration nasopharyngée pour dépister le VRS, l'influenzae et les autres virus respiratoires sont peu utiles, car ils ne changeront habituellement pas la conduite.<ref name=":33" /> Elle peut par contre servir à cohorter les patients à l'étage. | |||
En présence d'un nouveau né (<28 jours) atteint d'une bronchiolite, certains tests supplémentaires sont requis puisque l'incidence d'infection bactérienne est de 3 à 10%. Ces tests incluent<ref>{{Citation d'un article|prénom1=Kevin|nom1=Purcell|prénom2=Jaime|nom2=Fergie|titre=Concurrent serious bacterial infections in 2396 infants and children hospitalized with respiratory syncytial virus lower respiratory tract infections|périodique=Archives of Pediatrics & Adolescent Medicine|volume=156|numéro=4|date=2002-04|issn=1072-4710|pmid=11929363|doi=10.1001/archpedi.156.4.322|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/11929363|consulté le=2021-12-12|pages=322–324}}</ref>: | |||
*une hémoculture | |||
*l'analyse et la culture d'urine | |||
*une [[ponction lombaire]]. | |||
==Diagnostic== | |||
La bronchiolite est un diagnostic clinique. Un prodrome d'IVRS suivi de signes de travail respiratoire accru<ref group="note">p.ex., tachypnée, tirage, battement des ailes du nez.</ref> avec une respiration sifflante et/ou des crépitements chez les enfants de moins de 2 ans doivent orienter vers ce diagnostic.<ref name=":132" /> | |||
==Diagnostic différentiel== | |||
La bronchiolite doit être distinguée de diverses affections aiguës et chroniques qui affectent les voies respiratoires : <ref name=":8" /><ref name=":10">{{Citation d'un article|prénom1=Jeremy N|nom1=Friedman|prénom2=Michael J|nom2=Rieder|prénom3=Jennifer M|nom3=Walton|titre=La bronchiolite : recommandations pour le diagnostic, la surveillance et la prise en charge des enfants de un à 24 mois|périodique=Paediatrics & Child Health|volume=19|numéro=9|date=2014-11|issn=1205-7088|pmcid=4235451|lire en ligne=https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4235451/|consulté le=2020-12-03|pages=492–498}}</ref><ref name=":11">{{Citation d'un article|prénom1=J. J.|nom1=Zorc|prénom2=C. B.|nom2=Hall|titre=Bronchiolitis: Recent Evidence on Diagnosis and Management|périodique=PEDIATRICS|volume=125|numéro=2|date=2010-01-25|issn=0031-4005|issn2=1098-4275|doi=10.1542/peds.2009-2092|lire en ligne=http://dx.doi.org/10.1542/peds.2009-2092|consulté le=2020-12-03|pages=342–349}}</ref><ref name=":28" /><ref name=":33" /> | |||
*l'{{Diagnostic différentiel|nom=asthme}} | |||
**'''l'asthme est la principale maladie à distinguer de la bronchiolite''' | |||
**il peut être raisonnable de considérer l'asthme si : | |||
*** l'âge est de > 9mois | |||
*** il y a une histoire personnelle et/ou familiale d’atopie, d'eczéma ou d'asthme | |||
*** les épisodes de wheezing sont récurrents | |||
*** si les symptômes sont en dehors de la saison de la bronchiolite (par ex. le printemps ou l’été) | |||
*la {{Diagnostic différentiel|nom=pneumonie}} (fièvre élevée, crépitants asymétriques à l'auscultation, infiltrat pulmonaire localisé) | |||
*la {{Diagnostic différentiel|nom=coqueluche}} (surtout chez les non-vaccinés, se présente fréquemment avec des épisodes d'apnées) | |||
*la {{Diagnostic différentiel|nom=fibrose kystique}} (diarrhée, perte de poids, toux chronique, multiples infections respiratoires, histoire familiale) | |||
*l'{{Diagnostic différentiel|nom=insuffisance cardiaque}} (hépatosplénomégalie, [[cardiomégalie]], souffle ou oedème pulmonaire à la radiographie des poumons) | |||
*la {{Diagnostic différentiel|nom=myocardite}} | |||
*les {{Diagnostic différentiel|nom=cardiopathies congénitales}} | |||
*les {{Diagnostic différentiel|nom=anneaux vasculaires}} (stridor, dysphagie, cyanose) | |||
*l'{{Diagnostic différentiel|nom=aspiration d'un corps étranger}} (histoire d'étouffement, auscultation pulmonaire asymétrique, '''début subit''') | |||
*une {{Diagnostic différentiel|nom=maladie pulmonaire}} chronique sous-jacente | |||
*la {{Diagnostic différentiel|nom=réaction allergique}} ('''début subit''', urticaire, angioedème) | |||
*l'{{Diagnostic différentiel|nom=allergie aux protéines du lait de vache}} (manifestations respiratoires suivant le passage du lait maternel à un lait maternisé) | |||
*le {{Diagnostic différentiel|nom=reflux gastro-œsophagien}} (vomissements fréquents après les boires, aspiration, perte de poids) | |||
*la {{Diagnostic différentiel|nom=fistule trachéo-œsophagienne}} (étouffements, cyanose aux repas/boires) | |||
*la {{Diagnostic différentiel|nom=trachéobronchomalacie}} | |||
*une {{Diagnostic différentiel|nom=tumeur laryngotrachéale}}. | |||
==Traitement== | |||
{{Encart | |||
| contenu = Les patients présentant des caractéristiques suivantes doivent être pris en charge rapidement : | |||
* des apnées | |||
* de la cyanose | |||
* une atteinte marquée de l’état général | |||
* une tachypnée > 70/min | |||
* du tirage intercostal, sous-costal ou sus-sternal | |||
* des battements des ailes du nez | |||
* du head bubbing | |||
* du grunting. | |||
| type = erreur | |||
}}{{Contenu TopMédecine|formation1_nom=Du salin hypertonique pour cette bronchiolite ?|url_topmu1=ta01_14_salin-hypertonique-cette-bronchiolite|formation2_nom=Quoi de neuf en bronchiolite!|url_topmu2=ped-tu-06-01-quoi-de-neuf-en-bronchiolite|url_topmf2=ped-tu-06-01-quoi-de-neuf-en-bronchiolite|url_topsi2=ped-tu-06-01-quoi-de-neuf-en-bronchiolite}} | |||
Le traitement de la bronchiolite dépend de l'état du patient. Généralement, il s'agit d'un traitement de support et la plupart des enfants peuvent retourner à domicile avec de simples mesures d'hydratation et de confort. <ref name=":29">{{Citation d'un lien web|langue=fr-CA|titre=Bronchiolite - Pédiatrie|url=https://www.merckmanuals.com/fr-ca/professional/p%C3%A9diatrie/troubles-respiratoires-de-enfant-en-bas-%C3%A2ge/bronchiolite|site=Édition professionnelle du Manuel MSD|consulté le=2020-12-16}}</ref> | |||
En général, les patients avec des symptômes légers sont traités à la maison, alors que les patients avec des symptômes modérés à sévères sont hospitalisés ou admis aux soins intensifs. | |||
Les indications d'hospitalisation sont :<ref name=":8" /><ref name=":10" /><ref name=":33" /> | |||
*les signes de [[Détresse respiratoire chez l'enfant|détresse respiratoire]] d'évolution rapide (tirage intercostal, respiration bruyante, fréquence respiratoire >70/min) | |||
*l'aspect toxique (cyanose, léthargie) | |||
*des antécédents d'apnée ou des apnées pendant l'épisode de bronchiolite | |||
*l'hypoxie | |||
*une saturation à l'air ambiant | |||
**< 92% pour les bébés < 6 semaines | |||
**< 90% pour les bébés > 6 semaines | |||
*une prise de liquide insuffisante (< 50 % des apports habituels, < 3 diurèses/jour et/ou signes de déshydratation) | |||
*la présence de comorbidités tels qu'une cardiopathie, un déficit immunitaire ou une dysplasie bronchopulmonaire (voir la section complication pour une liste plus complète de comorbidités) | |||
*des parents non fiables ou qui ne seront pas en mesure de faire un suivi adéquat (ex. région isolée). | |||
Chez les jeunes bébés (< 3 mois), il faut aussi tenir compte du fait que la bronchiolite peut s'aggraver entre le 3<sup>e</sup> et le 6<sup>e</sup> jour de l’infection. | |||
===Symptômes légers ou absence de critères d'hospitalisation=== | |||
{| class="wikitable" | |||
|+Traitements de la bronchiolite non sévère<ref name=":33" /> | |||
!Interventions | |||
!Description | |||
|- | |- | ||
!Traitement de soutien | |||
| | |Dans la plupart des cas, le traitement de la bronchiolite est un traitement de soutien :<ref name=":10" /> | ||
<ref name=": | *l'hydratation PO | ||
*des {{Traitement|nom=aspirations nasales|indication=|RRR=|RRA=|référence_RRR=|référence_RRA=}} (avant chaque boire et au besoin) | |||
*la surveillance des signes d'insuffisance respiratoire. | |||
|- | |- | ||
!Médicaments non recommandés | |||
| | | | ||
* | *Chez les patients avec une dyspnée légère, les '''nébulisations de salin et d'épinéphrine''' ne sont pas recommandés. | ||
*Les '''antibiotiques''' ne devraient pas être utilisés, excepté en cas d'infection bactérienne secondaire.<ref name=":10" /><ref name=":14">{{Citation d'un article|nom1=American Academy of Pediatrics Subcommittee on Diagnosis and Management of Bronchiolitis|titre=Diagnosis and management of bronchiolitis|périodique=Pediatrics|volume=118|numéro=4|date=2006-10|issn=1098-4275|pmid=17015575|doi=10.1542/peds.2006-2223|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/17015575/|consulté le=2020-12-04|pages=1774–1793}}</ref> | |||
*Les '''corticostéroïdes''' inhalés ou systémiques et le '''salbutamol''' peuvent être considérés chez les enfants > 9 mois chez qui l'[[asthme]] est suspecté (histoire personnelle ou familiale d'atopie).<ref name=":18">{{Citation d'un lien web|langue=fr-FR|titre=Bronchiolite 0-1 an|url=http://www.urgencehsj.ca/protocoles/bronchiolite-0-1-an/|site=Urgence CHU Sainte-Justine|consulté le=2022-02-07}}</ref> | |||
*'''Ipratropium''' | |||
*Les thérapies antivirales ne sont pas recommandées pour le traitement systématique de la bronchiolite chez des enfants ne présentant pas de comorbidités.<ref name=":10" /><ref name=":14" /> | |||
|} | |||
===Symptômes modérés à sévères ou présence de critères d'hospitalisation=== | |||
<ref>{{Citation d'un | {| class="wikitable" | ||
|+ | |||
Traitements chez les patients instables<ref name=":30">{{Citation d'un lien web|langue=fr-FR|titre=Bronchiolite 0-12 mois|url=http://www.urgencehsj.ca/protocoles/bronchiolite-0-12-mois/|site=Urgence CHU Sainte-Justine|consulté le=2020-12-12}}</ref><ref name=":23" /><ref name=":33" /> | |||
!Intervention | |||
!Description | |||
|- | |- | ||
!Mesures générales | |||
| | | | ||
* | * L'{{Traitement|nom=aspiration des secrétions naso-pharyngées|indication=|RRR=|RRA=|référence_RRR=|référence_RRA=}} est essentielle étant donné que le nourrisson respire essentiellement par le nez. Il s'agit de la pierre angulaire du traitement. | ||
* Favoriser un positionnement en {{Traitement|nom=décubitus dorsal à 30°|indication=|RRR=|RRA=|référence_RRR=|référence_RRA=}} avec la tête en légère extension (facilite la respiration). | |||
* Surveillance du poids chaque 24h. | |||
|- | |- | ||
|''' | !Oxygénation | ||
| | |||
| | *Pour les patients avec des lunettes nasales à bas débit, une '''saturométrie en continu''' n'est généralement pas recommandée en dehors de la prise de signes vitaux usuels, sauf s'il y a des apnées ou pour les enfants avec des comorbidités (< 1 mois, prématurité, cardiopathie congénitale, etc.). | ||
*En premier lieu, tenter l'oxygène par lunette nasale (à bas débit). L'objectif est de maintenir une '''SaO2 > 90%''' (> 92% chez les nourrissons de < 6 semaines ou comorbidités)<ref name=":31">{{Citation d'un lien web|langue=fr|nom1=pédiatrie|prénom1=Société canadienne de|titre=La bronchiolite : recommandations pour le diagnostic, la surveillance et la prise en charge des enfants de un à 24 mois {{!}} Société canadienne de pédiatrie|url=https://cps.ca/fr/documents//position//bronchiolitis1/|site=cps.ca|consulté le=2022-04-02}}</ref>. | |||
| | *La ventilation non invasive permettrait d'éviter ou de retarder le passage à l'intubation et à la ventilation mécanique<ref>{{Citation d'un article|prénom1=Sandrine|nom1=Essouri|prénom2=Marie|nom2=Laurent|prénom3=Laurent|nom3=Chevret|prénom4=Philippe|nom4=Durand|titre=Improved clinical and economic outcomes in severe bronchiolitis with pre-emptive nCPAP ventilatory strategy|périodique=Intensive Care Medicine|volume=40|numéro=1|date=2014-01|issn=1432-1238|pmid=24158409|pmcid=7095309|doi=10.1007/s00134-013-3129-z|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/24158409|consulté le=2021-12-12|pages=84–91}}</ref><ref>{{Citation d'un article|prénom1=Subodh Suhas|nom1=Ganu|prénom2=Anil|nom2=Gautam|prénom3=Barry|nom3=Wilkins|prénom4=Jonathan|nom4=Egan|titre=Increase in use of non-invasive ventilation for infants with severe bronchiolitis is associated with decline in intubation rates over a decade|périodique=Intensive Care Medicine|volume=38|numéro=7|date=2012-07|issn=1432-1238|pmid=22527081|doi=10.1007/s00134-012-2566-4|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/22527081|consulté le=2021-12-12|pages=1177–1183}}</ref>. | ||
*#L'{{Traitement|nom=oxygénothérapie à haut débit|indication=|RRR=|RRA=|référence_RRR=|référence_RRA=}} est recommandé (2L/kg et FiO2 pour saturation entre 92 et 97%): | |||
*#*si l’O2 à bas débit n'est pas suffisante | |||
*#*si la détresse respiratoire est sévère. | |||
*# Le {{Traitement|nom=CPAP|indication=|RRR=|RRA=|référence_RRR=|référence_RRA=}} (pression initiale : 7 cm H<sub>2</sub>O) est recommandé : | |||
*#* en cas de sévérité initiale importante | |||
*#* d’échec de l'oxygénothérapie à haut débit. | |||
*# Le {{Traitement|nom=BiPAP|indication=|RRR=|RRA=|référence_RRR=|référence_RRA=}} est recommandé s'il y a un échec du CPAP. Les paramètres initiaux recommandés sont le PEEP 5-7cm H2O et une aide inspiratoire au-dessus de la PEEP de 3-5cm H2O. | |||
* L'{{Traitement|nom=intubation endotrachéale|indication=|RRR=|RRA=|référence_RRR=|référence_RRA=}} et la {{Traitement|nom=ventilation mécanique|indication=|RRR=|RRA=|référence_RRR=|référence_RRA=}} sont indiqués en cas d’échec de la VNI. | |||
** FiO2: 1.0 initialement, puis sevrer pour viser une SaO2 > 90% | |||
** Fréquence 15-25/min | |||
** Temps expiratoire prolongé 2-3 sec | |||
** Volume courant 6mL/kg | |||
** Pression de ventilation 25-30 cm H2O | |||
|- | |- | ||
!Hydratation et alimentation | |||
| | | | ||
*Si le bébé est en mesure de s'alimenter par lui-même (allaitement, biberon), favoriser ce mode d'hydratation tout en permettant des boires plus fréquents et de plus petits volumes. | |||
*S'il y a une possibilité d'intubation, il faut mettre le patient NPO. | |||
*Si insuffisance respiratoire sévère et risque d'aspiration, considérer l'administration de {{Traitement|nom=gavage par TNG}} en bolus ou en continu. | |||
*Considérer l'installation d'un {{Traitement|nom=soluté}} de NaCl 0,9%/Dextrose 5% en cas d'intolérance aux gavages. <ref name=":10" /> Pour l'hydratation, combler le déficit en 24 à 48h, puis diminuer les débits à un niveau de maintenance. | |||
|- | |- | ||
|''' | !Bronchodilatateurs | ||
| | et nébulisations | ||
|'''''<small>Restent encore controversés, et leur utilisation de façon systématique dans la bronchiolite virale n'est présentement pas recommandée.</small>''''' | |||
*Si on utilise un de ces traitements, il faut noter l'amélioration avant et après leur utilisation. On peut poursuivre les traitements seulement s'il y a une amélioration documentée. | |||
*'''[[Épinéphrine]]''' en nébulisation en solution 1 mg/mL<ref name=":33" /> | |||
**Enfants < 5 kg : 2.5 mg (3 mL) | |||
**Enfants <u>></u> 5 kg : 5 mg (5 mL) | |||
*Le {{Traitement|nom=salbutamol|indication=|RRR=|RRA=|référence_RRR=|référence_RRA=}} peut être tenté pour deux traitements <ref name=":33" />: | |||
**chez les enfants de > 9 mois | |||
**au 2e épisode de wheezing | |||
**les symptômes sont modérés à sévères | |||
**avec une histoire personnelle ou familiale d'atopie, ou ayant des symptômes modérés-sévères. | |||
*Aucun bénéfice sur la saturation en oxygène ni la durée d'hospitalisation n'a été démontré<ref>{{Citation d'un article|prénom1=Anne M.|nom1=Gadomski|prénom2=Melissa|nom2=Brower|titre=Bronchodilators for bronchiolitis|périodique=The Cochrane Database of Systematic Reviews|numéro=12|date=2010-12-08|issn=1469-493X|pmid=21154348|doi=10.1002/14651858.CD001266.pub2|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/21154348|consulté le=2021-12-12|pages=CD001266}}</ref>. | |||
|- | |- | ||
!'''Critères d'admission aux USI (non exhautif)''' | |||
| | | | ||
*Insuffisance respiratoire aiguë | |||
*Présence de comorbidités | |||
*Oxygénation à haut débit, BiPAP, CPAP ou patient intubé | |||
*Déshydratation importante | |||
*Suivi rapproché nécessaire | |||
|- | |- | ||
!Traitements non recommandés | |||
| | | | ||
* Physiothérapie respiratoire | |||
* Antibiotiques (sauf si surinfection bactérienne) | |||
* Antiviraux | |||
* Glucocorticoïde (à considérer seulement si l'enfant est > 9 mois et qu'il y a une réponse au salbutamol ou une suspicion d'asthme). | |||
|} | |} | ||
== | == Suivi == | ||
Chez le patient aux soins intensifs ou gravement malade, les examens suivants peuvent être demandés : | |||
* la FSC et CRP à la recherche d'une surinfection bactérienne, répétée chaque 48 à 72h | |||
* un gaz sanguin pour les troubles acidobasiques et le contrôle des paramètres respiratoires (répétée chaque 4 à 8h) | |||
* les ions (répété chaque 24h à la recherche de trouble hydro-éléctrolytiques) | |||
* une culture des sécrétions à la recherche d'une surinfection bactérienne chez un patient avec une détérioration de l'état respiratoire | |||
* la radiographie pulmonaire à répéter si on observe une aggravation clinique, et à refaire chaque 24h chez un patient intubé. | |||
== | Les critères pour donner congé aux patients admis avec bronchiolite sont <ref name=":10" /><ref name=":33" /> : | ||
'' | *l'absence de critère d'hospitalisation (voir la section traitement) | ||
*une amélioration des symptômes respiratoires | |||
*une SaO2 supérieure à 90% à l'air ambiant | |||
* | *une hydratation orale adéquate (objectif : > 50 % des apports habituels et > 3 diurèses/jour) | ||
*une bonne compréhension des parents et la possibilité de ceux-ci de revenir au besoin. | |||
=== | ==Complications== | ||
Les complications les plus fréquentes sont <ref name=":33" /><ref name=":28" />: | |||
=== | *l'{{Complication|nom=apnée|RR=|référence_RR=|RC=|taux=5}}<ref group="note">L'apnée survient en particulier chez les nourrissons nés prématurément et ceux de moins de deux mois (c'est-à-dire ceux dont l'âge post-menstruel <48 semaines). Le risque d'apnée n'est pas spécifique à un pathogène particulier. Se présenter avec une apnée est un facteur de risque d'insuffisance respiratoire et la nécessité d'une ventilation mécanique . Sa prévalence chez les enfants de moins de 2 ans hospitalisés pour bronchiolite est autour de 5%. Le risque d'apnée n'est pas augmenté avec le VRS par rapport aux autres pathogènes viraux.</ref><ref>{{Citation d'un article|langue=en|prénom1=Alan R.|nom1=Schroeder|prénom2=Jonathan M.|nom2=Mansbach|prénom3=Michelle|nom3=Stevenson|prénom4=Charles G.|nom4=Macias|titre=Apnea in Children Hospitalized With Bronchiolitis|périodique=Pediatrics|volume=132|numéro=5|date=2013-11|issn=0031-4005|issn2=1098-4275|pmid=24101759|pmcid=PMC3813402|doi=10.1542/peds.2013-1501|lire en ligne=http://pediatrics.aappublications.org/lookup/doi/10.1542/peds.2013-1501|consulté le=2020-12-07|pages=e1194–e1201}}</ref> | ||
L' | *l'{{Complication|nom=Insuffisance respiratoire|RR=|référence_RR=|RC=}}<ref group="note">Jusqu'à 16% des nourrissons et des enfants de moins de deux ans hospitalisés avec le VRS peuvent nécessiter un soutien en soins intensifs (avec ou sans ventilation mécanique). Cependant, le besoin de soins intensifs peut varier en fonction de la présence et du type de facteurs de risque de maladie grave: | ||
* | |||
* Aucun facteur de risque connu : 7% | |||
* | * Maladie cardiaque congénitale, dysplasie bronchopulmonaire ou immunosuppression : 19 à 37 % | ||
< | * Âge <6 semaines : 29 % | ||
</ref> | |||
*la {{Complication|nom=déshydratation|RR=|référence_RR=|RC=}}<ref group="note">Les signes de déshydratation doivent être surveillés (augmentation de la fréquence cardiaque, muqueuse sèche, fontanelle enfoncée, diminution du débit urinaire). Les nourrissons atteints de bronchiolite peuvent avoir des difficultés à maintenir une hydratation adéquate en raison de besoins hydriques accrus (liés à la fièvre et à la tachypnée), à une diminution de l'apport PO (lié à la tachypnée et à la détresse respiratoire) et / ou à des vomissements. </ref> | |||
*la {{Complication|nom=pneumonie d'aspiration|RR=|référence_RR=|RC=}}<ref group="note">Le risque d'aspiration augmente pendant la bronchiolite active et disparaît des semaines plus tard lorsque la tachypnée et le travail respiratoire diminuent. </ref> | |||
*la {{Complication|nom=pneumonie bactérienne|RR=|référence_RR=|RC=}} secondaire (rare)<ref group="note">Le risque de pneumonie bactérienne secondaire est accru chez les enfants qui doivent être admis en unité de soins intensifs, en particulier ceux qui nécessitent une intubation. Une surinfection bactérienne semble se développer dans environ 1,2% (0,9% auront une pneumonie bactérienne) des enfants hospitalisés pour une infection à VRS.</ref><ref>{{Citation d'un lien web|titre=UpToDate|url=https://www.uptodate.com/contents/bronchiolitis-in-infants-and-children-clinical-features-and-diagnosis?search=bronchiolitis%20complications§ionRank=1&usage_type=default&anchor=H536690534&source=machineLearning&selectedTitle=1~150&display_rank=1#H536690534|site=www.uptodate.com|consulté le=2020-12-07}}</ref><ref>{{Citation d'un article|prénom1=C. B.|nom1=Hall|prénom2=K. R.|nom2=Powell|prénom3=K. C.|nom3=Schnabel|prénom4=C. L.|nom4=Gala|titre=Risk of secondary bacterial infection in infants hospitalized with respiratory syncytial viral infection|périodique=The Journal of Pediatrics|volume=113|numéro=2|date=1988-08|issn=0022-3476|pmid=3397789|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/3397789|consulté le=2020-12-07|pages=266–271}}</ref> | |||
*l'{{Complication|nom=atélectasie|RR=|référence_RR=|RC=}}. | |||
* | |||
Les comorbidités augmentant le risque de complications sont <ref name=":33" />: | |||
* la prématurité < 36 semaines | |||
* le faible poids de naissance | |||
* | * un nouveau-né < 12 semaines ou < 5 kg | ||
* | * les porteurs d'une cardiopathie congénitale | ||
* | * des maladies pulmonaires chroniques | ||
* | * des déficits immunitaires | ||
* | * des maladies neurologiques | ||
* des malformations anatomiques pulmonaires. | |||
== | ==Évolution== | ||
Dans la plupart des cas, l'évolution va vers une guérison spontanée en 3 à 5 jours (sauf pour les adénovirus, qui peuvent durer plus longtemps), et le taux de mortalité est < 0,1% suite à une bonne prise en charge. Néanmoins la toux et la sibilance peuvent persister jusqu'à 2 à 4 semaines.<ref name=":8" /> | |||
Le rapport de causalité entre une bronchiolite à VRS et l'asthme plus tard dans la vie demeure controversé.'''<ref name=":0" /><ref name=":4" />'''<ref name=":12">{{Citation d'un article|prénom1=Tom|nom1=Kovesi|prénom2=Brenda Louise|nom2=Giles|prénom3=Hans|nom3=Pasterkamp|titre=La prise en charge à long terme de l’asthme chez les enfants inuits et des Premières nations : un outil de transfert du savoir fondé sur les lignes directrices canadiennes pour l’asthme pédiatrique, conçu pour être utilisé par les professionnels de la santé de première ligne qui travaillent dans des communautés isolées|périodique=Paediatrics & Child Health|volume=17|numéro=7|date=2012|issn=1205-7088|pmcid=3448549|lire en ligne=https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3448549/|consulté le=2020-12-04|pages=e65 | |||
– | |||
e85}}</ref><ref name=":13">{{Citation d'un article|prénom1=Fernando D.|nom1=Martinez|titre=Respiratory syncytial virus bronchiolitis and the pathogenesis of childhood asthma|périodique=The Pediatric Infectious Disease Journal|volume=22|numéro=2 Suppl|date=2003-02|issn=0891-3668|pmid=12671456|doi=10.1097/01.inf.0000053889.39392.a7|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/12671456/|consulté le=2020-12-04|pages=S76–82}}</ref><ref>{{Citation d'un article|prénom1=Mark L.|nom1=Everard|titre=The relationship between respiratory syncytial virus infections and the development of wheezing and asthma in children|périodique=Current Opinion in Allergy and Clinical Immunology|volume=6|numéro=1|date=2006-02|issn=1528-4050|pmid=16505613|doi=10.1097/01.all.0000200506.62048.06|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/16505613/|consulté le=2020-12-04|pages=56–61}}</ref> | |||
|- | |||
| | |||
| | |||
|} | |||
Chez la plupart des nourrissons auparavant en bonne santé, la bronchiolite se résout sans complications. Cependant, certains patients peuvent être gravement atteints, en particulier ceux ayant les comorbidités suivantes<ref>{{Citation d'un ouvrage|nom1=National Institute for Health and Care Excellence|titre=Bronchiolitis in children : diagnosis and management.|isbn=9781473111622|oclc=1275424412|lire en ligne=https://www.worldcat.org/oclc/1275424412|consulté le=2021-11-30}}</ref><ref>{{Citation d'un article|prénom1=Shawn L.|nom1=Ralston|prénom2=Allan S.|nom2=Lieberthal|prénom3=H. Cody|nom3=Meissner|prénom4=Brian K.|nom4=Alverson|titre=Clinical practice guideline: the diagnosis, management, and prevention of bronchiolitis|périodique=Pediatrics|volume=134|numéro=5|date=2014-11|issn=1098-4275|pmid=25349312|doi=10.1542/peds.2014-2742|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/25349312|consulté le=2021-12-12|pages=e1474–1502}}</ref>: | |||
*la [[prématurité]] | |||
* | *un âge inférieur à 3 mois | ||
* | *le [[tabagisme passif]] | ||
*une maladie cardiopulmonaire chronique | |||
*l'immunodéficience | |||
*une cardiopathie congénitale | |||
*des troubles neuromusculaires. | |||
==Prévention== | |||
Un premier épisode de bronchiolite ne confère pas d’immunité permanente, car il existe différents sous-types incriminés. Aussi, les réinfections à VRS sont fréquentes, mais la présentation clinique lors de la réinfection sera atténuée comparativement à la primo-infection.<ref name=":20">{{Citation d'un lien web|langue=|titre=Publications du ministère de la Santé et des Services sociaux|url=https://publications.msss.gouv.qc.ca/msss/fichiers/guide-garderie/chap6-bronchiolite.pdf|site=|date=26 juillet 2019|consulté le=}}</ref> | |||
== | ===Prophylaxie aux anticorps monoclonaux=== | ||
La prophylaxie aux anticorps monoclonaux dirigés contre le VRS tel que le ''palivizumab,'' est utilisée pour la prévention de la bronchiolite causée par le VRS chez une population particulière de patients selon des critères définis par l'American Academy of Pediatrics (AAP) <ref name=":0" /><ref name=":8" /><ref name=":6">{{Citation d'un article|nom1=American Academy of Pediatrics Committee on Infectious Diseases|nom2=American Academy of Pediatrics Bronchiolitis Guidelines Committee|titre=Updated guidance for palivizumab prophylaxis among infants and young children at increased risk of hospitalization for respiratory syncytial virus infection|périodique=Pediatrics|volume=134|numéro=2|date=2014-08|issn=1098-4275|pmid=25070315|doi=10.1542/peds.2014-1665|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/25070315/|consulté le=2020-12-16|pages=415–420}}</ref><ref name=":17">{{Citation d'un article|langue=en|prénom1=Fariba|nom1=Rezaee|prénom2=Debra T|nom2=Linfield|prénom3=Terri J|nom3=Harford|prénom4=Giovanni|nom4=Piedimonte|titre=Ongoing developments in RSV prophylaxis: a clinician’s analysis|périodique=Current Opinion in Virology|volume=24|date=2017-06|doi=10.1016/j.coviro.2017.03.015|lire en ligne=https://linkinghub.elsevier.com/retrieve/pii/S1879625717300056|consulté le=2020-12-04|pages=70–78}}</ref>. Les populations spécifiques visées sont: | |||
#Prématurés nés avant 29 semaines et âgés de moins de 12 mois au début de la saison du VRS. | |||
# | #Patients de moins de 32 semaines de gestation qui ont une maladie pulmonaire chronique, une cardiopathie congénitale hémodynamiquement significative et qui ont moins de 12 mois. | ||
# Patients de moins de 32 semaines de gestation qui ont une maladie pulmonaire chronique, une cardiopathie congénitale hémodynamiquement significative et qui ont moins de 12 mois. | #Enfants de 12 mois ou moins atteints de troubles pulmonaires anatomiques et de troubles neuromusculaires qui inhibent la clairance des voies respiratoires. | ||
# Enfants de 12 mois ou moins atteints de troubles pulmonaires anatomiques et de troubles neuromusculaires qui inhibent la clairance des voies respiratoires. | #Patients de 12 mois et moins immunodéprimés. | ||
# Patients de 12 mois et moins immunodéprimés. | #Patients atteints des les conditions mentionnées et qui ont également d'autres comorbidités génétiques. | ||
# Patients atteints des les conditions mentionnées et qui ont également d'autres comorbidités génétiques. | |||
Le palivizumab est administré à la dose de 15 mg/kg IM. La 1ère dose juste avant le début habituel de la saison du VRS, correspondant au début novembre en Amérique du Nord. Suivi de doses répétées à 1 mois d'intervalle durant toute la durée de la saison, soit 5 doses. | Le palivizumab est administré à la dose de 15 mg/kg IM. La 1ère dose juste avant le début habituel de la saison du VRS, correspondant au début novembre en Amérique du Nord. Suivi de doses répétées à 1 mois d'intervalle durant toute la durée de la saison, soit 5 doses. | ||
===Vaccins=== | |||
Des vaccins maternels, pédiatriques et adultes contre le VRS sont en cours de développement dans des essais cliniques.<ref name=":0" /><ref name=":8" /><ref name=":6" /><ref name=":17" /> En effet, 121 essais cliniques de 16 organismes sont actuellement à la recherche d'un vaccin contre le VRS depuis juillet 2019 selon l’Agence de la santé publique du Canada dans un article publié en date du 2 avril 2020. Ces essais portent sur quatre agents d’'''immunisation active''' à savoir des vaccins ''vivants atténués'', vaccins ''à base de particules'', vaccins ''à sous-unités'' et ''à base de vecteurs'' et un agent d’'''immunisation passive''' à savoir un ''anticorps monoclonal''. Certains de ces essais sont en phase 3 tandis que d'autres sont en fin de phase préclinique voir en début de phase clinique.<ref>{{Citation d'un lien web|nom1=Canada|prénom1=Agence de la santé publique du|titre=Aperçu de la filière de vaccins candidats contre le virus respiratoire syncytial au Canada, RMTC 46(4)|url=https://www.canada.ca/fr/sante-publique/services/rapports-publications/releve-maladies-transmissibles-canada-rmtc/numero-mensuel/2020-46/numero-4-2-avril-2020/article-1-defis-matiere-creation-vaccin-contre-virus-respiratoire-syncytial.html|site=aem|date=2020-04-13|consulté le=2020-12-05}}</ref> | |||
==Notes== | |||
<references group="note" /> | |||
==Références== | |||
{{Article importé d'une source | {{Article importé d'une source | ||
| accès = 2020/11/29 | | accès = 2020/11/29 | ||
| source = StatPearls | | source = StatPearls | ||
| version_outil_d'importation = 0.2a | | version_outil_d'importation = 0.2a | ||
| révisé = | | révisé = 1 | ||
| révision = 2020/10/01 | | révision = 2020/10/01 | ||
| pmid = 30137791 | | pmid = 30137791 | ||
| nom = Pediatric Bronchiolitis | | nom = Pediatric Bronchiolitis | ||
}} | |url=}} | ||
<references /> | <references /> | ||
Version du 3 mars 2024 à 15:50
| Maladie | |||
 Radiographie thoracique d'un enfant montrant des opacités péri-hilaires bilatérales typiquement retrouvées dans la bronchiolite. | |||
| Caractéristiques | |||
|---|---|---|---|
| Signes | Apnée, Crépitants, Tachycardie , Tirage , Tachypnée , Battement des ailes du nez, Sibilance, Allongement du temps expiratoire, Râles, Altération de l'état de conscience , ... [+] | ||
| Symptômes |
Anorexie , Congestion nasale, Rhinorrhée, Apnée, Oligurie, Anurie, Dyspnée , Détresse respiratoire, Tirage , Altération de l'état de conscience , ... [+] | ||
| Diagnostic différentiel |
Insuffisance cardiaque, Asthme, Myocardite, Fibrose kystique, Allergie aux protéines du lait de vache, Coqueluche, Cardiopathies congénitales, Fistule trachéo-œsophagienne, Trachéobronchomalacie, Anneaux vasculaires, ... [+] | ||
| Informations | |||
| Wikidata ID | Q424227 | ||
| Spécialités | Pédiatrie, Pneumologie, Médecine d'urgence, Soins intensifs | ||
| |||
La bronchiolite est une inflammation au niveau des bronchioles, le plus souvent de cause virale.[1]
Épidémiologie
Il s'agit de l'un des motifs de consultation les plus fréquents en hiver chez la population des enfants âgés de moins de 24 mois avec un pic entre l'âge de 2 à 6 mois.[1] La majorité des hospitalisations sont chez les enfants < 6 mois[2]. La bronchiolite est la cause la plus fréquente de détresse respiratoire et d’hospitalisation chez les enfants < 6 mois.
La majorité des cas de bronchiolite a lieu à l'automne et à l'hiver.[2] L'infection se produit essentiellement entre le mois d'octobre et le mois de mai, avec un pic d'incidence en janvier dans l'hémisphère nord, tandis qu'elle est plus fréquente en saison des pluies dans les climats tropicaux et semi-tropicaux.[3][4][5]
À l'âge de 2 ans, presque tous les enfants auront été affectés par le VRS et le risque de réinfection est élevé.[3][6] Une fois infectés, ils excrètent le virus même s'ils n'ont pas, ou qu'ils ont que peu de symptômes.[7]
Le taux annuel d'hospitalisations dues au VRS est de :[3][8]
- 4.4:1000 chez les < 5 ans
- 20:1000 chez les < 6 mois
- 63.9:1000 chez les prématurés de moins de 1 an.
Étiologies

Les bronchiolites sont d'origine virale[9].
| Pathogène | Explications |
|---|---|
| virus respiratoire syncytial (80 %) | |
| Autres virus |
|
Physiopathologie
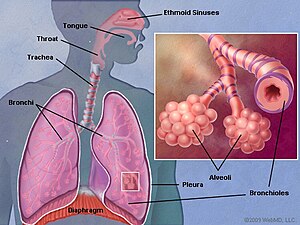
Le virus circule à travers les voies respiratoires supérieures puis les bronches de petit et moyen calibre et les bronchioles causant une réponse inflammatoire.[Référence nécessaire]
Cette inflammation au niveau de la muqueuse respiratoire entraîne la nécrose des cellules épithéliales et la production de mucus obstruant ainsi les voies respiratoires. L'obstruction étant de type expiratoire, une partie de l'air inspiré se retrouve piégé à l'intérieur des alvéoles et peut provoquer des complications telles que l'atélectasie. [1][12]
À l'histopathologie on retrouve une nécrose des cellules ciliées, des espaces péribronchiolaires infiltrés de macrophages et de lymphocytes et un œdème sous-muqueux. Au lavage bronchoalvéolaire, on retrouve de nombreux polynucléaires. [14]
Il en résulte une augmentation des résistances des voies aériennes avec diminution de la compliance pulmonaire et augmentation du travail respiratoire. Puisque les cavités nasales constituent 50% de la résistance aérienne, une augmentation de la production de mucus va mener à une obstruction des voies respiratoires supérieures due aux petites fosses nasales des enfants.[Référence nécessaire]
L'hypoxémie est due à la présence de zones normalement perfusées mais anormalement ventilées dans le poumon.[Référence nécessaire]
Après diminution de l'inflammation et régénération des cellules épithéliales, l'évolution est favorable.
La transmission du VRS se fait par contact direct avec des sécrétions contaminées. Étant un virus hautement infectieux, sa transmission nosocomiale sur les étages de pédiatrie est commune et le lavage des mains ainsi que les mesures d'isolement de contacts permettent de réduire sa propagation.[19]
Présentation clinique
Facteurs de risque
Les facteurs de risque sont: [1][20][21][15][16][17][12]
- un contact infectieux avec une personne ayant une IVRS
- l'âge inférieur à 2 ans
- la présence de frères et soeurs à la maison[22]
- l'absence d'allaitement maternel [23]
- le tabagisme passif[24].
Questionnaire
Les symptômes d'une bronchiolite durent en général de 7 à 21 jours et sont pires durant la première semaine.[25]
Une infection des voies respiratoire supérieures suivie de symptômes de détresse respiratoire et d'un sifflement/sillement doit faire évoquer le diagnostic d'une bronchiolite.[12][15][16][17]
Lors du questionnaire des parents, on recherche :[12][15][16][17]
- des symptômes d'IVRS ayant débuté de 1-3 jours avant le début de la dyspnée (rhinorrhée, congestion nasale, toux)
- de la dyspnée fréquemment accompagnée de sillements, de wheezing, de tirage et de détresse respiratoire (pire entre la 3e et la 5e journée)[2]
- de la fièvre
- des apnées accompagnées de cyanose et d'une perte de tonus :
- surtout chez le prématuré et le nourrisson de moins de 2 ans
- peut précéder les symptômes classiques d'une bronchiolite de 24-48h [26]
- des signes de gravité, tels que la léthargie, l'altération de l'état de conscience, de l'anorexie ou d'une oligurie/anurie.
Il est également pertinent de questionner certains éléments en lien avec le contexte :
- des antécédents de bronchiolite ou d'épisodes similaires
- des contacts infectieux dans l'entourage (fratrie/garderie/famille)
- des antécédents personnels ou familiaux d'asthme, d'atopie, de maladies cardio-respiratoires ou du tractus respiratoire
- le statut vaccinal
- l'histoire de la grossesse et de l'accouchement (prématurité, petit poids de naissance, traumatisme à la naissance, anomalie congénitale)
- la présence d'éléments environnementaux (fumée, allergènes, blattes, acariens, chats et chiens)
- la possibilité d'ingestion d'un corps étranger.
Examen clinique

À l'examen clinique, les signes suivants sont à rechercher :[1][12][15][16][17][27][2]
- aux signes vitaux :
- de la tachypnée (et parfois des apnées)
- une tachycardie (une bradycardie serait inquiétante pour un arrêt cardiaque éminent)
- de la fièvre [Pr: 30 %] (généralement ≤ 39 ° C)
- une désaturation(mesurer après l'hygiène nasale, car il peut y avoir une différence favorable)
- des sécrétions nasales claires et un encombrement par des sécrétions nasales
- à l'examen pulmonaire :
- des crépitants et des râles
- de la toux persistante
- un allongement du temps expiratoire, des sibilances et du wheezing
- en cas de détresse respiratoire aiguë :
- des signes de déshydratation sont à rechercher (refill capillaire allongé, pli cutané, muqueuse sèche, diminution des pleurs, fontanelle creuse).
La détresse respiratoire, l'augmentation du travail respiratoire, la fréquence respiratoire et l'oxygénation peuvent changer rapidement avec les pleurs, la toux et l'agitation. La désaturation peut se produire dans toutes ces circonstances ainsi que pendant le sommeil lorsque les muscles de la paroi thoracique se relâchent, rétrécissant davantage les voies respiratoires intrathoraciques.[26]
Examens paracliniques
Les examens paracliniques ne sont généralement pas nécessaires.
Des examens peuvent êtres faits dans certaines situations [1]:
- l'hypoxémie et des besoins en O2
- la survenue de complications (ex. surinfection)
- pour évaluer la sévérité en vue d'un support ventilatoire
- l'élimination de diagnostics différentiels (particulièrement chez les patients présentant des comorbidités telles que des maladies cardiopulmonaires).
Lorsque la présentation clinique est atypique ou qu'une hospitalisation est envisagée, les examens paracliniques suivants peuvent être demandés[2]:
- la FSC (seulement si septique ou < 2 mois et fièvre) :
- pour évaluer la présence d'une leucocyctose, d'une neutrophilie ou d'une lymphopénie
- les ions et une glycémie s'il y a des signes de déshydratation importante
- un gaz capillaire
- pour évaluer s'il y a la présence d'une acidose respiratoire (rétention de CO2) ou d'une alcalose métabolique (déshydratation)
- à prescrire si les symptômes sont sévères et si un transfert aux USI est envisagé
- une hémoculture (seulement si septique ou < 2 mois et fièvre)
- la radiographie pulmonaire est habituellement normale ou présentent des signes non spécifiques[note 2]
- les signes potentiellement observés dans la bronchiolite sont l'aplatissement des coupoles diaphragmatiques, l'hyperinflation pulmonaire, des opacités péri-hilaire bilatérales et de l'atélectasie
- la radiographie peut être demandée s'il y a :
- une asymétrie à l'auscultation
- une détresse respiratoire importante nécessitant une hospitalisation aux USI
- un souffle cardiaque (pour évaluer la taille du coeur)
- l'évolution clinique est inhabituelle
- s'il y a une fièvre prolongée > 48-72h ou > 39°C.
L'aspiration nasopharyngée pour dépister le VRS, l'influenzae et les autres virus respiratoires sont peu utiles, car ils ne changeront habituellement pas la conduite.[2] Elle peut par contre servir à cohorter les patients à l'étage.
En présence d'un nouveau né (<28 jours) atteint d'une bronchiolite, certains tests supplémentaires sont requis puisque l'incidence d'infection bactérienne est de 3 à 10%. Ces tests incluent[28]:
- une hémoculture
- l'analyse et la culture d'urine
- une ponction lombaire.
Diagnostic
La bronchiolite est un diagnostic clinique. Un prodrome d'IVRS suivi de signes de travail respiratoire accru[note 3] avec une respiration sifflante et/ou des crépitements chez les enfants de moins de 2 ans doivent orienter vers ce diagnostic.[29]
Diagnostic différentiel
La bronchiolite doit être distinguée de diverses affections aiguës et chroniques qui affectent les voies respiratoires : [12][30][31][26][2]
- l'asthme
- l'asthme est la principale maladie à distinguer de la bronchiolite
- il peut être raisonnable de considérer l'asthme si :
- l'âge est de > 9mois
- il y a une histoire personnelle et/ou familiale d’atopie, d'eczéma ou d'asthme
- les épisodes de wheezing sont récurrents
- si les symptômes sont en dehors de la saison de la bronchiolite (par ex. le printemps ou l’été)
- la pneumonie (fièvre élevée, crépitants asymétriques à l'auscultation, infiltrat pulmonaire localisé)
- la coqueluche (surtout chez les non-vaccinés, se présente fréquemment avec des épisodes d'apnées)
- la fibrose kystique (diarrhée, perte de poids, toux chronique, multiples infections respiratoires, histoire familiale)
- l'insuffisance cardiaque (hépatosplénomégalie, cardiomégalie, souffle ou oedème pulmonaire à la radiographie des poumons)
- la myocardite
- les cardiopathies congénitales
- les anneaux vasculaires (stridor, dysphagie, cyanose)
- l'aspiration d'un corps étranger (histoire d'étouffement, auscultation pulmonaire asymétrique, début subit)
- une maladie pulmonaire chronique sous-jacente
- la réaction allergique (début subit, urticaire, angioedème)
- l'allergie aux protéines du lait de vache (manifestations respiratoires suivant le passage du lait maternel à un lait maternisé)
- le reflux gastro-œsophagien (vomissements fréquents après les boires, aspiration, perte de poids)
- la fistule trachéo-œsophagienne (étouffements, cyanose aux repas/boires)
- la trachéobronchomalacie
- une tumeur laryngotrachéale.
Traitement
- des apnées
- de la cyanose
- une atteinte marquée de l’état général
- une tachypnée > 70/min
- du tirage intercostal, sous-costal ou sus-sternal
- des battements des ailes du nez
- du head bubbing
- du grunting.
Le traitement de la bronchiolite dépend de l'état du patient. Généralement, il s'agit d'un traitement de support et la plupart des enfants peuvent retourner à domicile avec de simples mesures d'hydratation et de confort. [32]
En général, les patients avec des symptômes légers sont traités à la maison, alors que les patients avec des symptômes modérés à sévères sont hospitalisés ou admis aux soins intensifs.
Les indications d'hospitalisation sont :[12][30][2]
- les signes de détresse respiratoire d'évolution rapide (tirage intercostal, respiration bruyante, fréquence respiratoire >70/min)
- l'aspect toxique (cyanose, léthargie)
- des antécédents d'apnée ou des apnées pendant l'épisode de bronchiolite
- l'hypoxie
- une saturation à l'air ambiant
- < 92% pour les bébés < 6 semaines
- < 90% pour les bébés > 6 semaines
- une prise de liquide insuffisante (< 50 % des apports habituels, < 3 diurèses/jour et/ou signes de déshydratation)
- la présence de comorbidités tels qu'une cardiopathie, un déficit immunitaire ou une dysplasie bronchopulmonaire (voir la section complication pour une liste plus complète de comorbidités)
- des parents non fiables ou qui ne seront pas en mesure de faire un suivi adéquat (ex. région isolée).
Chez les jeunes bébés (< 3 mois), il faut aussi tenir compte du fait que la bronchiolite peut s'aggraver entre le 3e et le 6e jour de l’infection.
Symptômes légers ou absence de critères d'hospitalisation
| Interventions | Description |
|---|---|
| Traitement de soutien | Dans la plupart des cas, le traitement de la bronchiolite est un traitement de soutien :[30]
|
| Médicaments non recommandés |
|
Symptômes modérés à sévères ou présence de critères d'hospitalisation
| Intervention | Description |
|---|---|
| Mesures générales |
|
| Oxygénation |
|
| Hydratation et alimentation |
|
| Bronchodilatateurs
et nébulisations |
Restent encore controversés, et leur utilisation de façon systématique dans la bronchiolite virale n'est présentement pas recommandée.
|
| Critères d'admission aux USI (non exhautif) |
|
| Traitements non recommandés |
|
Suivi
Chez le patient aux soins intensifs ou gravement malade, les examens suivants peuvent être demandés :
- la FSC et CRP à la recherche d'une surinfection bactérienne, répétée chaque 48 à 72h
- un gaz sanguin pour les troubles acidobasiques et le contrôle des paramètres respiratoires (répétée chaque 4 à 8h)
- les ions (répété chaque 24h à la recherche de trouble hydro-éléctrolytiques)
- une culture des sécrétions à la recherche d'une surinfection bactérienne chez un patient avec une détérioration de l'état respiratoire
- la radiographie pulmonaire à répéter si on observe une aggravation clinique, et à refaire chaque 24h chez un patient intubé.
Les critères pour donner congé aux patients admis avec bronchiolite sont [30][2] :
- l'absence de critère d'hospitalisation (voir la section traitement)
- une amélioration des symptômes respiratoires
- une SaO2 supérieure à 90% à l'air ambiant
- une hydratation orale adéquate (objectif : > 50 % des apports habituels et > 3 diurèses/jour)
- une bonne compréhension des parents et la possibilité de ceux-ci de revenir au besoin.
Complications
Les complications les plus fréquentes sont [2][26]:
- la déshydratation[note 6]
- la pneumonie d'aspiration[note 7]
- la pneumonie bactérienne secondaire (rare)[note 8][41][42]
- l'atélectasie.
Les comorbidités augmentant le risque de complications sont [2]:
- la prématurité < 36 semaines
- le faible poids de naissance
- un nouveau-né < 12 semaines ou < 5 kg
- les porteurs d'une cardiopathie congénitale
- des maladies pulmonaires chroniques
- des déficits immunitaires
- des maladies neurologiques
- des malformations anatomiques pulmonaires.
Évolution
Dans la plupart des cas, l'évolution va vers une guérison spontanée en 3 à 5 jours (sauf pour les adénovirus, qui peuvent durer plus longtemps), et le taux de mortalité est < 0,1% suite à une bonne prise en charge. Néanmoins la toux et la sibilance peuvent persister jusqu'à 2 à 4 semaines.[12]
Le rapport de causalité entre une bronchiolite à VRS et l'asthme plus tard dans la vie demeure controversé.[1][21][43][44][45]
Chez la plupart des nourrissons auparavant en bonne santé, la bronchiolite se résout sans complications. Cependant, certains patients peuvent être gravement atteints, en particulier ceux ayant les comorbidités suivantes[46][47]:
- la prématurité
- un âge inférieur à 3 mois
- le tabagisme passif
- une maladie cardiopulmonaire chronique
- l'immunodéficience
- une cardiopathie congénitale
- des troubles neuromusculaires.
Prévention
Un premier épisode de bronchiolite ne confère pas d’immunité permanente, car il existe différents sous-types incriminés. Aussi, les réinfections à VRS sont fréquentes, mais la présentation clinique lors de la réinfection sera atténuée comparativement à la primo-infection.[7]
Prophylaxie aux anticorps monoclonaux
La prophylaxie aux anticorps monoclonaux dirigés contre le VRS tel que le palivizumab, est utilisée pour la prévention de la bronchiolite causée par le VRS chez une population particulière de patients selon des critères définis par l'American Academy of Pediatrics (AAP) [1][12][48][49]. Les populations spécifiques visées sont:
- Prématurés nés avant 29 semaines et âgés de moins de 12 mois au début de la saison du VRS.
- Patients de moins de 32 semaines de gestation qui ont une maladie pulmonaire chronique, une cardiopathie congénitale hémodynamiquement significative et qui ont moins de 12 mois.
- Enfants de 12 mois ou moins atteints de troubles pulmonaires anatomiques et de troubles neuromusculaires qui inhibent la clairance des voies respiratoires.
- Patients de 12 mois et moins immunodéprimés.
- Patients atteints des les conditions mentionnées et qui ont également d'autres comorbidités génétiques.
Le palivizumab est administré à la dose de 15 mg/kg IM. La 1ère dose juste avant le début habituel de la saison du VRS, correspondant au début novembre en Amérique du Nord. Suivi de doses répétées à 1 mois d'intervalle durant toute la durée de la saison, soit 5 doses.
Vaccins
Des vaccins maternels, pédiatriques et adultes contre le VRS sont en cours de développement dans des essais cliniques.[1][12][48][49] En effet, 121 essais cliniques de 16 organismes sont actuellement à la recherche d'un vaccin contre le VRS depuis juillet 2019 selon l’Agence de la santé publique du Canada dans un article publié en date du 2 avril 2020. Ces essais portent sur quatre agents d’immunisation active à savoir des vaccins vivants atténués, vaccins à base de particules, vaccins à sous-unités et à base de vecteurs et un agent d’immunisation passive à savoir un anticorps monoclonal. Certains de ces essais sont en phase 3 tandis que d'autres sont en fin de phase préclinique voir en début de phase clinique.[50]
Notes
- ↑ Lorsque l'infection des voies aériennes inférieures est causée par un adénovirus, on retrouve souvent une pneumonie, un épanchement pleural, ou des manifestations extra-pulmonaires associés.
- ↑ Ces résultats, s'ils sont mal interprétés, pourraient mener à une utilisation abusive d'antibiotiques. Cependant, chez les nourrissons et les jeunes enfants souffrant de détresse respiratoire modérée ou sévère (p.ex., évasement nasal, rétractions, grognements, fréquence respiratoire> 70 respirations / minute, dyspnée ou cyanose), des radiographies peuvent être justifiées, en particulier si on retrouve des éléments a l'examen physique comme un souffle cardiaque chez un nourrisson ou des crépitants a l'auscultation pulmonaire. La radiographie peut-être pertinente s'il est nécessaire d'exclure d'autres diagnostics différentiels. Les radiographies peuvent également être indiquées pour exclure d'autres diagnostics chez les enfants qui ne s'améliorent pas au rythme attendu.
- ↑ p.ex., tachypnée, tirage, battement des ailes du nez.
- ↑ L'apnée survient en particulier chez les nourrissons nés prématurément et ceux de moins de deux mois (c'est-à-dire ceux dont l'âge post-menstruel <48 semaines). Le risque d'apnée n'est pas spécifique à un pathogène particulier. Se présenter avec une apnée est un facteur de risque d'insuffisance respiratoire et la nécessité d'une ventilation mécanique . Sa prévalence chez les enfants de moins de 2 ans hospitalisés pour bronchiolite est autour de 5%. Le risque d'apnée n'est pas augmenté avec le VRS par rapport aux autres pathogènes viraux.
- ↑ Jusqu'à 16% des nourrissons et des enfants de moins de deux ans hospitalisés avec le VRS peuvent nécessiter un soutien en soins intensifs (avec ou sans ventilation mécanique). Cependant, le besoin de soins intensifs peut varier en fonction de la présence et du type de facteurs de risque de maladie grave:
- Aucun facteur de risque connu : 7%
- Maladie cardiaque congénitale, dysplasie bronchopulmonaire ou immunosuppression : 19 à 37 %
- Âge <6 semaines : 29 %
- ↑ Les signes de déshydratation doivent être surveillés (augmentation de la fréquence cardiaque, muqueuse sèche, fontanelle enfoncée, diminution du débit urinaire). Les nourrissons atteints de bronchiolite peuvent avoir des difficultés à maintenir une hydratation adéquate en raison de besoins hydriques accrus (liés à la fièvre et à la tachypnée), à une diminution de l'apport PO (lié à la tachypnée et à la détresse respiratoire) et / ou à des vomissements.
- ↑ Le risque d'aspiration augmente pendant la bronchiolite active et disparaît des semaines plus tard lorsque la tachypnée et le travail respiratoire diminuent.
- ↑ Le risque de pneumonie bactérienne secondaire est accru chez les enfants qui doivent être admis en unité de soins intensifs, en particulier ceux qui nécessitent une intubation. Une surinfection bactérienne semble se développer dans environ 1,2% (0,9% auront une pneumonie bactérienne) des enfants hospitalisés pour une infection à VRS.
Références
- Cette page a été modifiée ou créée le 2020/11/29 à partir de Pediatric Bronchiolitis (StatPearls / Pediatric Bronchiolitis (2020/10/01)), écrite par les contributeurs de StatPearls et partagée sous la licence CC-BY 4.0 international (jusqu'au 2022-12-08). Le contenu original est disponible à https://www.ncbi.nlm.nih.gov/pubmed/30137791 (livre).
- ↑ 1,00 1,01 1,02 1,03 1,04 1,05 1,06 1,07 1,08 1,09 et 1,10 Evelyn N. Erickson, Rupal T. Bhakta et Magda D. Mendez, StatPearls, StatPearls Publishing, (PMID 30137791, lire en ligne)
- ↑ 2,00 2,01 2,02 2,03 2,04 2,05 2,06 2,07 2,08 2,09 2,10 2,11 2,12 2,13 2,14 et 2,15 « Bronchiolite 0-1 an », sur Urgence CHU Sainte-Justine (consulté le 4 avril 2022)
- ↑ 3,0 3,1 et 3,2 « UpToDate », sur www.uptodate.com (consulté le 5 décembre 2020)
- ↑ Caroline Breese Hall, Geoffrey A. Weinberg, Marika K. Iwane et Aaron K. Blumkin, « The Burden of Respiratory Syncytial Virus Infection in Young Children », New England Journal of Medicine, vol. 360, no 6, , p. 588–598 (ISSN 0028-4793 et 1533-4406, DOI 10.1056/nejmoa0804877, lire en ligne)
- ↑ Pablo Obando-Pacheco, Antonio José Justicia-Grande, Irene Rivero-Calle et Carmen Rodríguez-Tenreiro, « Respiratory Syncytial Virus Seasonality: A Global Overview », The Journal of Infectious Diseases, vol. 217, no 9, , p. 1356–1364 (ISSN 0022-1899 et 1537-6613, DOI 10.1093/infdis/jiy056, lire en ligne)
- ↑ Donald N. Medearis, « Book Review Report of the Committee on Infectious Diseases 22nd edition. By the Committee on Infectious Diseases, American Academy of Pediatrics. 670 pp. Elk Grove Village, Ill., American Academy of Pediatrics, 1991. $50. », New England Journal of Medicine, vol. 326, no 13, , p. 899–899 (ISSN 0028-4793 et 1533-4406, DOI 10.1056/nejm199203263261321, lire en ligne)
- ↑ 7,0 et 7,1 « Publications du ministère de la Santé et des Services sociaux »,
- ↑ Renato T. Stein, Louis J. Bont, Heather Zar et Fernando P. Polack, « Respiratory syncytial virus hospitalization and mortality: Systematic review and meta‐analysis », Pediatric Pulmonology, vol. 52, no 4, , p. 556–569 (ISSN 8755-6863 et 1099-0496, DOI 10.1002/ppul.23570, lire en ligne)
- ↑ Shawn L. Ralston, Allan S. Lieberthal, H. Cody Meissner et Brian K. Alverson, « Clinical Practice Guideline: The Diagnosis, Management, and Prevention of Bronchiolitis », Pediatrics, vol. 134, no 5, , e1474–e1502 (ISSN 0031-4005, DOI 10.1542/peds.2014-2742, lire en ligne)
- ↑ Alyssa H. Silver et Joanne M. Nazif, « Bronchiolitis », Pediatrics in Review, vol. 40, no 11, , p. 568–576 (ISSN 1526-3347, PMID 31676530, DOI 10.1542/pir.2018-0260, lire en ligne)
- ↑ https://www.ncbi.nlm.nih.gov/pubmed/19797481
- ↑ 12,00 12,01 12,02 12,03 12,04 12,05 12,06 12,07 12,08 12,09 et 12,10 « Bronchiolite - Pédiatrie », sur Édition professionnelle du Manuel MSD (consulté le 1er décembre 2020)
- ↑ F. W. Denny et W. A. Clyde, « Acute lower respiratory tract infections in nonhospitalized children », The Journal of Pediatrics, vol. 108, no 5 Pt 1, , p. 635–646 (ISSN 0022-3476, PMID 3009769, DOI 10.1016/s0022-3476(86)81034-4, lire en ligne)
- ↑ 14,0 14,1 14,2 et 14,3 Jean Michel Liet, Francis Leclerc, Anne-Marie Guerguerian, Jaques Sizun, Sheldon Spier, Urgences et soins intensifs pédiatrique, p. Chapitre 16, page 351
- ↑ 15,0 15,1 15,2 15,3 et 15,4 (en-US) « Bronchiolitis – Knowledge for medical students and physicians », sur www.amboss.com (consulté le 1er décembre 2020)
- ↑ 16,0 16,1 16,2 16,3 et 16,4 Le T, Bhushan V, Bagga HS. First Aid for the USMLE Step 2 CK. McGraw-Hill Medical; 2009: p. 415.
- ↑ 17,0 17,1 17,2 17,3 et 17,4 Barr FE, Graham BS. Bronchiolitis in Infants and Children: Clinical Features and Diagnosis. In: Post TW, ed. UpToDate. Waltham, MA: UpToDate. http://www.uptodate.com/contents/bronchiolitis-in-infants-and-children-clinical-features-and-diagnosis. Last updated November 3, 2016. Accessed March 27, 2017.
- ↑ Y. u-Y. u Chuang, Cheng-Hsun Chiu, Kin-Sun Wong et Joyce-Guei Huang, « Severe adenovirus infection in children », Journal of Microbiology, Immunology, and Infection = Wei Mian Yu Gan Ran Za Zhi, vol. 36, no 1, , p. 37–40 (ISSN 1684-1182, PMID 12741731, lire en ligne)
- ↑ C. B. Hall, « Respiratory syncytial virus: its transmission in the hospital environment », The Yale Journal of Biology and Medicine, vol. 55, no 3-4, , p. 219–223 (ISSN 0044-0086, PMID 6758370, Central PMCID 2596445, lire en ligne)
- ↑ https://www.ncbi.nlm.nih.gov/pubmed/15629968
- ↑ 21,0 et 21,1 https://www.ncbi.nlm.nih.gov/pubmed/18760461
- ↑ (en) Raffaella Nenna, Renato Cutrera, Antonella Frassanito et Claudia Alessandroni, « Modifiable risk factors associated with bronchiolitis », Therapeutic Advances in Respiratory Disease, vol. 11, no 10, , p. 393–401 (ISSN 1753-4666 et 1753-4666, PMID 28812472, Central PMCID PMC5933664, DOI 10.1177/1753465817725722, lire en ligne)
- ↑ Marcello Lanari, Federica Prinelli, Fulvio Adorni et Simona Di Santo, « Maternal milk protects infants against bronchiolitis during the first year of life. Results from an Italian cohort of newborns », Early Human Development, vol. 89 Suppl 1, , S51–57 (ISSN 1872-6232, PMID 23809352, DOI 10.1016/S0378-3782(13)70016-1, lire en ligne)
- ↑ Rubina Farzana, Mujibul Hoque, Mohammad Shah Kamal et Md Moseh Uddin Choudhury, « Role of Parental Smoking in Severe Bronchiolitis: A Hospital Based Case-Control Study », International Journal of Pediatrics, vol. 2017, , p. 9476367 (ISSN 1687-9740, PMID 28356915, Central PMCID 5357531, DOI 10.1155/2017/9476367, lire en ligne)
- ↑ Matthew Thompson, Talley A. Vodicka, Peter S. Blair et David I. Buckley, « Duration of symptoms of respiratory tract infections in children: systematic review », BMJ (Clinical research ed.), vol. 347, , f7027 (ISSN 1756-1833, PMID 24335668, Central PMCID 3898587, DOI 10.1136/bmj.f7027, lire en ligne)
- ↑ 26,0 26,1 26,2 et 26,3 « UpToDate », sur www.uptodate.com (consulté le 7 décembre 2020)
- ↑ Dinushan Kaluarachchi, Virginia Kaldas, Evelyn Erickson et Randolph Nunez, « When to perform urine cultures in respiratory syncytial virus-positive febrile older infants? », Pediatric Emergency Care, vol. 30, no 9, , p. 598–601 (ISSN 1535-1815, PMID 25162692, DOI 10.1097/PEC.0000000000000203, lire en ligne)
- ↑ Kevin Purcell et Jaime Fergie, « Concurrent serious bacterial infections in 2396 infants and children hospitalized with respiratory syncytial virus lower respiratory tract infections », Archives of Pediatrics & Adolescent Medicine, vol. 156, no 4, , p. 322–324 (ISSN 1072-4710, PMID 11929363, DOI 10.1001/archpedi.156.4.322, lire en ligne)
- ↑ Erreur de référence : Balise
<ref>incorrecte : aucun texte n’a été fourni pour les références nommées:132 - ↑ 30,0 30,1 30,2 30,3 30,4 30,5 et 30,6 Jeremy N Friedman, Michael J Rieder et Jennifer M Walton, « La bronchiolite : recommandations pour le diagnostic, la surveillance et la prise en charge des enfants de un à 24 mois », Paediatrics & Child Health, vol. 19, no 9, , p. 492–498 (ISSN 1205-7088, Central PMCID 4235451, lire en ligne)
- ↑ J. J. Zorc et C. B. Hall, « Bronchiolitis: Recent Evidence on Diagnosis and Management », PEDIATRICS, vol. 125, no 2, , p. 342–349 (ISSN 0031-4005 et 1098-4275, DOI 10.1542/peds.2009-2092, lire en ligne)
- ↑ « Bronchiolite - Pédiatrie », sur Édition professionnelle du Manuel MSD (consulté le 16 décembre 2020)
- ↑ 33,0 et 33,1 American Academy of Pediatrics Subcommittee on Diagnosis and Management of Bronchiolitis, « Diagnosis and management of bronchiolitis », Pediatrics, vol. 118, no 4, , p. 1774–1793 (ISSN 1098-4275, PMID 17015575, DOI 10.1542/peds.2006-2223, lire en ligne)
- ↑ « Bronchiolite 0-1 an », sur Urgence CHU Sainte-Justine (consulté le 7 février 2022)
- ↑ « Bronchiolite 0-12 mois », sur Urgence CHU Sainte-Justine (consulté le 12 décembre 2020)
- ↑ Société canadienne de pédiatrie, « La bronchiolite : recommandations pour le diagnostic, la surveillance et la prise en charge des enfants de un à 24 mois | Société canadienne de pédiatrie », sur cps.ca (consulté le 2 avril 2022)
- ↑ Sandrine Essouri, Marie Laurent, Laurent Chevret et Philippe Durand, « Improved clinical and economic outcomes in severe bronchiolitis with pre-emptive nCPAP ventilatory strategy », Intensive Care Medicine, vol. 40, no 1, , p. 84–91 (ISSN 1432-1238, PMID 24158409, Central PMCID 7095309, DOI 10.1007/s00134-013-3129-z, lire en ligne)
- ↑ Subodh Suhas Ganu, Anil Gautam, Barry Wilkins et Jonathan Egan, « Increase in use of non-invasive ventilation for infants with severe bronchiolitis is associated with decline in intubation rates over a decade », Intensive Care Medicine, vol. 38, no 7, , p. 1177–1183 (ISSN 1432-1238, PMID 22527081, DOI 10.1007/s00134-012-2566-4, lire en ligne)
- ↑ Anne M. Gadomski et Melissa Brower, « Bronchodilators for bronchiolitis », The Cochrane Database of Systematic Reviews, no 12, , CD001266 (ISSN 1469-493X, PMID 21154348, DOI 10.1002/14651858.CD001266.pub2, lire en ligne)
- ↑ (en) Alan R. Schroeder, Jonathan M. Mansbach, Michelle Stevenson et Charles G. Macias, « Apnea in Children Hospitalized With Bronchiolitis », Pediatrics, vol. 132, no 5, , e1194–e1201 (ISSN 0031-4005 et 1098-4275, PMID 24101759, Central PMCID PMC3813402, DOI 10.1542/peds.2013-1501, lire en ligne)
- ↑ « UpToDate », sur www.uptodate.com (consulté le 7 décembre 2020)
- ↑ C. B. Hall, K. R. Powell, K. C. Schnabel et C. L. Gala, « Risk of secondary bacterial infection in infants hospitalized with respiratory syncytial viral infection », The Journal of Pediatrics, vol. 113, no 2, , p. 266–271 (ISSN 0022-3476, PMID 3397789, lire en ligne)
- ↑ Tom Kovesi, Brenda Louise Giles et Hans Pasterkamp, « La prise en charge à long terme de l’asthme chez les enfants inuits et des Premières nations : un outil de transfert du savoir fondé sur les lignes directrices canadiennes pour l’asthme pédiatrique, conçu pour être utilisé par les professionnels de la santé de première ligne qui travaillent dans des communautés isolées », Paediatrics & Child Health, vol. 17, no 7, , e65 – e85 (ISSN 1205-7088, Central PMCID 3448549, lire en ligne)
- ↑ Fernando D. Martinez, « Respiratory syncytial virus bronchiolitis and the pathogenesis of childhood asthma », The Pediatric Infectious Disease Journal, vol. 22, no 2 Suppl, , S76–82 (ISSN 0891-3668, PMID 12671456, DOI 10.1097/01.inf.0000053889.39392.a7, lire en ligne)
- ↑ Mark L. Everard, « The relationship between respiratory syncytial virus infections and the development of wheezing and asthma in children », Current Opinion in Allergy and Clinical Immunology, vol. 6, no 1, , p. 56–61 (ISSN 1528-4050, PMID 16505613, DOI 10.1097/01.all.0000200506.62048.06, lire en ligne)
- ↑ National Institute for Health and Care Excellence, Bronchiolitis in children : diagnosis and management. (ISBN 9781473111622, OCLC 1275424412, lire en ligne)
- ↑ Shawn L. Ralston, Allan S. Lieberthal, H. Cody Meissner et Brian K. Alverson, « Clinical practice guideline: the diagnosis, management, and prevention of bronchiolitis », Pediatrics, vol. 134, no 5, , e1474–1502 (ISSN 1098-4275, PMID 25349312, DOI 10.1542/peds.2014-2742, lire en ligne)
- ↑ 48,0 et 48,1 American Academy of Pediatrics Committee on Infectious Diseases et American Academy of Pediatrics Bronchiolitis Guidelines Committee, « Updated guidance for palivizumab prophylaxis among infants and young children at increased risk of hospitalization for respiratory syncytial virus infection », Pediatrics, vol. 134, no 2, , p. 415–420 (ISSN 1098-4275, PMID 25070315, DOI 10.1542/peds.2014-1665, lire en ligne)
- ↑ 49,0 et 49,1 (en) Fariba Rezaee, Debra T Linfield, Terri J Harford et Giovanni Piedimonte, « Ongoing developments in RSV prophylaxis: a clinician’s analysis », Current Opinion in Virology, vol. 24, , p. 70–78 (DOI 10.1016/j.coviro.2017.03.015, lire en ligne)
- ↑ Agence de la santé publique du Canada, « Aperçu de la filière de vaccins candidats contre le virus respiratoire syncytial au Canada, RMTC 46(4) », sur aem, (consulté le 5 décembre 2020)
