« Mastite lactationnelle » : différence entre les versions
(Retrait du superflu de statpearls) |
(→Étiologies : En cours d'épuration) |
||
| Ligne 13 : | Ligne 13 : | ||
==Épidémiologie== | ==Épidémiologie== | ||
La mastite lactationnelle est la forme la plus courante de mastite. | La mastite lactationnelle est la forme la plus courante de mastite. | ||
Dans le monde, la mastite lactationnelle survient chez 2 à 10 % des femmes qui allaitent.<ref>{{Citation d'un article|nom1=Committee on Health Care for Underserved Women, American College of Obstetricians and Gynecologists|titre=ACOG Committee Opinion No. 361: Breastfeeding: maternal and infant aspects|périodique=Obstetrics and Gynecology|volume=109|numéro=2 Pt 1|date=2007-02|issn=0029-7844|pmid=17267864|doi=10.1097/00006250-200702000-00064|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/17267864|consulté le=2022-01-05|pages=479–480}}</ref><ref name=":8">{{Citation d'un article|prénom1=Elizabeth M.|nom1=Schoenfeld|prénom2=Mary Pat|nom2=McKay|titre=Mastitis and methicillin-resistant Staphylococcus aureus (MRSA): the calm before the storm?|périodique=The Journal of Emergency Medicine|volume=38|numéro=4|date=2010-05|issn=0736-4679|pmid=19232875|doi=10.1016/j.jemermed.2008.11.021|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/19232875|consulté le=2021-12-23|pages=e31–34}}</ref> Aux États-Unis, l'incidence signalée se situe entre 7 % et 10 %.<ref name=":2">{{Citation d'un article|prénom1=B.|nom1=Foxman|titre=Lactation Mastitis: Occurrence and Medical Management among 946 Breastfeeding Women in the United States|périodique=American Journal of Epidemiology|volume=155|numéro=2|date=2002-01-15|doi=10.1093/aje/155.2.103|lire en ligne=https://academic.oup.com/aje/article-lookup/doi/10.1093/aje/155.2.103|consulté le=2021-12-23|pages=103–114}}</ref><ref name=":9">{{Citation d'un article|prénom1=Jeanne P.|nom1=Spencer|titre=Management of mastitis in breastfeeding women|périodique=American Family Physician|volume=78|numéro=6|date=2008-09-15|issn=0002-838X|pmid=18819238|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/18819238|consulté le=2021-12-23|pages=727–731}}</ref> L'incidence est la plus élevée au cours des trois premières semaines du post-partum, mais peut survenir à tout moment pendant l'allaitement (la plupart des cas surviennent dans les 3 premiers mois).<ref name=":1">{{Citation d'un article|prénom1=Fatih|nom1=Altintoprak|prénom2=Taner|nom2=Kivilcim|prénom3=Orhan Veli|nom3=Ozkan|titre=Aetiology of idiopathic granulomatous mastitis|périodique=World Journal of Clinical Cases|volume=2|numéro=12|date=2014-12-16|issn=2307-8960|pmid=25516860|pmcid=4266833|doi=10.12998/wjcc.v2.i12.852|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/25516860/|consulté le=2021-12-23|pages=852–858}}</ref><ref name=":0" /><ref name=":10">{{Citation d'un article|prénom1=Eve|nom1=Boakes|prénom2=Amy|nom2=Woods|prénom3=Natalie|nom3=Johnson|prénom4=Naim|nom4=Kadoglou|titre=Breast Infection: A Review of Diagnosis and Management Practices|périodique=European Journal of Breast Health|volume=14|numéro=3|date=2018-07|issn=2587-0831|pmid=30123878|pmcid=6092150|doi=10.5152/ejbh.2018.3871|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/30123878/|consulté le=2021-12-23|pages=136–143}}</ref><ref name=":0">{{Citation d'un ouvrage|prénom1=Melodie M.|nom1=Blackmon|prénom2=Hao|nom2=Nguyen|prénom3=Pinaki|nom3=Mukherji|titre=StatPearls|éditeur=StatPearls Publishing|date=2021|pmid=32491714|lire en ligne=http://www.ncbi.nlm.nih.gov/books/NBK557782/|consulté le=2021-12-23}}</ref> | |||
==Étiologies== | |||
La mastite lactationnelle résulte de la combinaison de l'engorgement du sein, d'un blocage des canaux galactophores et d'une bactérie.<ref>{{Citation d'un article|prénom1=Betsy|nom1=Foxman|prénom2=Hannah|nom2=D'Arcy|prénom3=Brenda|nom3=Gillespie|prénom4=Janet Kay|nom4=Bobo|titre=Lactation mastitis: occurrence and medical management among 946 breastfeeding women in the United States|périodique=American Journal of Epidemiology|volume=155|numéro=2|date=2002-01-15|issn=0002-9262|pmid=11790672|doi=10.1093/aje/155.2.103|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/11790672|consulté le=2022-01-05|pages=103–114}}</ref><ref name=":3" /> | |||
La prolifération de micro-organismes dans le lait stagnant résulte alors en une mastite infectieuse.<ref>{{Citation d'un article|prénom1=Linda J.|nom1=Kvist|prénom2=Bodil Wilde|nom2=Larsson|prénom3=Marie Louise|nom3=Hall-Lord|prénom4=Anita|nom4=Steen|titre=The role of bacteria in lactational mastitis and some considerations of the use of antibiotic treatment|périodique=International Breastfeeding Journal|volume=3|date=2008-04-07|issn=1746-4358|pmid=18394188|pmcid=2322959|doi=10.1186/1746-4358-3-6|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/18394188|consulté le=2022-01-05|pages=6}}</ref> La plupart des épisodes de mastite sont causés par des bactéries qui colonisent la peau <ref name=":2" /><ref name=":3">{{Citation d'un article|prénom1=C.|nom1=Fetherston|titre=Risk factors for lactation mastitis|périodique=Journal of Human Lactation: Official Journal of International Lactation Consultant Association|volume=14|numéro=2|date=1998-06|issn=0890-3344|pmid=9775842|doi=10.1177/089033449801400209|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/9775842/|consulté le=2021-12-23|pages=101–109}}</ref><ref name=":0" />: | |||
*le ''{{Étiologie|nom=Staphylococcus aureus|principale=0}}'' (le plus fréquent)<ref group="note">Le SARM est de plus en plus fréquent. Il faut prendre les facteurs de risque de SARM en compte dans le choix du traitement et au questionnaire.</ref> | |||
*le {{Étiologie|nom=Streptococcus pyogenes|principale=0}} (groupe A ou B) | *le {{Étiologie|nom=Streptococcus pyogenes|principale=0}} (groupe A ou B) | ||
*l'{{Étiologie|nom=Escherichia coli|principale=0}} | *l'{{Étiologie|nom=Escherichia coli|principale=0}} | ||
| Ligne 40 : | Ligne 29 : | ||
==Physiopathologie== | ==Physiopathologie== | ||
La mastite lactationnelle est généralement due à un engorgement prolongé des canaux galactophores | La mastite lactationnelle est généralement due à un engorgement prolongé ou à un blocage des canaux galactophores. Le lait insuffisamment drainé stagne et les microorganismes se développent, entraînant une infection. On pense que les bactéries (généralement provenant de la bouche du nourrisson ou de la peau de la mère) pénètrent dans le lait via des fissures autour du mamelon.<ref name=":2" /><ref name=":0" /><gallery> | ||
Fichier:Lobules and ducts of the breast.jpg|Canaux galactophores | Fichier:Lobules and ducts of the breast.jpg|Canaux galactophores | ||
Fichier:Schéma-du-sein.jpg|Anatomie du sein | Fichier:Schéma-du-sein.jpg|Anatomie du sein | ||
| Ligne 48 : | Ligne 35 : | ||
==Présentation clinique== | ==Présentation clinique== | ||
[[Fichier:Mastite puerpérale avec formation d'abcès.png|vignette|A) Abcès de lactation, rougeur flamboyante et zone hémorragique, oedème et desquamation de la peau. B) Image échographique montrant la masse importante]] | [[Fichier:Mastite puerpérale avec formation d'abcès.png|vignette|A) Abcès de lactation, rougeur flamboyante et zone hémorragique, oedème et desquamation de la peau. B) Image échographique montrant la masse importante]] | ||
===Facteurs de risque=== | ===Facteurs de risque=== | ||
Les facteurs de risque de mastite lactationnelle comprennent: | Les facteurs de risque de mastite lactationnelle comprennent : | ||
*des {{Facteur de risque|nom=ATCD personnels|affichage=antécédents de mastite}} | *des {{Facteur de risque|nom=ATCD personnels|affichage=antécédents de mastite}} | ||
*des {{Facteur de risque|nom=crevasses et des fissures du mamelon}} | *des {{Facteur de risque|nom=crevasses et des fissures du mamelon}} (une mauvaise prise au sein du bébé) | ||
*un {{Facteur de risque|nom=drainage du lait inadéquat}} | *un {{Facteur de risque|nom=drainage du lait inadéquat}} | ||
* | *le {{Facteur de risque|nom=stress maternel|affichage=stress}}, la fatigue et le {{Facteur de risque|nom=manque de sommeil}} (ce qui diminue la fréquence des boires) | ||
*la maladie de la mère ou du nourrisson | |||
*un {{Facteur de risque|nom=soutien-gorge mal ajusté}} | *un {{Facteur de risque|nom=soutien-gorge mal ajusté}} | ||
*l'utilisation d'un {{Facteur de risque|nom=tire-lait}} | *l'utilisation d'un {{Facteur de risque|nom=tire-lait}} | ||
*l'{{Facteur de risque|nom=utilisation de crèmes antifongiques}} pour les mamelons | *l'{{Facteur de risque|nom=utilisation de crèmes antifongiques}} pour les mamelons | ||
*les {{Facteur de risque|nom=infections à levures}}<ref group="note">L'infection à levure doit être suspectée quand la douleur, souvent décrite comme un étirement du mamelon, à travers le sein jusqu'à la paroi thoracique, est disproportionnée par rapport à la clinique. Cette infection est souvent associée au muguet buccal ou la dermatite du siège du nourrisson. Le traitement de la mère et du nourrisson est essentiel avec un agent topique comme le nystatin (Mycostatin).</ref> (pouvant occasionner des fissures du mamelon ou stase du lait) | *les {{Facteur de risque|nom=infections à levures}}<ref group="note">L'infection à levure doit être suspectée quand la douleur, souvent décrite comme un étirement du mamelon, à travers le sein jusqu'à la paroi thoracique, est disproportionnée par rapport à la clinique. Cette infection est souvent associée au muguet buccal ou la dermatite du siège du nourrisson. Le traitement de la mère et du nourrisson est essentiel avec un agent topique comme le nystatin (Mycostatin).</ref> (pouvant occasionner des fissures du mamelon ou stase du lait) | ||
*des {{Facteur de risque|nom=anomalies de la bouche}} du nourrisson (fente labiale ou palatine, un frein de langue court | *des facteurs en lien avec l'enfant : | ||
**des {{Facteur de risque|nom=anomalies de la bouche}} du nourrisson (fente labiale ou palatine, un frein de langue court) | |||
**une mauvais prise au sein du bébé | |||
*la {{Facteur de risque|nom=malnutrition maternelle}} | |||
*des facteurs de risque en lien avec la production ou le drainage mammaire : | |||
**une {{Facteur de risque|nom=surproduction de lait}} | |||
**un {{Facteur de risque|nom=sevrage rapide de l'allaitement}} | |||
**un allaitement irrégulier ou sporadique. | |||
===Questionnaire=== | ===Questionnaire=== | ||
La symptomatologie de la mastite lactationnelle infectieuse peut comprendre: | La symptomatologie de la mastite lactationnelle infectieuse peut comprendre : | ||
* | *de la {{Symptôme|nom=fièvre}} (> 38,3°C), des {{Symptôme|nom=frissons}}, des {{Symptôme|nom=myalgies}} ou un {{Symptôme|nom=malaise}} non spécifique | ||
*une {{Symptôme|nom=mastalgie}} | |||
*un {{Symptôme|nom=érythème mammaire}} | |||
*une {{Symptôme|nom= | *une {{Symptôme|nom=tuméfaction mammaire}} | ||
* | *une {{Symptôme|nom=diminution de la sécrétion de lait}}. | ||
*une {{Symptôme|nom= | |||
* | |||
===Examen clinique=== | ===Examen clinique=== | ||
La mastite lactationnelle est caractérisée par les signes suivants<ref name=":0" />: | La mastite lactationnelle est caractérisée par les signes suivants<ref name=":0" />: | ||
*l'{{Examen clinique|nom=examen | *aux {{Examen clinique|nom=signes vitaux}} : | ||
**de la {{Signe clinique|nom=fièvre}} | |||
**des signes de {{Signe clinique|nom=sepsis}} sont possibles | |||
*à l'{{Examen clinique|nom=examen mammaire}} : | |||
**des {{Signe clinique|nom=douleurs}} | **des {{Signe clinique|nom=douleurs}} | ||
**une {{Signe clinique|nom=sensation ferme}} | **une {{Signe clinique|nom=sensation ferme}} | ||
| Ligne 86 : | Ligne 79 : | ||
**un {{Signe clinique|nom=oedème local}} | **un {{Signe clinique|nom=oedème local}} | ||
**une {{Signe clinique|nom=zone focale}}. | **une {{Signe clinique|nom=zone focale}}. | ||
==Examens paracliniques== | ==Examens paracliniques== | ||
| Ligne 103 : | Ligne 94 : | ||
Il faut pouvoir faire la différence entre la mastite lactationnelle, qui est la forme la plus courante et affecte le plus souvent les mères qui allaitent dans les 6 à 12 premières semaines et les trois types de mastite non lactationnelle: la mastite péricanalaire, la mastite granulomateuse idiopathique (MGI) et la mastite tuberculeuse.<ref name=":0" /> | Il faut pouvoir faire la différence entre la mastite lactationnelle, qui est la forme la plus courante et affecte le plus souvent les mères qui allaitent dans les 6 à 12 premières semaines et les trois types de mastite non lactationnelle: la mastite péricanalaire, la mastite granulomateuse idiopathique (MGI) et la mastite tuberculeuse.<ref name=":0" /> | ||
La prise en charge initiale de la mastite lactationnelle non sévère consiste en un traitement symptomatique pour réduire la douleur et l'enflure (agents inflammatoires non stéroïdiens, compresses froides) et une vidange complète du sein (via l'allaitement, l'expression et/ou l'expression manuelle) et l'arrêt de la l'allaitement n'est pas nécessaire, même qu'il est recommandé de le poursuivre afin d'aider les symptômes. <ref>{{Citation d'un article|prénom1=A. C.|nom1=Thomsen|prénom2=T.|nom2=Espersen|prénom3=S.|nom3=Maigaard|titre=Course and treatment of milk stasis, noninfectious inflammation of the breast, and infectious mastitis in nursing women|périodique=American Journal of Obstetrics and Gynecology|volume=149|numéro=5|date=1984-07-01|issn=0002-9378|pmid=6742017|doi=10.1016/0002-9378(84)90022-x|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/6742017|consulté le=2022-01-10|pages=492–495}}</ref> La mastite lactationnelle peut être prise en charge de manière conservatrice avec des mesures de soutien pendant les 12 à 24 premières heures. Si les symptômes ne s'améliorent pas après cette période et que des signes de fièvre s'ajoutent, il est fort probable qu'un processus infectieux soit en cours et on voudra alors administrer une antibiothérapie avec une activité contre S. aureus afin de prévenir la formation d'un abcès. Les abcès du sein sont très rares et parfois provoqués par des ''Staphylococcus aureus'' résistant à la méthicilline. Si les symptômes de la mastite lactationnelle ne s'améliorent pas dans les 24 à 28 heures, envisagez la possibilité d'un abcès du sein et passez une échographie. La prise en charge de la mastite péricanalaire est essentiellement clinique en fonction de l'apparence. Une échographie est généralement réalisée pour exclure un abcès, s'il y a une masse ou si les signes d'infection ne régressent pas en quelques jours. Les mammographies ne sont généralement pas effectuées, car elles sont moins utiles et assez douloureuses chez les patientes. L'association avec le tabagisme est également à considérer dans notre approche. | La prise en charge initiale de la mastite lactationnelle non sévère consiste en un traitement symptomatique pour réduire la douleur et l'enflure (agents inflammatoires non stéroïdiens, compresses froides) et une vidange complète du sein (via l'allaitement, l'expression et/ou l'expression manuelle) et l'arrêt de la l'allaitement n'est pas nécessaire, même qu'il est recommandé de le poursuivre afin d'aider les symptômes. <ref>{{Citation d'un article|prénom1=A. C.|nom1=Thomsen|prénom2=T.|nom2=Espersen|prénom3=S.|nom3=Maigaard|titre=Course and treatment of milk stasis, noninfectious inflammation of the breast, and infectious mastitis in nursing women|périodique=American Journal of Obstetrics and Gynecology|volume=149|numéro=5|date=1984-07-01|issn=0002-9378|pmid=6742017|doi=10.1016/0002-9378(84)90022-x|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/6742017|consulté le=2022-01-10|pages=492–495}}</ref> La mastite lactationnelle peut être prise en charge de manière conservatrice avec des mesures de soutien pendant les 12 à 24 premières heures. Si les symptômes ne s'améliorent pas après cette période et que des signes de fièvre s'ajoutent, il est fort probable qu'un processus infectieux soit en cours et on voudra alors administrer une antibiothérapie avec une activité contre S. aureus afin de prévenir la formation d'un abcès. Les abcès du sein sont très rares et parfois provoqués par des ''Staphylococcus aureus'' résistant à la méthicilline. Si les symptômes de la mastite lactationnelle ne s'améliorent pas dans les 24 à 28 heures, envisagez la possibilité d'un abcès du sein et passez une échographie. | ||
La prise en charge de la mastite péricanalaire est essentiellement clinique en fonction de l'apparence. Une échographie est généralement réalisée pour exclure un abcès, s'il y a une masse ou si les signes d'infection ne régressent pas en quelques jours. Les mammographies ne sont généralement pas effectuées, car elles sont moins utiles et assez douloureuses chez les patientes. L'association avec le tabagisme est également à considérer dans notre approche. | |||
==Diagnostic== | ==Diagnostic== | ||
Le diagnostic de mastite est clinique | Le diagnostic de la mastite est clinique. La patiente qui allaite et qui se présente avec des douleurs au sein, une rougeur, un oedème, une sensation de masse ou de fermeté et qui présente de la fièvre souffre probablement d'une mastite lactationnelle. Il faut cependant prendre le temps d'examiner la patiente afin d'éliminer les autres diagnostics potentiels pouvant être plus sévères. | ||
==Diagnostic différentiel== | ==Diagnostic différentiel== | ||
Le diagnostic différentiel de la mastite lactationnelle est : | Le diagnostic différentiel de la mastite lactationnelle est : | ||
Version du 31 janvier 2022 à 21:32
| Maladie | |
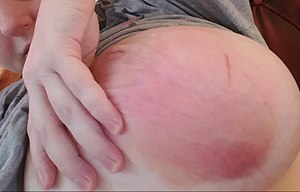 Mastite lactationnelle | |
| Caractéristiques | |
|---|---|
| Signes | Sepsis, Érythème mammaire, Mastalgie à la palpation, Fermeté mammaire, Oedème cutané mammaire, Chaleur cutanée mammaire, Température corporelle élevée |
| Symptômes |
Frissons, Myalgies, Mastalgie, Érythème mammaire, Tuméfaction mammaire, Diminution de la sécrétion de lait, Induration mammaire, Malaises , Température corporelle élevée |
| Diagnostic différentiel |
Abcès mammaire, Cellulite bactérienne, Galactocèle, Fibroadénome du sein, Engorgement des seins, Conduit bouché, Carcinome inflammatoire du sein, Fibroadénome lactationnel, Kyste mammaire, Mastite péricanalaire, ... [+] |
| Informations | |
| Terme anglais | Acute mastitis |
| Autres noms | Mastite puerpérale |
| Wikidata ID | Q835061 |
| Spécialités | Chirurgie générale, Pédiatrie, Médecine familiale, Médecine d'urgence |
|
| |
La mastite est une infection du tissu mammaire qui survient dans un contexte d'allaitement.
Épidémiologie
La mastite lactationnelle est la forme la plus courante de mastite.
Dans le monde, la mastite lactationnelle survient chez 2 à 10 % des femmes qui allaitent.[1][2] Aux États-Unis, l'incidence signalée se situe entre 7 % et 10 %.[3][4] L'incidence est la plus élevée au cours des trois premières semaines du post-partum, mais peut survenir à tout moment pendant l'allaitement (la plupart des cas surviennent dans les 3 premiers mois).[5][6][7][6]
Étiologies
La mastite lactationnelle résulte de la combinaison de l'engorgement du sein, d'un blocage des canaux galactophores et d'une bactérie.[8][9]
La prolifération de micro-organismes dans le lait stagnant résulte alors en une mastite infectieuse.[10] La plupart des épisodes de mastite sont causés par des bactéries qui colonisent la peau [3][9][6]:
- le staphylococcus aureus (le plus fréquent)[note 1]
- le streptococcus pyogenes (groupe A ou B)
- l'escherichia coli
- les espèces bacteroides
- le corynebacterium
- les staphylocoques à coagulase-négatifs (ex: S. lugdunensis) [11][12].
Physiopathologie
La mastite lactationnelle est généralement due à un engorgement prolongé ou à un blocage des canaux galactophores. Le lait insuffisamment drainé stagne et les microorganismes se développent, entraînant une infection. On pense que les bactéries (généralement provenant de la bouche du nourrisson ou de la peau de la mère) pénètrent dans le lait via des fissures autour du mamelon.[3][6]
-
Canaux galactophores
-
Anatomie du sein
Présentation clinique

Facteurs de risque
Les facteurs de risque de mastite lactationnelle comprennent :
- des antécédents de mastite
- des crevasses et des fissures du mamelon (une mauvaise prise au sein du bébé)
- un drainage du lait inadéquat
- le stress, la fatigue et le manque de sommeil (ce qui diminue la fréquence des boires)
- la maladie de la mère ou du nourrisson
- un soutien-gorge mal ajusté
- l'utilisation d'un tire-lait
- l'utilisation de crèmes antifongiques pour les mamelons
- les infections à levures[note 2] (pouvant occasionner des fissures du mamelon ou stase du lait)
- des facteurs en lien avec l'enfant :
- des anomalies de la bouche du nourrisson (fente labiale ou palatine, un frein de langue court)
- une mauvais prise au sein du bébé
- la malnutrition maternelle
- des facteurs de risque en lien avec la production ou le drainage mammaire :
- une surproduction de lait
- un sevrage rapide de l'allaitement
- un allaitement irrégulier ou sporadique.
Questionnaire
La symptomatologie de la mastite lactationnelle infectieuse peut comprendre :
- de la fièvre (> 38,3°C), des frissons, des myalgies ou un malaise non spécifique
- une mastalgie
- un érythème mammaire
- une tuméfaction mammaire
- une diminution de la sécrétion de lait.
Examen clinique
La mastite lactationnelle est caractérisée par les signes suivants[6]:
- aux signes vitaux :
- à l'examen mammaire :
- des douleurs
- une sensation ferme
- un érythème
- un oedème local
- une zone focale.
Examens paracliniques

Les examens paracliniques pertinents peuvent inclure :
- la culture du lait maternel :
- une culture avec antibiogramme (pour sélectionner l'antibiotique si l'infection est sévère ou ne répond pas à l'antibiotique empirique)
- des hémocultures (si mastite sévère):
- une bactériémie (instabilité hémodynamique, érythème progressif)
- l'échographie mammaire (si on craint un abcès et qu'il n'y a pas de réponse au traitement de support et antibiotiques dans les 48-72 heures)
- des zones hypoéchogènes de matériel purulent (abcès).
Approche clinique
Il faut pouvoir faire la différence entre la mastite lactationnelle, qui est la forme la plus courante et affecte le plus souvent les mères qui allaitent dans les 6 à 12 premières semaines et les trois types de mastite non lactationnelle: la mastite péricanalaire, la mastite granulomateuse idiopathique (MGI) et la mastite tuberculeuse.[6]
La prise en charge initiale de la mastite lactationnelle non sévère consiste en un traitement symptomatique pour réduire la douleur et l'enflure (agents inflammatoires non stéroïdiens, compresses froides) et une vidange complète du sein (via l'allaitement, l'expression et/ou l'expression manuelle) et l'arrêt de la l'allaitement n'est pas nécessaire, même qu'il est recommandé de le poursuivre afin d'aider les symptômes. [13] La mastite lactationnelle peut être prise en charge de manière conservatrice avec des mesures de soutien pendant les 12 à 24 premières heures. Si les symptômes ne s'améliorent pas après cette période et que des signes de fièvre s'ajoutent, il est fort probable qu'un processus infectieux soit en cours et on voudra alors administrer une antibiothérapie avec une activité contre S. aureus afin de prévenir la formation d'un abcès. Les abcès du sein sont très rares et parfois provoqués par des Staphylococcus aureus résistant à la méthicilline. Si les symptômes de la mastite lactationnelle ne s'améliorent pas dans les 24 à 28 heures, envisagez la possibilité d'un abcès du sein et passez une échographie.
La prise en charge de la mastite péricanalaire est essentiellement clinique en fonction de l'apparence. Une échographie est généralement réalisée pour exclure un abcès, s'il y a une masse ou si les signes d'infection ne régressent pas en quelques jours. Les mammographies ne sont généralement pas effectuées, car elles sont moins utiles et assez douloureuses chez les patientes. L'association avec le tabagisme est également à considérer dans notre approche.
Diagnostic
Le diagnostic de la mastite est clinique. La patiente qui allaite et qui se présente avec des douleurs au sein, une rougeur, un oedème, une sensation de masse ou de fermeté et qui présente de la fièvre souffre probablement d'une mastite lactationnelle. Il faut cependant prendre le temps d'examiner la patiente afin d'éliminer les autres diagnostics potentiels pouvant être plus sévères.
Diagnostic différentiel
Le diagnostic différentiel de la mastite lactationnelle est :
- l'engorgement des seins[6]
- un conduit bouché
- un abcès mammaire
- une galactocèle
- un carcinome inflammatoire du sein
- un fibroadénome lactationnel
- un fibroadénome
- un kyste mammaire
- une cellulite
- une infection à levures
- la mastite péricanalaire
- la mastite granulomateuse idiopathique
- la mastite tuberculeuse.
Traitement
La prise en charge initiale de la mastite lactationnelle est un traitement symptomatique.[14] Il a été démontré que la poursuite de la vidange complète des seins diminue la durée des symptômes chez les patientes traitées à la fois avec et sans antibiotique. Les patientes doivent être encouragées à continuer d'allaiter, de tirer ou d'exprimer leur lait à la main. Dans le cas de la mastite lactationnelle infectieuse, il est important de mentionner qu'il n'y a aucune contre-indication à ce que le nourrisson boive des bactéries et ainsi l'allaitement est également encouragé. La mastite est souvent une cause d'arrêt d'allaitement, en raison des fortes douleurs et du découragement de la mère. Les anti-inflammatoires non stéroïdiens (AINS) peuvent être utilisés pour contrôler la douleur. La chaleur appliquée sur le sein juste avant la vidange peut aider à augmenter la montée du lait et faciliter la vidange.[14] Les compresses froides appliquées une fois la vidange effectuée peuvent aussi aider à réduire l'oedème et la douleur.
La prise en charge de la mastite lactationnelle infectieuse (avec symptômes persistant au-delà de 12-24 heures) est la même que la prise en charge initiale avec l'ajout d'un antibiotique. Il est suggéré d'introduire l'antibiotique assez rapidement pour éviter la formation d'un abcès.[15]
Il est de plus en plus reconnu dans le milieu médical que les ultrasons (ondes sonores de basses fréquences) en physiothérapie peuvent également aider dans le traitement de cette condition. En effet, combinées à des massages de la zone indurée, le traitement par ondes d'ultrasons de basses fréquences peut réduire le risque de complications de la mastite en diminuant l'oedème, et facilitant le drainage. [16](RR 0.03, IC à 95% 0,00 à 0,21).
Il est également utile d'optimiser la technique d'allaitement avec l'aide d'un centre de consultation en allaitement. La consommation de lait inadéquate par le nourrisson est le plus souvent liée ou aggravée par une technique d'allaitement inefficace. La cause la plus fréquente de douleur et de blessure au mamelon est une prise du sein inefficace. Dans certains cas, des facteurs spécifiques maternels et/ou pour le nourrisson contribuent au problème (forme et taille du mamelon, frein de la langue du nourrisson trop court). Il est donc important de favoriser une bonne prise au sein, et aussi de varier les positions d'allaitement afin d'effectuer une stimulation homogène des canaux galactophores. L'utilisation des positions inclinées, en position football, en double football, la madone, la madone inversée, la louve, en position assise, à califourchon ou en position couchée sur le côté peuvent aider à couvrir tous les canaux et favoriser ainsi le drainage de ceux-ci par le menton du bébé. [17][18]
La lécithine de soya[19][20]est un complément alimentaire qui semble aider certaines mères à prévenir le blocage des canaux galactophores. Elle pourrait agir en diminuant la viscosité du lait, en augmentant le pourcentage d’acides gras polyinsaturés dans le lait. Elle est sûre, peu coûteuse, et semble fonctionner dans certains cas. La dose est de 1 200 mg, quatre fois par jour. Il n’y a pas d’autre traitement préventif contre les canaux bloqués que la lécithine.

| Type de mastite | Type d'infection | Traitement | Durée |
|---|---|---|---|
| Mastite lactationnelle[2][4][21] | Infection à S.aureus | Dicloxacilline (500 mg PO, QID) | 10-14 jours[7]? |
| Céphalexine (500 mg PO, QID) | |||
| Si allergie à la pénicilline ou Bêta-lactame | Érythromycine (500 mg PO, BID) | 10-14 jours | |
| Facteurs de risque d'infection à SARM [note 3] | Triméthoprime-Sulfaméthoxazole (TMP-SMX)[note 4] (1 CO double-force PO, BID) | 10-14 jours | |
| Clindamycine (450 mg PO, TID) | |||
| Si la patiente nécessite une hospitalisation | Traitement empirique par Vancomycine | Jusqu'à ce que les cultures soient négatives |
En présence d'abcès lactationnel on doit éviter le drainage chirurgical afin de diminuer les risques de fistule laiteuse. On favorisera en effet la ponction/aspiration sous échographie. Si échec avec récidive de l'abcès, on pourra alors aller drainer et mettre une mèche.
Suivi
Un suivi clinique est suggéré. Chez la femme post-ménopausée, on insistera sur une imagerie de contrôle après résolution des symptômes pour s'assurer de l'absence de néoplasie sous-jacente.
Complications
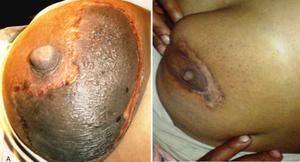
Les complications de la mastite lactationnelle sont :
- l'interruption précoce de l'allaitement
- l'abcès mammaire (5-11 %)[note 5][6][15][22]
- le choc septique
- la fasciite nécrosante.
Évolution
La majorité des patientes atteintes de mastite se rétabliront avec un traitement approprié. Le taux de récidive de la mastite lactationnelle est de à 8-30%. [23][24][6]
Prévention
La mastite de lactation se développe généralement après une période de drainage incomplet et de stase du lait. Il est important d'éduquer les patientes sur les moyens de limiter cette stase pour prévenir la mastite. Les points à discuter peuvent inclure la fréquence appropriée d'allaitement et la bonne technique de mise au sein du nourrisson. La douleur au mamelon est une plainte fréquente chez les femmes qui allaitent et peut conduire à des tétées moins fréquentes. Cela augmente la stase du lait, augmentant ainsi leur risque de développer une mastite. Il est important de conseiller les patientes sur les moyens de gérer et de diminuer leur douleur. Les patientes atteintes de mastite lactationnelle peuvent être tentées d'arrêter d'allaiter pendant l'atteinte, en raison d'une combinaison d'inconfort et de douleur, ou par crainte de transmettre l'infection à leur nourrisson. Il est important de rassurer la patiente que l'allaitement avec une mastite est sans danger et qu'elle doit continuer à le faire si elle le souhaite. Si la patiente souhaite cesser l'allaitement, elle devrait être informée de l'importance de continuer de drainer le sein avec l'aide d'une expression manuelle ou avec un tire-lait. [6]
Pour la femme enceinte avec antécédent de mastite, l'administration d'un probiotique de Lactobacillus en fin de grossesse peu réduire l'incidence d'infection.[25]
Notes
- ↑ Le SARM est de plus en plus fréquent. Il faut prendre les facteurs de risque de SARM en compte dans le choix du traitement et au questionnaire.
- ↑ L'infection à levure doit être suspectée quand la douleur, souvent décrite comme un étirement du mamelon, à travers le sein jusqu'à la paroi thoracique, est disproportionnée par rapport à la clinique. Cette infection est souvent associée au muguet buccal ou la dermatite du siège du nourrisson. Le traitement de la mère et du nourrisson est essentiel avec un agent topique comme le nystatin (Mycostatin).
- ↑ Facteurs de risque d'infection SARM:
- Risques associés aux services de santé:
- Hospitalisation récente
- Résidence dans un centre de longue durée
- Chirurgie récente
- Hémodialyse
- Infection au VIH
- Utilisation de drogues intraveineuse
- Utilisation antérieure d'antibiotique
- Service militaire
- Incarcération
- Partage d'équipement sportif
- Partage d'aiguilles, de rasoirs ou autres objets tranchants
- ↑ Traitement à éviter si la patiente allaite un nourrisson de moins d'un mois, prématuré ou atteint de jaunisse
- ↑ L'abcès peut être confirmé par échographie et devrait être traité par aspiration à l'aiguille ou drainage chirurgical. Le liquide retiré de l'abcès devrait être envoyé en culture, et l'administration d'antibiotique approprié devrait être amorcée.
Références
- Cette page a été modifiée ou créée le 2021/12/21 à partir de Acute Mastitis (StatPearls / Acute Mastitis (2021/07/21)), écrite par les contributeurs de StatPearls et partagée sous la licence CC-BY 4.0 international (jusqu'au 2022-12-08). Le contenu original est disponible à https://www.ncbi.nlm.nih.gov/pubmed/32491714 (livre).
- Cet article a été créé en partie ou en totalité le 2021-12-30 à partir de Chirurgie (application), créée par Dre Hélène Milot, Dr Olivier Mailloux et collaborateurs et partagé sous la licence CC-BY-SA 4.0 international
- ↑ Committee on Health Care for Underserved Women, American College of Obstetricians and Gynecologists, « ACOG Committee Opinion No. 361: Breastfeeding: maternal and infant aspects », Obstetrics and Gynecology, vol. 109, no 2 Pt 1, , p. 479–480 (ISSN 0029-7844, PMID 17267864, DOI 10.1097/00006250-200702000-00064, lire en ligne)
- ↑ 2,0 et 2,1 Elizabeth M. Schoenfeld et Mary Pat McKay, « Mastitis and methicillin-resistant Staphylococcus aureus (MRSA): the calm before the storm? », The Journal of Emergency Medicine, vol. 38, no 4, , e31–34 (ISSN 0736-4679, PMID 19232875, DOI 10.1016/j.jemermed.2008.11.021, lire en ligne)
- ↑ 3,0 3,1 et 3,2 B. Foxman, « Lactation Mastitis: Occurrence and Medical Management among 946 Breastfeeding Women in the United States », American Journal of Epidemiology, vol. 155, no 2, , p. 103–114 (DOI 10.1093/aje/155.2.103, lire en ligne)
- ↑ 4,0 et 4,1 Jeanne P. Spencer, « Management of mastitis in breastfeeding women », American Family Physician, vol. 78, no 6, , p. 727–731 (ISSN 0002-838X, PMID 18819238, lire en ligne)
- ↑ Fatih Altintoprak, Taner Kivilcim et Orhan Veli Ozkan, « Aetiology of idiopathic granulomatous mastitis », World Journal of Clinical Cases, vol. 2, no 12, , p. 852–858 (ISSN 2307-8960, PMID 25516860, Central PMCID 4266833, DOI 10.12998/wjcc.v2.i12.852, lire en ligne)
- ↑ 6,0 6,1 6,2 6,3 6,4 6,5 6,6 6,7 6,8 et 6,9 Melodie M. Blackmon, Hao Nguyen et Pinaki Mukherji, StatPearls, StatPearls Publishing, (PMID 32491714, lire en ligne)
- ↑ 7,0 et 7,1 Eve Boakes, Amy Woods, Natalie Johnson et Naim Kadoglou, « Breast Infection: A Review of Diagnosis and Management Practices », European Journal of Breast Health, vol. 14, no 3, , p. 136–143 (ISSN 2587-0831, PMID 30123878, Central PMCID 6092150, DOI 10.5152/ejbh.2018.3871, lire en ligne)
- ↑ Betsy Foxman, Hannah D'Arcy, Brenda Gillespie et Janet Kay Bobo, « Lactation mastitis: occurrence and medical management among 946 breastfeeding women in the United States », American Journal of Epidemiology, vol. 155, no 2, , p. 103–114 (ISSN 0002-9262, PMID 11790672, DOI 10.1093/aje/155.2.103, lire en ligne)
- ↑ 9,0 et 9,1 C. Fetherston, « Risk factors for lactation mastitis », Journal of Human Lactation: Official Journal of International Lactation Consultant Association, vol. 14, no 2, , p. 101–109 (ISSN 0890-3344, PMID 9775842, DOI 10.1177/089033449801400209, lire en ligne)
- ↑ Linda J. Kvist, Bodil Wilde Larsson, Marie Louise Hall-Lord et Anita Steen, « The role of bacteria in lactational mastitis and some considerations of the use of antibiotic treatment », International Breastfeeding Journal, vol. 3, , p. 6 (ISSN 1746-4358, PMID 18394188, Central PMCID 2322959, DOI 10.1186/1746-4358-3-6, lire en ligne)
- ↑ Elizabeth M. Schoenfeld et Mary Pat McKay, « Mastitis and methicillin-resistant Staphylococcus aureus (MRSA): the calm before the storm? », The Journal of Emergency Medicine, vol. 38, no 4, , e31–34 (ISSN 0736-4679, PMID 19232875, DOI 10.1016/j.jemermed.2008.11.021, lire en ligne)
- ↑ Committee on Health Care for Underserved Women, American College of Obstetricians and Gynecologists, « ACOG Committee Opinion No. 361: Breastfeeding: maternal and infant aspects », Obstetrics and Gynecology, vol. 109, no 2 Pt 1, , p. 479–480 (ISSN 0029-7844, PMID 17267864, DOI 10.1097/00006250-200702000-00064, lire en ligne)
- ↑ A. C. Thomsen, T. Espersen et S. Maigaard, « Course and treatment of milk stasis, noninfectious inflammation of the breast, and infectious mastitis in nursing women », American Journal of Obstetrics and Gynecology, vol. 149, no 5, , p. 492–495 (ISSN 0002-9378, PMID 6742017, DOI 10.1016/0002-9378(84)90022-x, lire en ligne)
- ↑ 14,0 et 14,1 Michael Abou-Dakn, Anna Richardt, Ute Schaefer-Graf et Achim Wöckel, « Inflammatory Breast Diseases during Lactation: Milk Stasis, Puerperal Mastitis, Abscesses of the Breast, and Malignant Tumors - Current and Evidence-Based Strategies for Diagnosis and Therapy », Breast Care (Basel, Switzerland), vol. 5, no 1, , p. 33–37 (ISSN 1661-3791, PMID 22619640, Central PMCID 3357165, DOI 10.1159/000272223, lire en ligne)
- ↑ 15,0 et 15,1 Catherine E. Pesce et Katharine Yao, « Abscess/infections/periareolar mastitis », Annals of Breast Surgery, vol. 5, , p. 25–25 (DOI 10.21037/abs-21-49, lire en ligne)
- ↑ (en) Maree A Crepinsek, Emily A Taylor, Keryl Michener et Fiona Stewart, « Interventions for preventing mastitis after childbirth », Cochrane Database of Systematic Reviews, (PMID 32987448, Central PMCID PMC8094918, DOI 10.1002/14651858.CD007239.pub4, lire en ligne)
- ↑ « Positions d’allaitement à essayer », sur Fondation OLO (consulté le 9 janvier 2022)
- ↑ « 11 positions d'allaitement », sur Medela (consulté le 9 janvier 2022)
- ↑ « Canaux lactifères bouchés et mastites », sur Feuillets du Dr Jack Newman, ligue La Lèche (consulté le 9 janvier 2022)
- ↑ « Canaux lactifères bloqués et mastites », sur Fondation canadienne de l’allaitement maternel (consulté le 9 janvier 2022)
- ↑ Shayesteh Jahanfar, Chirk Jenn Ng et Cheong Lieng Teng, « Antibiotics for mastitis in breastfeeding women », The Cochrane Database of Systematic Reviews, no 2, , CD005458 (ISSN 1469-493X, PMID 23450563, DOI 10.1002/14651858.CD005458.pub3, lire en ligne)
- ↑ JEANNE P. SPENCER, MD, « Management of mastitis in breastfeeding women », Am Fam Physician, 78(6), 2008 sep 15, p. 727-731 (lire en ligne)
- ↑ A. Vogel, B. L. Hutchison et E. A. Mitchell, « Mastitis in the first year postpartum », Birth (Berkeley, Calif.), vol. 26, no 4, , p. 218–225 (ISSN 0730-7659, PMID 10655826, DOI 10.1046/j.1523-536x.1999.00218.x, lire en ligne)
- ↑ Jane A. Scott, Michele Robertson, Julie Fitzpatrick et Christopher Knight, « Occurrence of lactational mastitis and medical management: a prospective cohort study in Glasgow », International Breastfeeding Journal, vol. 3, , p. 21 (ISSN 1746-4358, PMID 18721487, Central PMCID 2542350, DOI 10.1186/1746-4358-3-21, lire en ligne)
- ↑ Leónides Fernández, Nivia Cárdenas, Rebeca Arroyo et Susana Manzano, « Prevention of Infectious Mastitis by Oral Administration of Lactobacillus salivarius PS2 During Late Pregnancy », Clinical Infectious Diseases: An Official Publication of the Infectious Diseases Society of America, vol. 62, no 5, , p. 568–573 (ISSN 1537-6591, PMID 26611780, DOI 10.1093/cid/civ974, lire en ligne)


