« Utilisateur:Adam Benharrats/Brouillons/Bradycardie (approche clinique) » : différence entre les versions
(Révision en cours) Balise : Éditeur de wikicode 2017 |
|||
| Ligne 15 : | Ligne 15 : | ||
À des fin pratiques on peut classifier les bradycardies selon 2 grandes catégories soit : les atteintes du nœud sinusal et les bradycardies attribuables aux blocages du nœud AV.<ref name=":2">{{Citation d'un article|langue=en|prénom1=Fred M.|nom1=Kusumoto|prénom2=Mark H.|nom2=Schoenfeld|prénom3=Coletta|nom3=Barrett|prénom4=James R.|nom4=Edgerton|titre=2018 ACC/AHA/HRS Guideline on the Evaluation and Management of Patients With Bradycardia and Cardiac Conduction Delay: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society|périodique=Circulation|volume=140|numéro=8|date=2019-08-20|issn=0009-7322|issn2=1524-4539|doi=10.1161/CIR.0000000000000628|lire en ligne=https://www.ahajournals.org/doi/10.1161/CIR.0000000000000628|consulté le=2023-11-17}}</ref> | À des fin pratiques on peut classifier les bradycardies selon 2 grandes catégories soit : les atteintes du nœud sinusal et les bradycardies attribuables aux blocages du nœud AV.<ref name=":2">{{Citation d'un article|langue=en|prénom1=Fred M.|nom1=Kusumoto|prénom2=Mark H.|nom2=Schoenfeld|prénom3=Coletta|nom3=Barrett|prénom4=James R.|nom4=Edgerton|titre=2018 ACC/AHA/HRS Guideline on the Evaluation and Management of Patients With Bradycardia and Cardiac Conduction Delay: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society|périodique=Circulation|volume=140|numéro=8|date=2019-08-20|issn=0009-7322|issn2=1524-4539|doi=10.1161/CIR.0000000000000628|lire en ligne=https://www.ahajournals.org/doi/10.1161/CIR.0000000000000628|consulté le=2023-11-17}}</ref> | ||
===Atteintes du nœud sinusal=== | ===Atteintes du nœud sinusal=== | ||
{| class="wikitable" | {| class="wikitable" | ||
| Ligne 36 : | Ligne 27 : | ||
** {{Étiologie|nom=réaction vasovagale|principale=0}} | ** {{Étiologie|nom=réaction vasovagale|principale=0}} | ||
* Médicaments : | * Médicaments : | ||
** | ** {{Étiologie|nom=béta-bloquants|principale=0}} (ex : Metoprolol, Bisoprolol, Carvedilol) | ||
** | ** {{Étiologie|nom=bloqueurs des canaux calciques|principale=0}} (Ex : Diltiazem, Verapamil) | ||
** | ** {{Étiologie|nom=digoxine|principale=0}} | ||
** | ** {{Étiologie|nom=amiodarone|principale=0}} | ||
** | ** {{Étiologie|nom=inhibiteurs de la cholinestérase|principale=0}} (Ex: Donépézil, Galantamine, etc) | ||
* {{Étiologie|nom=Apnée du sommeil|principale=0|affichage=Apnée du sommeil}} | * {{Étiologie|nom=Apnée du sommeil|principale=0|affichage=Apnée du sommeil}} | ||
* {{Étiologie|nom=Hypothyroïdie|principale=0|affichage=Hypothyroïdie}} | * {{Étiologie|nom=Hypothyroïdie|principale=0|affichage=Hypothyroïdie}} | ||
* {{Étiologie|nom=Hypothermie|principale=0|affichage=Hypothermie}} | * {{Étiologie|nom=Hypothermie|principale=0|affichage=Hypothermie}} | ||
* {{Étiologie|nom=Hypertension intracrânienne|principale=0|affichage=Hypertension intracrânienne}} | * {{Étiologie|nom=Hypertension intracrânienne|principale=0|affichage=Hypertension intracrânienne}} | ||
* {{Étiologie|nom=Hyperkaliémie|principale=0|affichage=Hyperkaliémie}} | |||
* {{Étiologie|nom=Hypermagnésémie|principale=0|affichage=Hypermagnésémie}} | |||
|- | |- | ||
|Intrinsèque | |Intrinsèque | ||
| Ligne 57 : | Ligne 50 : | ||
===Blocs auriculoventriculaires=== | ===Blocs auriculoventriculaires=== | ||
Les étiologies des bloc auriculoventriculaires sont variées mais | Les étiologies des bloc auriculoventriculaires sont variées mais communes pour chaque type de bloc. Les causes communes auxquelles il faut penser sont : | ||
* | * maladie chroniques cardiaques (insuffisance cardiaque, MCAS) | ||
* | * fibrose idiopathique | ||
* | * bloc AV en post-opératoire (ex : remplacement de valve aortique chirurgicale ou post TAVI) | ||
* | *désordres electrolytiques (ex : patient connu IRC) | ||
{| class="wikitable" | {| class="wikitable" | ||
| Ligne 133 : | Ligne 126 : | ||
Les facteurs de risque pertinents à rechercher sont : | Les facteurs de risque pertinents à rechercher sont : | ||
* l'âge pour la maladie du noeud | * l'{{Facteur de risque discriminant|nom=âge}} pour la maladie du noeud sinusal, la fibrose idiopathique du noeud AV, un SCA | ||
* l'obésité pour le SAOS | * l'{{Facteur de risque discriminant|nom=obésité}} pour le SAOS | ||
* l'hypothyroïdie | * l'{{Facteur de risque discriminant|nom=hypothyroïdie}} | ||
* ATCD de MCAS | * des ATCD de {{Facteur de risque discriminant|nom=MCAS}} pour le SCA ou la maladie du noeud sinusal, la péricardite (en cas de SCA récent) | ||
* ATCD de néoplasie | * des ATCD de {{Facteur de risque discriminant|nom=néoplasie}} qui pourraient avoir entraînés des métastases cérébrale avec HTIC secondaire | ||
* des ATCD personnels ou familiaux de {{Facteur de risque discriminant|nom=collagénoses}} ou de {{Facteur de risque discriminant|nom=maladies infiltratives}} | |||
* un ATCD d'{{Facteur de risque discriminant|nom=IRC}} pour l'hyperkaliémie. | |||
===Questionnaire=== | ===Questionnaire=== | ||
* | Au questionnaire: | ||
** | *débuter par les drapeaux rouges qui si présents demanderont une prise en charge immédiate<ref>{{Citation d'un ouvrage|prénom1=Yamama|nom1=Hafeez|prénom2=Shamai A.|nom2=Grossman|titre=Sinus Bradycardia|éditeur=StatPearls Publishing|date=2024|pmid=29630253|lire en ligne=http://www.ncbi.nlm.nih.gov/books/NBK493201/|consulté le=2024-03-30}}</ref> ; | ||
**{{Symptôme discriminant|nom=lipothymie}} / {{Symptôme discriminant|nom=syncope}} | |||
**DRS | **DRS | ||
***Syndrome coronarien aigu | ***Syndrome coronarien aigu | ||
| Ligne 148 : | Ligne 144 : | ||
*Relation des symptômes avec certains déclencheurs | *Relation des symptômes avec certains déclencheurs | ||
**Médicaments | **Médicaments | ||
***Prise de bétabloqueur, BCC, Digoxine. | ***Prise de bétabloqueur, BCC, Digoxine. | ||
**Stress émotionnel, Urine, défécation, toux | **Stress émotionnel, Urine, défécation, toux | ||
***Penser au reflexe vaso-vagale avec réponse cardio-inhibitrice. | ***Penser au reflexe vaso-vagale avec réponse cardio-inhibitrice. | ||
| Ligne 237 : | Ligne 233 : | ||
| E.style.fill = #FFD700 | | E.style.fill = #FFD700 | ||
}} | }} | ||
== Drapeaux rouges == | |||
♥ '''Drapeaux rouges à <u>immédiatement</u> reconnaitre sont :''' | |||
# Hyperkaliémie | |||
# Étiologie médicamenteuse (Béta-bloqueur, BCC) | |||
# Atteinte du SNC (⭡ QT, Inversion marqué et symétrique de l'onde T, Onde U proéminente)<ref>{{Citation d'un article|prénom1=J. A.|nom1=Abildskov|prénom2=Kay|nom2=Miller|prénom3=Mary Jo|nom3=Burgess|prénom4=William|nom4=Vincent|titre=The electrocardiogram and the central nervous system|périodique=Progress in Cardiovascular Diseases|volume=13|numéro=2|date=1970-09-01|issn=0033-0620|doi=10.1016/0033-0620(70)90009-5|lire en ligne=https://www.sciencedirect.com/science/article/pii/0033062070900095|consulté le=2024-02-11|pages=210–216}}</ref> | |||
# Ischémie cardiaque | |||
==Traitement== | ==Traitement== | ||
Version du 10 avril 2024 à 12:51
| Approche clinique | |
| Caractéristiques | |
|---|---|
| Symptômes discriminants | Confusion, Frissons, Dyspnée (symptôme), Céphalée (symptôme), Voyage, Lipothymie (symptôme), Syncope (symptôme), Fatigue (symptôme), Arthralgie (symptôme), Douleur thoracique (symptôme), ... [+] |
| Signes cliniques discriminants |
Obésité, Tachycardie (signe clinique), Sommeil, Altération de l'état de conscience (signe clinique), Bradycardie (signe clinique), Hypotension artérielle (signe clinique), Souffle cardiaque (signe clinique), Rythme cardiaque irrégulier (signe clinique), Température corporelle élevée (signe clinique), Cachexie (signe clinique), ... [+] |
| Examens paracliniques |
ECG |
| Informations | |
| Terme anglais | Bradycardia |
| Spécialités | Cardiologie, médecine d'urgence |
|
| |
La bradycardie est un rythme cardiaque anormalement bas. Sa définition varie selon l'âge du patient :
- Adultes: < 50 bpm et / ou une pause sinusale de > 3 secondes (selon l'AHA)[1][note 1] mais ce rythme peut descendre encore plus bas lors du sommeil.
- Enfants[2]: à l'éveil
- 0 - 3 ans : < 100 bpm
- 3 - 9 ans: < 60 bpm
- 9 - 16 ans: < 60 bpm
Étiologies
À des fin pratiques on peut classifier les bradycardies selon 2 grandes catégories soit : les atteintes du nœud sinusal et les bradycardies attribuables aux blocages du nœud AV.[3]
Atteintes du nœud sinusal
| Origine | Étiologies |
|---|---|
| Extrinsèque |
|
| Intrinsèque |
|
Blocs auriculoventriculaires
Les étiologies des bloc auriculoventriculaires sont variées mais communes pour chaque type de bloc. Les causes communes auxquelles il faut penser sont :
- maladie chroniques cardiaques (insuffisance cardiaque, MCAS)
- fibrose idiopathique
- bloc AV en post-opératoire (ex : remplacement de valve aortique chirurgicale ou post TAVI)
- désordres electrolytiques (ex : patient connu IRC)
| Type | Bloc | Critères | Image | Commentaire |
|---|---|---|---|---|
| Incomplet | Bloc AV du 1er degré |
|
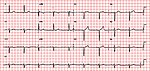
|
|
| Bloc AV du 2e degré (Mobitz 1) |
|
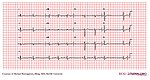
|
| |
| Bloc AV du 2e degré (Mobitz 2) |
|
| ||
| Complet | Bloc AV de haut grade |
|
||
| Bloc AV du 3e degré |
|
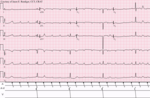
|
| |
 | ||||
Physiopathologie
La fréquence cardiaque est principalement contrôlée par deux composantes, soit le système de conduction cardiaque et les influx du système nerveux (sympathique et parasympathique)[4]. De manière générale, le système de conduction cardiaque est composé de fibres de conduction spécialisés avec des propriétés intrinsèques d’automaticité qui permettent au cœur d’initier une impulsion électrique et propager celle-ci pour créer une contraction mécanique cardiaque synchronisée.[5]

À l’origine de chaque battement cardiaque il y a une impulsion électrique qui est initiée dans le nœud sinusal (rythme intrinsèque de 60 à 100 battements/minute), située dans la jonction latérale entre la veine cave supérieure et l’oreillette droite, qui va atteindre le nœud AV à travers les faisceaux internodaux et accessoirement à l’oreillette gauche par le faisceau de Bachmann[5].
Le nœud AV (rythme intrinsèque de 40 à 60 battements/minute) permet de transmettre l’impulsion des oreillettes aux ventricules, de retarder l’impulsion cardiaque (pour permettre un remplissage ventriculaire adéquat) et limite la quantité de stimulation qui parvient aux ventricules. Cela permet donc d’éviter que des arythmies auriculaires puissent être transmises aux ventricules et causer des arythmies ventriculaires.[4]
Le faisceau de His qui est la continuité du nœud AV se divise en branche gauche et droite, qui longent tous les deux le septum interventriculaire jusqu’à ce que la branche gauche se divise en faisceau antérieur et postérieur. La branche droite garde un faisceau unique jusqu’à ce qu’elle se divise en petits faisceaux qui se mélangent dans les fibres de Purkinje[4].
Les fibres de Purkinje sont le dernier élément du système de conduction cardiaque et permettent de transmettre le stimulus électrique pour pouvoir dépolariser les ventricules. Lorsqu’il y a une dysfonction ou un ralentissement significatif au niveau du nœud sinusal, c’est un autre foyer d’automaticité (pacemaker physiologique) qui prendra le relai pour déterminer la fréquence cardiaque. À titre d’exemple, chez un patient avec un bloc AV de 3eme degré[note 2], ce sera un pacemaker physiologique accessoire situé plus bas que le nœud AV qui prendra les commandes, ce qui va créer ce qu’on appelle un rythme d’échappement jonctionnel[4].
Évaluation clinique
En cas de bradycardie, il est crucial de compléter une histoire et un examen physique détaillé [Classe I, Opinion d'expert, ACC/AHA/HRS][3].
Facteurs de risque
Les facteurs de risque pertinents à rechercher sont :
- l'âge pour la maladie du noeud sinusal, la fibrose idiopathique du noeud AV, un SCA
- l'obésité pour le SAOS
- l'hypothyroïdie
- des ATCD de MCAS pour le SCA ou la maladie du noeud sinusal, la péricardite (en cas de SCA récent)
- des ATCD de néoplasie qui pourraient avoir entraînés des métastases cérébrale avec HTIC secondaire
- des ATCD personnels ou familiaux de collagénoses ou de maladies infiltratives
- un ATCD d'IRC pour l'hyperkaliémie.
Questionnaire
Au questionnaire:
- débuter par les drapeaux rouges qui si présents demanderont une prise en charge immédiate[6] ;
- lipothymie / syncope
- DRS
- Syndrome coronarien aigu
- Dyspnée/Orthopnée/Dyspnée paroxystique nocturne
- Confusion
- Relation des symptômes avec certains déclencheurs
- Médicaments
- Prise de bétabloqueur, BCC, Digoxine.
- Stress émotionnel, Urine, défécation, toux
- Penser au reflexe vaso-vagale avec réponse cardio-inhibitrice.
- Rasage, torsion de la tête, cravate serrée
- Penser à l'hypersensibilité du sinus carotidien
- Céphalée matinale, fatigue
- Penser au SAOS
- Médicaments
- Revue des systèmes pour étiologie systémique de bradycardie
- Désordres électrolytiques ;
- Paresthésie, convulsions, manifestations neuromusculaires
- Congénitale ;
- Cardiopathie congénitale (Ex: Communication interauriculaire, Transposition des gros vaisseaux[7])
- Infectieux ;
- Température, Frissons
- Toux & expectoration (Penser à la pneumonie à légionella[8])
- Voyage récent (Dengue, malaria, typhoïde), Randonnée récente (Lyme).
- Auto-immunes/Rhumatologique
- Arthralgie/Rash/photosensibilité (LED, Arthrite rhumatoïde, sarcoidose[9])
- Désordres électrolytiques ;
Examen clinique
À l'examen physique, il est pertinent de rechercher les éléments suivants :
- Stabilité du patient
- Signes vitaux
- État de conscience
- Température des extrémités
- Auscultation cardiaque/pulmonaire
- Régularité
- Présence de bruits surajoutés
- Souffles systolique/diastolique
- Massage carotidien (Si suspicion clinique d’hypersensibilité du sinus carotidien)
- Toujours une faire une auscultation carotidienne avant pour éliminer un souffle!
- Changements orthostatiques dans la pression artérielle ou fréquence cardiaque
Examens paracliniques
- Un ECG 12 dérivations est recommandé pour préciser le diagnostic [Classe I, Niveau B, ACC/AHA/HRS] [3] :
- Bilans sanguins de base:
- FSC, Créatinine, E+ élargies (Na, K,Cl,Mg,PO4), Gaz veineux, troponines, INR, PTT, TSH
- Pensez aux étiologies réversibles de bradycardie qui représentent des urgences vitales
- Hyperkaliémie
- Ischémie myocardique
- Intoxication aux BB, BCC & Digoxin
- Atteinte SNC (Reflexe Cushing)
- Épreuve d’effort
- Pour une suspicion d’une incompétence chronotropique ou la fréquence cardiaque maximale est <80 % de la fréquence cardiaque prédite pour l’âge (220-age). [Classe IIA, Niveau B, ACC/AHA/HRS][3]
- À suspecter si les symptômes sont présents durant ou après exercice.
- Bilan additionnel selon suspicion clinique ;
- TSH/T4, Sérologie Lyme [Classe IIa, Niveau C, ACC/AHA/HRS]
- Dosage digoxine
- ANA
- ETT
- Indications : Bloc AV de 2e degré Mobitz Type II, Bloc AV haut degré, Bloc AV 3e degré et un Bloc de branche gauche de novo [Classe I, Niveau B, ACC/AHA/HRS][3]
- S'il y a une suspicion d'atteinte cardiaque structurelle, il est raisonnable de faire un ETT. [Classe IIA, Niveau B, ACC/AHA/HRS]
- Pas d'indication d'ETT pour les bradycardie sinusale asymptomatique & les bloc AV de 1e degré [Classe III, Niveau B, ACC/AHA/HRS]
- Si bradycardie symptomatique intermittente possible de faire un monitorage cardiaque (important d’établir une corrélation entre les symptômes et la fréquence cardiaque ou l’anomalie de conduction) [Classe I, Niveau B, ACC/AHA/HRS][3] :
- Holter (24h à 72h)
- Moniteur en boucle externe (semaine à mois)
- Saturométrie nocturne
- Lorsque suspicion d’apnée du sommeil
- Étude electrophysiologique (EPS) [Classe IIb, Niveau C, ACC/AHA/HRS]
- Souvent non nécessaire mais peut être effectué lorsque les tests non invasifs sont non concluants.
- Peut identifier une dysfonction au nœud sinusal, à la conduction atrio-ventriculaire et localiser anatomiquement n’importe quel défaut de conduction.
Approche clinique
Bradycardie avec pouls[10]
Drapeaux rouges
♥ Drapeaux rouges à immédiatement reconnaitre sont :
- Hyperkaliémie
- Étiologie médicamenteuse (Béta-bloqueur, BCC)
- Atteinte du SNC (⭡ QT, Inversion marqué et symétrique de l'onde T, Onde U proéminente)[11]
- Ischémie cardiaque
Traitement
Traitement aigu
Traitement en aigu pour patients hémodynamiquement instables[12] :
| Ligne | Traitement | Commentaires |
|---|---|---|
| 1ère | Atropine 1 mg IV q3-5 minutes (max 3 mg) |
|
| 2e | Cardiostimulateur externe | |
| Dopamine 5-20 mcg/kg/min IV |
| |
| Dopamine 2-10 mcg/min IV |
| |
| 3e | Isoprotérénol 1 mg IV q3-5 minutes (max 3 mg) |
|
Traitement chronique
Les indications pour pacemaker permanent sont [3]:
- bradycardie sinusale symptomatique avec une corrélation claire entre les symptômes et la bradycardie
- bradycardie symptomatique induits par une médication indispensable pour le patient.
- bradycardie symptomatique chez les patients avec fibrillation auriculaire
- bloc AV acquis du 2e degré mobitz II, Bloc AV haut grade, du 3e degrés non attribuables à des causes réversibles peu importe les symptômes.
- maladies neuromusculaire associé à des bloc AV du 2e ou 3e degré (dystrophie myotonique musculaire, Kearns-Sayre syndrome, etc.)
Traitement des étiologies
| Étiologie | Description |
|---|---|
|
|
|
|
|
|
| |
|
|
Particularités
Si la section est n'est pas jugée nécessaire, elle peut être supprimée.
| Description: | Cette section traite des particularités concernant la gestion de l'approche clinique pour certaines clientèles. |
| Formats: | Texte |
| Balises sémantiques: | |
| Commentaires: | |
| Exemple: | |
Gériatrie
- Le vieillissement est associé à une augmentation de déposition de tissu fibreux et adipeux autour des structures de conduction cardiaques tels que le noeud sinusal, le noeud AV & les faisceaux de His[14]. De plus, il y a une diminution de la densité des cellules myocardiques au sein du noeud sinusal[15]. Il en résulte donc une augmentation de la prévalence des maladies du noeud sinusale et des Bloc AV chez la population gériatrique.
- La bradycardie chez les jeunes reste souvent asymptomatique (Ex : les athlètes), alors que chez les personnes âgées, elle est généralement symptomatique et peut dissimuler une cause pathologique sous-jacente. Bien que le rythme cardiaque au repos ne change pas de manière significative avec le vieillissement, la capacité d'augmenter sa fréquence cardiaque avec l'exercice diminue de 0,7 battements/an[14].
- La bradycardie est un élément central à évaluer dans les syndrome gériatriques courants tels que les chutes/syncope et la polypharmacie. En effet, les bradyarythmies sont des causes sentinelles fréquentes de chute à répétition chez la personne âge. En ce qui concerne la polypharmacie, les doses suprathérapeutiques pour l'âge de béta-bloquant et de bloqueur de canaux calciques sont des causes courantes de bradycardie symptomatique.[16] En effet, la dose efficace de ces médicaments est souvent plus basse à cause de l'augmentation de la biodisponibilités de ces molécules chez cette population[17].
- Les inhibiteurs de la cholinestérase utilisés dans le traitement symptomatique de certaines type de démence, peuvent avoir un effet bradycardisant par leur effet cholinergique sur le noeud sinusal et auriculoventriculaire[18].
Pédiatrie
Si la section est n'est pas jugée nécessaire, elle peut être supprimée.
| Description: | Cette section mentionne les particularités concernant la gestion de l'approche clinique chez une clientèle pédiatrique. |
| Formats: | Texte |
| Balises sémantiques: | |
| Commentaires: |
|
| Exemple: | |
Notes
- ↑ La définition de FR < 60 bpm est couramment mentionnée. Cependant, des études populationnelles démontrent que des valeurs de < 60 sont très fréquentes et que des pauses sinusales de 2-3 secondes le sont également chez des sujets âgés en santé et des sportifs.
- ↑ Dissociation complète entre les oreillettes et le ventricule.
Références
- ↑ 1,0 1,1 et 1,2 (en) Fred M. Kusumoto, Mark H. Schoenfeld, Coletta Barrett et James R. Edgerton, « 2018 ACC/AHA/HRS Guideline on the Evaluation and Management of Patients With Bradycardia and Cardiac Conduction Delay: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society », Circulation, vol. 140, no 8, (ISSN 0009-7322 et 1524-4539, DOI 10.1161/CIR.0000000000000628, lire en ligne) Erreur de référence : Balise
<ref>incorrecte : le nom « :0 » est défini plusieurs fois avec des contenus différents. - ↑ « Approach to Bradycardia | Learn Pediatrics », sur learn.pediatrics.ubc.ca (consulté le 6 janvier 2023)
- ↑ 3,00 3,01 3,02 3,03 3,04 3,05 3,06 3,07 3,08 3,09 3,10 3,11 et 3,12 (en) Fred M. Kusumoto, Mark H. Schoenfeld, Coletta Barrett et James R. Edgerton, « 2018 ACC/AHA/HRS Guideline on the Evaluation and Management of Patients With Bradycardia and Cardiac Conduction Delay: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society », Circulation, vol. 140, no 8, (ISSN 0009-7322 et 1524-4539, DOI 10.1161/CIR.0000000000000628, lire en ligne)
- ↑ 4,0 4,1 4,2 et 4,3 « MODELISATION DE L’ACTIVITE ELECTRIQUE DU COEUR ET DE SA REGULATION PAR LE SYSTEME NERVEUX AUTONOME », theses.hal.science (consulté le 10 novembre 2022)
- ↑ 5,0 et 5,1 « physiologie cardio-vasculaire », sur facmed.univ-constantine3.dz (consulté le 10 novembre 2022)
- ↑ Yamama Hafeez et Shamai A. Grossman, Sinus Bradycardia, StatPearls Publishing, (PMID 29630253, lire en ligne)
- ↑ Steven K. Carlson, Akash R. Patel et Philip M. Chang, « Bradyarrhythmias in Congenital Heart Disease », Cardiac Electrophysiology Clinics, vol. 9, no 2, , p. 177–187 (ISSN 1877-9190, PMID 28457234, DOI 10.1016/j.ccep.2017.02.002, lire en ligne)
- ↑ « Infections par Legionella (Maladie du légionnaire) », sur Merck Manual
- ↑ Monika Gawałko, Paweł Balsam, Piotr Lodziński et Marcin Grabowski, « Cardiac Arrhythmias in Autoimmune Diseases », Circulation Journal, vol. advpub, , CJ–19–0705 (DOI 10.1253/circj.CJ-19-0705, lire en ligne)
- ↑ « ACLS Wikimedi »
- ↑ J. A. Abildskov, Kay Miller, Mary Jo Burgess et William Vincent, « The electrocardiogram and the central nervous system », Progress in Cardiovascular Diseases, vol. 13, no 2, , p. 210–216 (ISSN 0033-0620, DOI 10.1016/0033-0620(70)90009-5, lire en ligne)
- ↑ (en) « UpToDate: Industry-leading clinical decision support », sur www.wolterskluwer.com (consulté le 17 novembre 2023)
- ↑ « Service central d'authentification – Université de Sherbrooke », sur cas.usherbrooke.ca (consulté le 30 mars 2024)
- ↑ 14,0 et 14,1 Preetham Kumar, Fred M. Kusumoto et Nora Goldschlager, « Bradyarrhythmias in the elderly », Clinics in Geriatric Medicine, vol. 28, no 4, , p. 703–715 (ISSN 1879-8853, PMID 23101579, DOI 10.1016/j.cger.2012.08.004, lire en ligne)
- ↑ « Introduction: Heart Disease in an Elderly Population », (consulté le 30 mars 2024)
- ↑ (en) George A. Heckman, Jaspreet Bhangu, Michelle M. Graham et Sabina Keen, « Geriatric Cardiology – moving beyond learning by osmosis », Canadian Journal of Cardiology, vol. 0, no 0, (ISSN 0828-282X et 1916-7075, PMID 38428521, DOI 10.1016/j.cjca.2024.02.018, lire en ligne)
- ↑ B. F. Tregaskis et D. G. McDevitt, « Beta-adrenoceptor-blocking drugs in the elderly », Journal of Cardiovascular Pharmacology, vol. 16 Suppl 5, , S25–28 (ISSN 0160-2446, PMID 11527132, lire en ligne)
- ↑ « Cardiovascular Complications of Acetylcholinesterase Inhibitors in Patients with Alzheimer’s Disease: A Narrative Review », (consulté le 30 mars 2024)
