« Fistule anorectale » : différence entre les versions
Aucun résumé des modifications |
|||
| Ligne 248 : | Ligne 248 : | ||
== Évolution == | == Évolution == | ||
Le pronostic dépend de l'étiologie de la fistule anorectale. Dans les fistules anales d'origine cryptoglandulaire, les taux de guérison pour les fistules simples approchent 80%, et celui des fistules complexes est d'environ 60% pour l'opération conservatrice du sphincter. En général, les plaies de fistulotomie ou de fistulectomie cicatrisent en 12 semaines, mais cette durée peut varier selon la taille de la plaie. Si le drainage est augmenté ou persistant jusqu'à la douzième semaine, la fistule ne s'est pas complètement fermée ou elle a | Le pronostic dépend de l'étiologie de la fistule anorectale. Dans les fistules anales d'origine cryptoglandulaire, les taux de guérison pour les fistules simples approchent 80%, et celui des fistules complexes est d'environ 60% pour l'opération conservatrice du sphincter. En général, les plaies de fistulotomie ou de fistulectomie cicatrisent en 12 semaines, mais cette durée peut varier selon la taille de la plaie. Si le drainage est augmenté ou persistant jusqu'à la douzième semaine, la fistule ne s'est pas complètement fermée ou elle a récidivé. En ce qui concerne les causes d'échec de la chirurgie, on note la division incomplète de la fistule lors d'une fistulotomie ou la résection incomplète ou l'oblitération du tractus lors d'une fistulectomie. <ref name=":0" /> | ||
Pour ce qui est de la procédure LIFT, laisser un long trajet fistuleux peut mener à l'échec, tout comme une ligature incomplète. Dans les techniques de lambeau d'avancement, si le lambeau échoue, la fistule risque de ne pas | Pour ce qui est de la procédure LIFT, laisser un long trajet fistuleux peut mener à l'échec, tout comme une ligature incomplète. Dans les techniques de lambeau d'avancement, si le lambeau échoue, la fistule risque de ne pas guérie ou elle réapparaîtra. Le tabagisme est un facteur de risque d'échec du traitement par lambeau, car l'apport sanguin peut être insuffisant au lambeau. Par ailleurs, les sétons retirés trop tôt peuvent empêcher la fistule de guérir si le tractus n'a pas migré suffisamment. <ref name=":0" /> | ||
Si une fistule récidive, il faut déterminer son évolution grâce à une IRM et caractériser son trajet par un examen sous anesthésie. Or, une approche de préservation du sphincter est recommandée après une fistulotomie ou une fistulectomie initiale, car le risque d'incontinence augmente avec des chirurgies anorectales répétées. Si le traitement proposé initialement était la procédure LIFT, elle peut être répétée ou remplacée par des lambeaux d'avancement ou un séton. De plus, un lambeau défaillant peut être répété en utilisant des tissus provenant d'un site différent. Le VAAFT est une option de traitement sûre lorsqu'elle est répétée en cas d'échec du VAAFT initial et les taux de guérison sont élevés. <ref name=":0" /> | Si une fistule récidive, il faut déterminer son évolution grâce à une IRM et caractériser son trajet par un examen sous anesthésie. Or, une approche de préservation du sphincter est recommandée après une fistulotomie ou une fistulectomie initiale, car le risque d'incontinence augmente avec des chirurgies anorectales répétées. Si le traitement proposé initialement était la procédure LIFT, elle peut être répétée ou remplacée par des lambeaux d'avancement ou un séton. De plus, un lambeau défaillant peut être répété en utilisant des tissus provenant d'un site différent. Le VAAFT est une option de traitement sûre lorsqu'elle est répétée en cas d'échec du VAAFT initial et les taux de guérison sont élevés. <ref name=":0" /> | ||
Si une fistule récidive malgré des traitements optimaux, on suggère d'investiguer davantage pour s'assurer qu'il n'y ait pas une cause systémique sous-jacente. On débute avec une coloscopie pour éliminer une lésion endoluminale et une maladie de Crohn. On fera également une biopsie du trajet et des orifices de la fistule lors que l'examen anal au bloc opératoire pour éliminer une tuberculose, une néoplasie ou une maladie cutanée. | |||
==Complications== | ==Complications== | ||
Les complications de la chirurgie de la fistule anale sont <ref name=":0" /> : | Les complications de la chirurgie de la fistule anale sont <ref name=":0" /> : | ||
| Ligne 267 : | Ligne 269 : | ||
==Prévention== | ==Prévention== | ||
La présence d'une fistule anale aiguë ou chronique peut être pénible pour les patients et entraîner une réduction de la qualité de vie.<ref name=":5">{{Citation d'un article|prénom1=H. A.|nom1=Owen|prénom2=G. N.|nom2=Buchanan|prénom3=A.|nom3=Schizas|prénom4=R.|nom4=Cohen|titre=Quality of life with anal fistula|périodique=Annals of the Royal College of Surgeons of England|volume=98|numéro=5|date=2016-05|issn=1478-7083|pmid=27087327|pmcid=5227050|doi=10.1308/rcsann.2016.0136|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/27087327/|consulté le=2023-03-07|pages=334–338}}</ref>La prévention des abcès anaux et leur traitement adéquat sont parmi les meilleurs moyens pour éviter les fistules anorectales, puisqu'il sont responsables d'un bon nombre d'entre elles. De plus, prévenir le diabète grâce à une alimentation saine et de l'exercice est un facteur primordial. Éduquer les patients sur une bonne hygiène et des soins de la peau de la région périanale aide à éviter cette condition morbide. L'éducation et la prévention des infections transmises sexuellement et par le sang est un aspect nécessaire pour limiter les fistules anorectales, surtout pour ceux et celles qui pratiquent des activités sexuelles anales. Il faut aussi éduquer le grand public sur les signes avant-coureurs de la maladie de Crohn, ce qui facilite le diagnostic précoce de cette maladie et peut réduire l'incidence de fistules anales dans cette population. <ref name=":0" /> | La présence d'une fistule anale aiguë ou chronique peut être pénible pour les patients et entraîner une réduction de la qualité de vie.<ref name=":5">{{Citation d'un article|prénom1=H. A.|nom1=Owen|prénom2=G. N.|nom2=Buchanan|prénom3=A.|nom3=Schizas|prénom4=R.|nom4=Cohen|titre=Quality of life with anal fistula|périodique=Annals of the Royal College of Surgeons of England|volume=98|numéro=5|date=2016-05|issn=1478-7083|pmid=27087327|pmcid=5227050|doi=10.1308/rcsann.2016.0136|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/27087327/|consulté le=2023-03-07|pages=334–338}}</ref>La prévention des abcès anaux et leur traitement adéquat sont parmi les meilleurs moyens pour éviter les fistules anorectales, puisqu'il sont responsables d'un bon nombre d'entre elles. De plus, prévenir le diabète grâce à une alimentation saine et de l'exercice est un facteur primordial. Éduquer les patients sur une bonne hygiène et des soins de la peau de la région périanale aide à éviter cette condition morbide. L'éducation et la prévention des infections transmises sexuellement et par le sang est un aspect nécessaire pour limiter les fistules anorectales, surtout pour ceux et celles qui pratiquent des activités sexuelles anales. Il faut aussi éduquer le grand public sur les signes avant-coureurs de la maladie de Crohn, ce qui facilite le diagnostic précoce de cette maladie et peut réduire l'incidence de fistules anales complexes dans cette population. <ref name=":0" /> | ||
Afin de prévenir l'incontinence, il faut minimiser le nombre d'interventions dont un patient a besoin pour sa fistule et adapter le traitement aux patients à haut risque. Les conseils préopératoires aux patients sur les risques d'incontinence fécale et la manométrie anale préopératoire sont tous utiles pour stratifier les patients en préopératoire. <ref name=":0" /> | Afin de prévenir l'incontinence, il faut minimiser le nombre d'interventions dont un patient a besoin pour sa fistule et adapter le traitement aux patients à haut risque. Les conseils préopératoires aux patients sur les risques d'incontinence fécale et la manométrie anale préopératoire sont tous utiles pour stratifier les patients en préopératoire. <ref name=":0" /> | ||
| Ligne 279 : | Ligne 281 : | ||
| pmid = 32809492 | | pmid = 32809492 | ||
| nom = Anorectal Fistula | | nom = Anorectal Fistula | ||
}} | }}{{Article de l'application de chirurgie générale | ||
<references /> | | date = 2023-03-20 | ||
}}<references /> | |||
Version du 28 mars 2023 à 15:51
| Maladie | |
| Caractéristiques | |
|---|---|
| Signes | Écoulement, Orifice, Tissu hypertrophié, Douleur à la palpation périanale |
| Symptômes |
Maladies inflammatoires intestinales, Douleur anale, Éruption cutanée (approche clinique), Prurit anal , Rectorragies , Inconfort anal, Écoulement anal, Masse anale, Historique sexuel |
| Diagnostic différentiel |
Herpès génital, Gonorrhée, Chlamydia, Syphilis, Hidradénite suppurée, Cancer anal, Abcès périanal, Fissure anale, Hémorroïde externe, Sinus pilonidal, ... [+] |
| Informations | |
| Terme anglais | Anal fistula |
| Autres noms | fistula in ano |
| Wikidata ID | Q484765 |
| Spécialités | chirurgie générale, gastro-entérologie |
|
| |
La fistule anale est un conduit pathologique qui relie le canal anal à la région péri-anale.[1] Elle se forme le plus souvent à la suite d'un abcès causé par l'occlusion ou l'infection d'une glande anale. [2]
Épidémiologie
Un abcès périrectal ou périanal, résolu spontanément ou chirurgicalement, peut toujours entraîner une fistule dans jusqu'à 40 % des cas avec une indicidence de 8,6 pour 100 000 personnes-années.[3] En Europe, les fistules anorectales sont relativement rares avec une incidence de 1,20 à 2,80 pour 10 000 personnes chaque année. Dans l'hémisphère occidental, jusqu'à 25 % des cas peuvent être associés à la maladie de Crohn. Elle dépend de l'âge (souvent entre 30 et 60 ans avec un âge médian à 40 ans) et du sexe du patient (les hommes en sont généralement plus atteints). [4][5][6][7][8]
Étiologies
Les causes possibles de cette maladie sont [7] :
- étiologie 3 - Copie z ce modèle pour définir d'autres étiologies.
- une infection (cause la plus fréquente) d'origine cryptogénique
- une maladie inflammatoire intestinale (MII) (Crohn)
- une néoplasie
- une tuberculose anale
- une infection transmise sexuellement et par le sang (ITSS) (ex. gonorrhée, chlamydia, herpès simplex, syphilis, lymphogranulome vénérien)[9]
- l'irradiation ou une proctite radique compliquée
- l'infection par le virus de l'immunodéficience humaine (VIH)[10]
- un accouchement vaginal compliqué avec traumatisme rectovaginal obstrétrical ou iatrogénique
- une infection pelvienne.
Voici un conseil mnémonique pour les étiologies des fistules anorectales : FRIEND («F» pour corps étranger, «R» rayonnement, «I» infection ou maladie inflammatoire de l'intestin, «E» épithélialisation, «N» néoplasie et «D» pour obstruction distale). [7]
Les fistules anales sont rarement une présentation de la tuberculose anale. Elles doivent être suspectées dans les régions endémiques ou dans les cas de fistules récurrentes non cicatrisantes. L'outil de dépistage de la tuberculose anale le plus sensible reste l'utilisation de la réaction en chaîne par polymérase d'échantillons de pus. [11][12]
Dans une étude, la fistule-in-ano représentait 6 % des pathologies anorectales chez les patients positifs au VIH et était indépendante de l'utilisation d'un traitement antirétroviral.[13][7]
Physiopathologie

La fistule anale comprend du tissu inflammatoire et de granulation à travers le conduit épithélialisé. À cause du renouvellement des cellules et de la présence continuelle de débris, l'obstruction distale de la fistule empêche une guérison optimale.[7]
La classification de Parks catégorise les fistules anorectales par leurs emplacements anatomiques et par rapport aux sphincters anaux internes et externes [14][7] :
- les fistules intersphinctériennes sont les plus fréquentes (50 à 80%) et traversent le sphincter interne (au complet ou partiellement) pour suivre le tractus musculaire jusqu'à la sortie près de l'anus
- la cause de la plus fréquente : cryptogénique, c'est à dire une infection d'une glande anale du canal anal ou d'une cavitation à partir d'une fissure anale
- les fistules transphinctériennes impliquent les deux muscles sphinctériens en traversant l'interne puis l'externe pour sortir dans la région périanale
- la cause la plus fréquente : cryptogénique, c'est à dire une infection d'une glande anale du canal anal ou d'une cavitation à partir d'une fissure anale
- les fistules suprasphinctériennes se forment à travers le sphincter interne, puis au-dessus du sphincter externe (qui est épargné) pour traverser le muscle releveur (sous le puborectalis) de l'anus avant de changer de cap vers la région périanale
- elle peut être d'origine cryptogénique, mais sa complexité doit laisser suspecter une étiologie autre.
- les fistules extrasphinctériennes prennent origine au niveau du rectum proximal pour traverser le muscle élévateur (puborectalis) de l'anus et sortir à la région périanale (les spincters ne sont pas atteints)
- elle origine d'une pathologie habituellement pelvienne ou intra-abdominale : diverticulite abcédée, maladie de Crohn, complications chirurgicales, etc.
Présentation clinique
Une anamnèse complète, un examen complet des systèmes et un examen physique sont essentiels pour déterminer la cause de la fistule chez les patients qui n'ont pas récemment eu un abcès périrectal drainé.
Facteurs de risque
Les facteurs de risque pour les fistules anorectales sont [7] :
- le facteur de risque 1 - Ceci est une balise sémantique de type facteur de risque que vous devez modifier.
- l'obésité
- le diabète
- l'hyperlipidémie
- des antécédents de chirurgie anorectale
- des abcès anaux à répétition
- le tabagisme actif
- sexe masculin.
Questionnaire
Les fistules drainantes multiples, les fistules dans des emplacements anormaux et les fistules chroniques ou récurrentes doivent faire craindre un processus systémique. Les antécédents chirurgicaux et procéduraux sont essentiels car des antécédents de procédures anorectales sont associés au développement d'une fistule anorectale.[7]
Les symptômes de cette maladie sont [7][15] :
- le symptôme 1 - Ceci est une balise sémantiq ue de type symptôme que vous devez modifier.[Se: 15 %[16]][Sp: 100 %[17]][VPP: 100 %[18]][VPN: 88 %[19]]
- des démangeaisons
- de l'inconfort
- une douleur à la défécation
- une sensation d'écoulement anal anormal (drainage)
- des rectorragies
- une tuméfaction anale.
D'autres éléments à rechercher au questionnaire des fistules anorectales sont :
- l'élément d'histoire 1
- des antécédents de procédures anorectales
- des antécédants d'abcès anorectaux
- des symptômes de maladies inflammatoires intestinales (MII)
- l'historique sexuel (ex. protection, nombre de partenaires)
- des éruptions cutanées (syphilis) ou hidradénites récurrentes
- une toux chronique (tuberculose).
Examen clinique
Les examens cliniques permettent d'objectiver les signes suivants :
- à l'examen périanal examen clinique 1 [7][15][20] :
- le signe clinique 1[Se: 15 %[21]][Sp: 100 %[22]][VPP: 100 %[23]][VPN: 88 %[24]]
- une petite lésion sous forme d'orifice près de l'anus
- un écoulement (drainage) sérosanguin, séreux, sanguin, purulent ou fécal (peut être visible avec une légère compression)
- la présence de tissu hypertrophié (parfois palpable).
- au toucher rectal examen clinique 2 [7][20] :
- une sensibilité (présence d'abcès)
- un cordon induré.
Examens paracliniques
Laboratoire
Une FSC semble être pertinent afin d'identifier une possible anémie sous-jacente, secondaire ou non à une MII ou une néoplasie. Un processus infectieux et/ou un abcès occulte doivent être suspectés en cas de leucocytose ainsi qu'une protéine C réactive élevée.[7] Lorsque l'origine semble cryptogénique et que le patient n'a pas de symptômes systémiques ou de facteurs de risque, aucune investigation n'est nécessaire.
Imagerie

En général, les patients souffrant de fistules anorectales ne requièrent pas nécessairement d'imageries de routine. Toutefois, elles sont indiquées pour les patients ayant un abcès profond, des fistules complexes ou récurrentes, une maladie de Crohn ou ceux qui sont immunosupprimés. [25]
Les examens paracliniques pertinents sont [7][25][15] :
- l'anuscopie examen paraclinique 1[Se: 15 %[26]][Sp: 100 %[27]][VPP: 100 %[28]][VPN: 88 %[29]] :
- une ouverture au niveau du canal anal signe paraclinique 1
- une crypte interne avec du pus.
- l'imagerie par résonance magnétique pelvienne (IRM) [30][31][32] :
- l'examen de choix (gold standard)
- permet de classifier les fistules pour le diagnostic
- facilite la prise en charge préopératoire et peropératoire, surtout pour les fistules complexes, récidivantes ou associées à la maladie de Crohn
- améliore les taux de réussite pour la chirurgie et de bons pronostics
- permet une réduction des fistules récurrentes
- très spécifique et sensible pour évaluer les voies fistuleuses et leurs ouvertures (interne, externe).
- l'échographie endo-anale examen paraclinique 2 [33][34][32] :
- le signe paraclinique 3[Se: 15 %[35]][Sp: 100 %[36]][VPP: 100 %[37]][VPN: 88 %[38]]
- l'ajout de peroxyde d'hydrogène dans l'orifice externe de la fistule facilite l'identification des abcès et des voies fistuleuses
- moins spécifique et moins sensible que l'IRM
- le meilleur examen après l'IRM.
- la tomodensitométrie pelvienne (TDM) [39] :
- son rôle est limité
- utile pour repérer et évaluer les abcès sous-jacents
- moins sensibles que l'IRM pour l'identification des voies fistuleuses
- utile pour évaluer l'origine des fistules suprasphinctériennes.
- la fistulographie par TDM C+ [40][41] :
- une investigation efficace et utile pour les fistules récidivantes et pour repérer les voies fistuleuses en préopératoire
- dans une optique de mobilisation des ressources, elle est moins pratique que l'IRM, car elle est coûteuse, nécessite des radiologues experts et des chirurgiens pour l'injection du produit de contraste.
- Manométrie anorectale :
- son utilité réside dans la prise en charge post-opératoire de patient à plus haut risque d'incontinence.
Diagnostic
De manière classique, on utilise la classification de Parks (section physiopathologie) pour caractériser les fistules anorectales. Cependant, la nouvelle classification de St-James University Hospital (SJUH) propose des grades pour le diagnostic en se basant elle aussi sur la localisation anatomique des fistules anorectales. [7]
| Grades | Caractéristiques de la fistule anorectale |
|---|---|
| Grade 1 | Fistule intersphinctérienne linéaire simple |
| Grade 2 | Fistule intersphinctérienne linéaire simple avec un abcès concomitant ou un trajet fistuleux supplémentaire |
| Grade 3 | Fistule transphinctérienne |
| Grade 4 | Fistule transphinctérienne avec un abcès concomitant ou un trajet fistuleux supplémentaire dans la fosse ischiorectale |
| Grade 5 | Fistule extrasphinctérienne ou avec une anatomie atypique |
Diagnostic différentiel
Le diagnostic différentiel de la maladie est [7][44][45][46] :
- une fissure anale
- un condylome acuminé
- des hémorroïdes
- un abcès périanal partiellement drainé
- un syndrome d'ulcère rectal solitaire?
- une maladie de Crohn
- une hidrosadénite suppurée
- un cancer anal
- les infections transmises sexuellement et par le sang (ITSS) (ex. la syphilis, l'herpès, la gonorrhée, la chlamydia ou le granulome inguinal causé par Calymmatobacterium granulomatosis)
- un sinus pilonidal
- une maladie de Crohn cutanée péri-anale
Traitement
Le but du traitement pour les fistules anales est de résoudre l'ouverture anale interne à l'origine du processus, le trajet fistuleux associé et de conserver l'intégrité fonctionnelle des sphincters. Aucune option de traitement n'est universelle pour toutes les fistules anales. Le choix de traitement dépend de l'étiologie, des symptômes, des comorbidités et de l'expérience du chirurgien. [7]
Chirurgical
| Types de fistules | Traitements |
|---|---|
Simple :
|
|
Complexe :
|
|
-
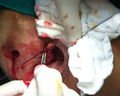
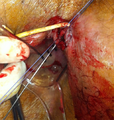
Procédure de la VAAFT dans le traitement d'une fistule anorectale (chirurgie)
-
Première étape de la procédure LIFT afin de traiter une fistule anale (chirurgie)
-
Deuxième étape de la procédure LIFT afin d'identifier correctement le trajet fistuleux (chirurgie)
-
Fistulectomie limitée afin de réparer un bouchon modifié en épargnant le sphincter dans le traitement de fistules anales complexes (chirurgie)
Pour le traitement des fistules anorectales associées à la maladie de Crohn, vous pouvez vous référer à la page Maladie de Crohn périanale.
Évolution
Le pronostic dépend de l'étiologie de la fistule anorectale. Dans les fistules anales d'origine cryptoglandulaire, les taux de guérison pour les fistules simples approchent 80%, et celui des fistules complexes est d'environ 60% pour l'opération conservatrice du sphincter. En général, les plaies de fistulotomie ou de fistulectomie cicatrisent en 12 semaines, mais cette durée peut varier selon la taille de la plaie. Si le drainage est augmenté ou persistant jusqu'à la douzième semaine, la fistule ne s'est pas complètement fermée ou elle a récidivé. En ce qui concerne les causes d'échec de la chirurgie, on note la division incomplète de la fistule lors d'une fistulotomie ou la résection incomplète ou l'oblitération du tractus lors d'une fistulectomie. [7]
Pour ce qui est de la procédure LIFT, laisser un long trajet fistuleux peut mener à l'échec, tout comme une ligature incomplète. Dans les techniques de lambeau d'avancement, si le lambeau échoue, la fistule risque de ne pas guérie ou elle réapparaîtra. Le tabagisme est un facteur de risque d'échec du traitement par lambeau, car l'apport sanguin peut être insuffisant au lambeau. Par ailleurs, les sétons retirés trop tôt peuvent empêcher la fistule de guérir si le tractus n'a pas migré suffisamment. [7]
Si une fistule récidive, il faut déterminer son évolution grâce à une IRM et caractériser son trajet par un examen sous anesthésie. Or, une approche de préservation du sphincter est recommandée après une fistulotomie ou une fistulectomie initiale, car le risque d'incontinence augmente avec des chirurgies anorectales répétées. Si le traitement proposé initialement était la procédure LIFT, elle peut être répétée ou remplacée par des lambeaux d'avancement ou un séton. De plus, un lambeau défaillant peut être répété en utilisant des tissus provenant d'un site différent. Le VAAFT est une option de traitement sûre lorsqu'elle est répétée en cas d'échec du VAAFT initial et les taux de guérison sont élevés. [7]
Si une fistule récidive malgré des traitements optimaux, on suggère d'investiguer davantage pour s'assurer qu'il n'y ait pas une cause systémique sous-jacente. On débute avec une coloscopie pour éliminer une lésion endoluminale et une maladie de Crohn. On fera également une biopsie du trajet et des orifices de la fistule lors que l'examen anal au bloc opératoire pour éliminer une tuberculose, une néoplasie ou une maladie cutanée.
Complications
Les complications de la chirurgie de la fistule anale sont [7] :
- une récidive de fistule
- de l'incontinence fécales (ou aux flatulences)
- une plaie drainante chronique
- une sténose anale.
Les facteurs de risque d'incontinence fécale après une chirurgie de la fistule sont [7] :
- des antécédents de procédures anorectales
- le sexe féminin
- des fistules complexes
- une incontinence préopératoire.
Prévention
La présence d'une fistule anale aiguë ou chronique peut être pénible pour les patients et entraîner une réduction de la qualité de vie.[48]La prévention des abcès anaux et leur traitement adéquat sont parmi les meilleurs moyens pour éviter les fistules anorectales, puisqu'il sont responsables d'un bon nombre d'entre elles. De plus, prévenir le diabète grâce à une alimentation saine et de l'exercice est un facteur primordial. Éduquer les patients sur une bonne hygiène et des soins de la peau de la région périanale aide à éviter cette condition morbide. L'éducation et la prévention des infections transmises sexuellement et par le sang est un aspect nécessaire pour limiter les fistules anorectales, surtout pour ceux et celles qui pratiquent des activités sexuelles anales. Il faut aussi éduquer le grand public sur les signes avant-coureurs de la maladie de Crohn, ce qui facilite le diagnostic précoce de cette maladie et peut réduire l'incidence de fistules anales complexes dans cette population. [7]
Afin de prévenir l'incontinence, il faut minimiser le nombre d'interventions dont un patient a besoin pour sa fistule et adapter le traitement aux patients à haut risque. Les conseils préopératoires aux patients sur les risques d'incontinence fécale et la manométrie anale préopératoire sont tous utiles pour stratifier les patients en préopératoire. [7]
Références
- Cette page a été modifiée ou créée le 2023/02/03 à partir de Anorectal Fistula (StatPearls / Anorectal Fistula (2022/09/19)), écrite par les contributeurs de StatPearls et partagée sous la licence CC-BY 4.0 international (jusqu'au 2022-12-08). Le contenu original est disponible à https://www.ncbi.nlm.nih.gov/pubmed/32809492 (livre).
- Cet article a été créé en partie ou en totalité le 2023-03-20 à partir de Chirurgie (application), créée par Dre Hélène Milot, Dr Olivier Mailloux et collaborateurs et partagé sous la licence CC-BY-SA 4.0 international
- ↑ « Fistule anorectale », sur merck manual, (consulté le 7 mars 2023)
- ↑ A. G. Parks, « Pathogenesis and treatment of fistuila-in-ano », British Medical Journal, vol. 1, no 5224, , p. 463–469 (ISSN 0007-1447, PMID 13732880, Central PMCID 1953161, DOI 10.1136/bmj.1.5224.463, lire en ligne)
- ↑ P. Sainio, « Fistula-in-ano in a defined population. Incidence and epidemiological aspects », Annales Chirurgiae Et Gynaecologiae, vol. 73, no 4, , p. 219–224 (ISSN 0355-9521, PMID 6508203, lire en ligne)
- ↑ Carlo Zanotti, Carmen Martinez-Puente, Isabel Pascual et María Pascual, « An assessment of the incidence of fistula-in-ano in four countries of the European Union », International Journal of Colorectal Disease, vol. 22, no 12, , p. 1459–1462 (ISSN 0179-1958, PMID 17554546, DOI 10.1007/s00384-007-0334-7, lire en ligne)
- ↑ Stephanie Carr et Alfonso L. Velasco, StatPearls, StatPearls Publishing, (PMID 32491449, lire en ligne)
- ↑ Douglas W. Mapel, Michael Schum et Ann Von Worley, « The epidemiology and treatment of anal fissures in a population-based cohort », BMC Gastroenterology, vol. 14, no 1, , p. 129 (ISSN 1471-230X, DOI 10.1186/1471-230X-14-129, lire en ligne)
- ↑ 7,00 7,01 7,02 7,03 7,04 7,05 7,06 7,07 7,08 7,09 7,10 7,11 7,12 7,13 7,14 7,15 7,16 7,17 7,18 7,19 7,20 7,21 7,22 7,23 et 7,24 Mercy Jimenez et Nageswara Mandava, StatPearls, StatPearls Publishing, (PMID 32809492, lire en ligne)
- ↑ (en) Nikolaos Varsamis, Christoforos Kosmidis, Grigorios Chatzimavroudis et Konstantinos Sapalidis, « Perianal fistulas: A review with emphasis on preoperative imaging », Advances in Medical Sciences, vol. 67, no 1, , p. 114–122 (ISSN 1896-1126, DOI 10.1016/j.advms.2022.01.002, lire en ligne)
- ↑ Roland Assi, Peter W. Hashim, Vikram B. Reddy et Hulda Einarsdottir, « Sexually transmitted infections of the anus and rectum », World Journal of Gastroenterology, vol. 20, no 41, , p. 15262–15268 (ISSN 2219-2840, PMID 25386074, Central PMCID 4223259, DOI 10.3748/wjg.v20.i41.15262, lire en ligne)
- ↑ C. M. Manookian, T. P. Sokol, C. Headrick et P. R. Fleshner, « Does HIV status influence the anatomy of anal fistulas? », Diseases of the Colon and Rectum, vol. 41, no 12, , p. 1529–1533 (ISSN 0012-3706, PMID 9860334, DOI 10.1007/BF02237301, lire en ligne)
- ↑ Pankaj Garg, Mahak Garg, B. R. Das et Rashmi Khadapkar, « Perianal Tuberculosis: Lessons Learned in 57 Patients From 743 Samples of Histopathology and Polymerase Chain Reaction and a Systematic Review of Literature », Diseases of the Colon and Rectum, vol. 62, no 11, , p. 1390–1400 (ISSN 1530-0358, PMID 31596764, DOI 10.1097/DCR.0000000000001493, lire en ligne)
- ↑ Yong-Sung Choi, Do-Sun Kim, Jae-Bum Lee et Jong-Kyu Kim, « Clinical Features of Tuberculous Versus Crohn's Anal Fistulas, in Korea », Journal of Crohn's & Colitis, vol. 9, no 12, , p. 1132–1137 (ISSN 1876-4479, PMID 26374663, DOI 10.1093/ecco-jcc/jjv164, lire en ligne)
- ↑ Claudia Gonzalez-Ruiz, Wesley Heartfield, Bill Briggs et Petar Vukasin, « Anorectal pathology in HIV/AIDS-infected patients has not been impacted by highly active antiretroviral therapy », Diseases of the Colon and Rectum, vol. 47, no 9, , p. 1483–1486 (ISSN 0012-3706, PMID 15486744, DOI 10.1007/s10350-004-0606-z, lire en ligne)
- ↑ A. G. Parks, P. H. Gordon et J. D. Hardcastle, « A classification of fistula-in-ano », The British Journal of Surgery, vol. 63, no 1, , p. 1–12 (ISSN 0007-1323, PMID 1267867, DOI 10.1002/bjs.1800630102, lire en ligne)
- ↑ 15,0 15,1 et 15,2 David E. Beck, Steven D. Wexner et Janice F. Rafferty, Gordon and Nivatvongs' principles and practice of surgery for the colon, rectum, and anus, (ISBN 978-1-62623-430-7 et 1-62623-430-2, OCLC 1080083272, lire en ligne)
- ↑ url
- ↑ url
- ↑ url
- ↑ url
- ↑ 20,0 et 20,1 « Fistule anorectale - Troubles gastro-intestinaux », sur Édition professionnelle du Manuel MSD (consulté le 9 mars 2023)
- ↑ url
- ↑ url
- ↑ url
- ↑ url
- ↑ 25,0 et 25,1 (en) Wolfgang B. Gaertner, Pamela L. Burgess, Jennifer S. Davids et Amy L. Lightner, « The American Society of Colon and Rectal Surgeons Clinical Practice Guidelines for the Management of Anorectal Abscess, Fistula-in-Ano, and Rectovaginal Fistula », Diseases of the Colon & Rectum, vol. 65, no 8, , p. 964–985 (ISSN 0012-3706, DOI 10.1097/DCR.0000000000002473, lire en ligne)
- ↑ url
- ↑ url
- ↑ url
- ↑ url
- ↑ Dechao Liu, Wenru Li, Xinhua Wang et Jianping Qiu, « [Classification of anal fistulas based on magnetic resonance imaging] », Zhonghua Wei Chang Wai Ke Za Zhi = Chinese Journal of Gastrointestinal Surgery, vol. 21, no 12, , p. 1391–1395 (ISSN 1671-0274, PMID 30588591, lire en ligne)
- ↑ Ryan B. O'Malley, Mahmoud M. Al-Hawary, Ravi K. Kaza et Ashish P. Wasnik, « Rectal imaging: part 2, Perianal fistula evaluation on pelvic MRI--what the radiologist needs to know », AJR. American journal of roentgenology, vol. 199, no 1, , W43–53 (ISSN 1546-3141, PMID 22733931, DOI 10.2214/AJR.11.8361, lire en ligne)
- ↑ 32,0 et 32,1 (en) Nikolaos Varsamis, Christoforos Kosmidis, Grigorios Chatzimavroudis et Konstantinos Sapalidis, « Perianal fistulas: A review with emphasis on preoperative imaging », Advances in Medical Sciences, vol. 67, no 1, , p. 114–122 (ISSN 1896-1126, DOI 10.1016/j.advms.2022.01.002, lire en ligne)
- ↑ Muhammed R. S. Siddiqui, Hutan Ashrafian, Phil Tozer et Najib Daulatzai, « A diagnostic accuracy meta-analysis of endoanal ultrasound and MRI for perianal fistula assessment », Diseases of the Colon and Rectum, vol. 55, no 5, , p. 576–585 (ISSN 1530-0358, PMID 22513437, DOI 10.1097/DCR.0b013e318249d26c, lire en ligne)
- ↑ Gokhan Soker, Bozkurt Gulek, Cengiz Yilmaz et Omer Kaya, « The comparison of CT fistulography and MR imaging of perianal fistulae with surgical findings: a case-control study », Abdominal Radiology (New York), vol. 41, no 8, , p. 1474–1483 (ISSN 2366-0058, PMID 27034072, DOI 10.1007/s00261-016-0722-y, lire en ligne)
- ↑ url
- ↑ url
- ↑ url
- ↑ url
- ↑ Changhu Liang, Yongchao Lu, Bin Zhao et Yinglin Du, « Imaging of anal fistulas: comparison of computed tomographic fistulography and magnetic resonance imaging », Korean Journal of Radiology, vol. 15, no 6, , p. 712–723 (ISSN 2005-8330, PMID 25469082, Central PMCID 4248626, DOI 10.3348/kjr.2014.15.6.712, lire en ligne)
- ↑ Nadia J. Khati, Nicole Sondel Lewis, Aletta Ann Frazier et Vincent Obias, « CT of acute perianal abscesses and infected fistulae: a pictorial essay », Emergency Radiology, vol. 22, no 3, , p. 329–335 (ISSN 1438-1435, PMID 25421387, DOI 10.1007/s10140-014-1284-3, lire en ligne)
- ↑ (en) Liang C, Jiang W, Zhao B et Zhang Y, « CT imaging with fistulography for perianal fistula: does it really help the surgeon? », Clinical imaging, vol. 37, no 6, (ISSN 1873-4499, PMID 23958432, DOI 10.1016/j.clinimag.2013.04.014, lire en ligne)
- ↑ (en) Damian J.M. Tolan, « Magnetic Resonance Imaging for Perianal Fistula », Seminars in Ultrasound, CT and MRI, vol. 37, no 4, , p. 313–322 (DOI 10.1053/j.sult.2016.04.004, lire en ligne)
- ↑ J. Morris, J. A. Spencer et N. S. Ambrose, « MR imaging classification of perianal fistulas and its implications for patient management », Radiographics: A Review Publication of the Radiological Society of North America, Inc, vol. 20, no 3, , p. 623–635; discussion 635–637 (ISSN 0271-5333, PMID 10835116, DOI 10.1148/radiographics.20.3.g00mc15623, lire en ligne)
- ↑ A. Bozbora, Y. Erbil, E. Berber et S. Ozarmağan, « Surgical treatment of granuloma inguinale », The British Journal of Dermatology, vol. 138, no 6, , p. 1079–1081 (ISSN 0007-0963, PMID 9747380, DOI 10.1046/j.1365-2133.1998.02285.x, lire en ligne)
- ↑ H. L. Kazal, N. Sohn, J. I. Carrasco et J. G. Robilotti, « The gay bowel syndrome: clinico-pathologic correlation in 260 cases », Annals of Clinical and Laboratory Science, vol. 6, no 2, , p. 184–192 (ISSN 0091-7370, PMID 946385, lire en ligne)
- ↑ Firoozeh Isfahani, Surabhi Amar, Harikrishna Dave et Daniel Gridley, « Plasmoblastic lymphoma as cause of perianal fistula: a case report and literature review », Journal of the International Association of Providers of AIDS Care, vol. 14, no 1, , p. 17–20 (ISSN 2325-9574, PMID 25320144, DOI 10.1177/2325957414553838, lire en ligne)
- ↑ (en) Wolfgang B. Gaertner, Pamela L. Burgess, Jennifer S. Davids et Amy L. Lightner, « The American Society of Colon and Rectal Surgeons Clinical Practice Guidelines for the Management of Anorectal Abscess, Fistula-in-Ano, and Rectovaginal Fistula », Diseases of the Colon & Rectum, vol. 65, no 8, , p. 964–985 (ISSN 0012-3706, DOI 10.1097/DCR.0000000000002473, lire en ligne)
- ↑ H. A. Owen, G. N. Buchanan, A. Schizas et R. Cohen, « Quality of life with anal fistula », Annals of the Royal College of Surgeons of England, vol. 98, no 5, , p. 334–338 (ISSN 1478-7083, PMID 27087327, Central PMCID 5227050, DOI 10.1308/rcsann.2016.0136, lire en ligne)