Utilisateur:Simon Faubert/Brouillons/Mélanome
| Maladie | |
| Caractéristiques | |
|---|---|
| Signes | Lésion mélanocytaire |
| Symptômes |
Symptômes B, Prurit cutané , Ulcération cutanée , Saignement de la lésion, Développement de satellites |
| Diagnostic différentiel |
Carcinome basocellulaire, Lentigo malin, Kératose séborrhéique, Carcinome spinocellulaire, Naevus bleu, Tumeur épithélioïde, Naevus halo, Carcinome sébacé |
| Informations | |
| Terme anglais | melanoma |
| Wikidata ID | Q180614 |
| Spécialités | dermatologie, hémato-oncologie, chirurgie générale |
|
| |
Un mélanome est une tumeur produite par la transformation maligne de mélanocytes.[1]
Épidémiologie

L'incidence du mélanome malin augmente rapidement dans le monde. Cette augmentation se produit à un rythme plus rapide que celui de tout autre cancer à l'exception du cancer du poumon chez la femme. Les personnes caucasiennes sont plus fréquemment atteints que les personnes noires ou asiatiques. Globalement, ce type de tumeur se retrouve à la cinquième place des tumeurs malignes les plus courantes chez les hommes et à la septième position chez les femmes. Respectivement, il représente 5 % et 4 % selon le sexe de tous les nouveaux cas de cancer. En moyenne, l'âge au moment du diagnostic est de 57 ans et jusqu'à 75 % des patients ont moins de 70 ans. Contrairement aux autres tumeurs solides, le mélanome malin affecte souvent les patients de moins de 55 ans. Parmi toutes les tumeurs, il représente le troisième plus grand nombre de décès.[1]
Au Québec, la collaboration Canadienne Statistique du Cancer estime que 670 hommes et 530 femmes ont un diagnostic de mélanome en 2022. Parmi ceux-ci, 130 hommes et 100 femmes en mourront en 2022. [2]
Au Canada, en 2018, il y avait une prévalence sur 25 ans de 93 890 cas de mélanome et il représentait 5,5% de tous les cancers, plaçant cette néoplasie au 4e rang des plus prévalentes pour les deux sexes. La même année, ce cancer était responsable de 3,5% des nouveaux diagnostics de cancer.[3]
Physiopathologie
Les cellules de la crête neurale sont à l'origine des mélanocytes, qui sont principalement présents dans la peau. Toutefois, ils peuvent également être trouvés ailleurs dépendamment d'où les cellules de la crête neurale migrent lors du développement, tel que le tractus gastro-intestinal et le cerveau. Les mélanomes peuvent se développer à partir de lésions précurseures pré-existantes ou apparaître de novo sur une peau saine (ex. exposition excessive au soleil). Les mélanomes peuvent également se développer dans des zones non exposées de la peau tel que les paumes, la plante des pieds et le périnée. En ce qui a trait aux lésions précurseurs du mélanome, elles comprennent les naevus suivants [1] :
- un naevus acquis commun
- un naevus dysplasique
- un naevus congénital
- un naevus bleu cellulaire.
Les mélanomes passent par deux phases de croissance distinctes, une radiale et une verticale. Au début, pendant la phase de croissance radiale, les cellules cancéreuses se développent distalement à partir d'un point central dans l'épiderme. Au fil du temps, la majorité des mélanomes progressent vers la phase de croissance verticale, au cours de laquelle les cellules malignes s'enfoncent dans le derme de la peau et peuvent entrainer des métastases lorsqu'ils atteignent le réseaux veineux ou lymphatique. Cliniquement, on classe les mélanomes selon leur profondeur, ce qu'on appelle l'échelle de Breslow. [1] :

- un mélanome mince s'il mesure 1 mm ou moins
- un mélanome modéré s'il mesure de 1 mm à 4 mm
- un mélanome épais s'il mesure plus de 4 mm.
Selon le mode de croissance, on classe quatre types principaux de mélanomes [1] :
- le mélanome superficiel extensif est le plus courant et représente environ 70 % des cas. Il commence généralement comme une lésion plate, mais peut devenir irrégulier et surélevé au fil de son développement. Ces lésions ont un diamètre de 2 cm en moyenne, avec des couleurs variées, ainsi que des encoches périphériques, des indentations ou les deux
- le mélanome nodulaire, quant à lui, représente entre 15 % et 30 % des cas de mélanome. Il est souvent de couleur bleu-noir, mais il peut manquer de pigmentations dans certains contextes, il a une plus grande croissance verticale que radiale ce qui lui confère un aspect nodulaire
- le mélanome de type lentigo malin est moins courant (4 à 10 %). Il est plat, plus grand que 3 cm de diamètre, de couleur ocre et avec des bords très marqués. Sa croissance est lentigineuse, c'est-à-dire qu'elle s'étend dans la couche basale de l'épiderme et peut s'étendre largement. Au début, ce type de lésions peut être confondu avec des taches de rousseurs (lentigo régulier).
- le mélanome acral lentigineux est moins fréquent chez les personnes à la peau claire (2 à 8%), mais il est plus courant chez les personnes à la peau foncée (35 à 60%). Il peut apparaître sur les paumes et la plantes des pieds. Il peut se présenter sous forme de taches plates, beiges ou brunes et avec des bords irréguliers. Par ailleurs, les lésions sous-unguéales peuvent être brunes ou noires, avec des ulcérations dans les stades avancés.
- autres mélanomes plus rares (non abordés dans le présent article) :
- le mélanome muqueux est rare (1% des mélanomes), mais il est souvent très agressif et avancé lors de sa découverte. Il peut atteindre différents organes muqueux : canal anal, rectum, œsophage, bouche, nez, langue, conjonctive palpébrale, vulve et vagin[4].
- mélanome uvéal : cancer de l'œil le plus fréquent, le mélanome uvéal origine de l'iris, la choroïde ou du muscle ciliaire. [5]
Présentation clinique

Facteurs de risque
Les facteurs de risque sont [1] :
- des antécédents familiaux (positifs chez 5% à 10% des patients et un risque 2,2 fois plus élevé avec au moins un parent atteint)
- des yeux pâles (ex. bleu)
- le sexe masculin
- des cheveux clairs et/ou roux
- un teint pâle (phototypes 1 ou 2)
- une sensibilité de la peau au soleil (facilement brûlée par le soleil)
- des taches de rousseur
- le vieillissement
- un naevus mélanocytaires bénins et/ou dysplasiques (le nombre montre une corrélation plus forte que la taille)
- une immunosuppression (patients transplantés, hémopathies malignes)
- une exposition élevée aux rayons UVB et UVA au cours de la vie [note 1]
- vivre dans un endroit où la latitude est basse
- le nombre de coups de soleil au cours de la vie
- une utilisation de lits de bronzage
- un syndrome du grain de beauté atypique [note 2]
- un statut socio-économique faible (peut être lié à une maladie plus avancée au moment de la détection, davantage de travaux manuels extérieurs et moins d'utilisation d'écran solaire).
Questionnaire
Les mélanomes malin présentent peu de symptôme en tant que tel, mais en voici quelques uns [1] :
- des démangeaisons
- un saignement de la lésion
- une ulcération du site affecté
- le développement de satellites
- des symptômes B (ex. fatigue, fièvre, perte de poids et sudations nocturnes) en cas de maladie métastatique.
Examen clinique
L'examen clinique permet d'objectiver les signes suivants [1] :
L'examen cutané complet incarne la majeure partie de l'examen physique. Le clinicien peut utiliser un dermatoscope afin d'optimiser l'observation de la tumeur potentielle. Le mélanome malin possède quelques caractéristiques utilisées pour le reconnaitre selon l'acronyme ABCDE et comprennent les éléments suivants [1] :
- A - asymétrie
- B - bordure irrégulière
- C - variations de couleur, en particulier les tons rouge, blanc et bleu dans un lésion brune ou noire
- D - diamètre supérieur à 6 mm
- E - surface surélevée
L'examen des aires ganglionnairesest très important pour évaluer la possibilité et l'étendu de la néoplasie. [1]
Examens paracliniques
Les bilans paracliniques ne sont utilisés que pour la maladie métastatique ou dans le cadre d'une évaluation pré-opératoire.
Les examens paracliniques pertinents sont [1]:

Un mélanome localisé sur la joue d'une femme de 94 ans. Image du haut : il existe des mélanocytes atypiques imbriqués et solitaires avec de petits et grands noyaux hyperchromatiques ronds (certains avec un cytoplasme pâle abondant) dispersés dans la couche de Malpighi. Image du bas : des mélanocytes atypiques confluents solitaires, imbriqués dans l'épiderme avec une surface ulcérée, croûtée, des lymphocytes inégaux et de nombreux mélanophages. - Les analyses sanguines indiquées pour le mélanome malin sont les suivantes [1] :
- une formule sanguine complète
- Complete chemistry panel (including alkaline phosphatase, hepatic transaminases, total protein, and albumin)
- la mesure des lactate déshydrogénase.
- une biopsie [1][6][7][8][9] :
- permet la confirmation du diagnostic par le pathologiste
- les biopsies au rasage et l' « electrodessiccation » sont inadéquates
- une épaisseur complète de la peau est essentielle pour un diagnostic et une classification histologiques appropriés, on utilise habituellement un punch biopsie de 4 mm dans la portion la plus significative de la lésion
- il faut obtenir un échantillon de biopsie pleine épaisseur pour une interprétation pathologique adéquate, car l'épaisseur est l'indicateur pronostique le plus important pour les tumeurs de stade I et IIplusieurs facteurs sont considérés lors de l'analyse :
- l'épaisseur (échelle de Breslow)
- la présence d'ulcération
- le rythme de mitose cutanée
- l'évaluation des marges profondes et périphériques
- la présence de microsatellites
- l'envahissement lymphovasculaire ou angiolymphatique.
- les résultats de la biopsie déterminent en fin de compte les marges de résection et quels patients sont candidats à une biopsie du ganglion lymphatique sentinelle et à d'autres traitements adjuvants.
- des tests pour des biomarqueurs dans le spécimen de pathologie :
- utilise l'immunohistochimie
- la présence de mutations BRAF, KIT, NRAS ou de la protéine PD-L1.
- les modalités d'imagerie suivantes peuvent être envisagées [1] dans le but d'un bilan d'extension pour la maladie métastatique si les ganglions sont positifs ou s'il y a de la satelitose.
- une radiographie thoracique
- une résonance magnétique cérébrale (IRM)
- une échographie (peut-être la meilleure étude d'imagerie pour diagnostiquer l'atteinte des ganglions lymphatiques)
- une tomodensitométrie thoraco-abdomino-pelvienne
- une tomographie par émission de positron (TEP, PET-CT peut être la meilleure étude d'imagerie pour identifier d'autres sites de métastases).
Classification
| Tumeur primaire (T) | ||
|---|---|---|
| TX | Impossible d'évaluer la tumeur | |
| T0 | Aucune évidence de tumeur primaire | |
| Tis | Mélanome in situ | |
| T1 | T1a | < 0,8 mm sans ulcération |
| T1b | < 0,8 mm avec ulcération ou 0,8 à 1,0 mm avec ou sans ulcération | |
| T2 | T2a | > 1,0 à 2,0 mm sans ulcération |
| T2b | > 1,0 à 2,0 mm avec ulcération | |
| T3 | T3a | > 2,0 à 4,0 mm sans ulcération |
| T3b | > 2,0 à 4,0 mm avec ulcération | |
| T4 | T4a | > 4,0 mm sans ulcération |
| T4b | > 4,0 mm avec ulcération | |
| Statut ganglionnaire (N) | ||
| NX | Impossible d'évaluer les ganglions | |
| N0 | Absence de métastase régionale | |
| N1a | Un ganglion cliniquement occulte | |
| N1b | Un ganglion cliniquement détectable | |
| N1c | Aucune atteinte des ganglions lymphatiques régionaux, mais présence de métastases en transit, satellites et / ou microsatellites | |
| N2a | Deux ou trois ganglions cliniquement occulte | |
| N2b | Deux ou trois ganglions dont au moins un est cliniquement détectable / en transit | |
| N2c | Un ganglion cliniquement occulte ou détectable avec présence de métastases en transit, satellites et / ou microsatellites | |
| N3a | Quatre ganglions ou plus cliniquement occulte | |
| N3b | Quatre ganglions ou plus dont au moins un est cliniquement détectable ou la présence d'un ganglion matted ou plus | |
| N3c | Deux ganglions ou plus cliniquement occulte ou détectable et/ou présence de ganglions matted, présence de métastases en transit, satellites et / ou microsatellites. | |
| Métastases (M) | ||
| M0 | Absence de métastase | |
| M1a | Métastases à distance de la peau, des tissus mous incluant les muscles et/ou des ganglions lymphatiques non régionaux [M1a(0) = LDH non élevée ; M1a(1) = LDH élevée] | |
| M1b | Métastases pulmonaires à distance avec ou sans sites M1a de la maladie [M1b(0) = LDH non élevée ; M1b(1) = LDH élevée] | |
| M1c | Métastases à distance vers des sites viscéraux n'appartenant pas au système nerveux central avec ou sans sites M1a ou M1b de la maladie [M1c(0) = LDH non élevée ; M1c(1) = LDH élevée]. | |
| M1d | Métastases à distance au système nerveux central avec ou sans sites M1a, M1b ou M1c de la maladie [M1d(0) = LDH non élevée ; M1d(1) = LDH élevée] | |
| Stades | ||
| Stade 0 | Tis + N0 + M0 | |
| Stade IA | T1a + N0 + M0 | |
| Stade IB | T1b + N0 + M0 | |
| T2a + N0 + M0 | ||
| Stade IIA | T2b + N0 + M0 | |
| T3a + N0 + M0 | ||
| Stade IIB | T3b + N0 + M0 | |
| T4a + N0 + M0 | ||
| Stade IIC | T4b + N0 + M0 | |
| Stade IIIA | T1a/b ou T2a + N1a ou N2a + M0 | |
| Stade IIIB | T0 + N1b/c + M0 | |
| T1a/b ou T2a + N1b/c ou N2b + M0 | ||
| T2b ou T3a + N1a ou N2b + M0 | ||
| Stade IIIC | T0 + N2b/c ou N3b/c + M0 | |
| T1a à T3a + N2c ou N3a/b/c + M0 | ||
| T3b ou T4a + ≥ N1 + M0 | ||
| T4b + N1a à N2c + M0 | ||
| Stade IIID | T4b + N3a/b/c + M0 | |
| Stade IV | N'importe quel T + N'importe quel N + n'importe quel M1 | |
Diagnostic différentiel
Le diagnostic différentiel de la maladie est [1] :
- un fibroxanthome atypique
- un carcinome basocellulaire
- un naevus bleu
- une tumeur épithélioïde
- un naevus halo
- un hémangiome histiocytoïde
- un mélanome lentigo malin
- une mycose fongique
- une tumeur pigmentée à cellules fusiformes
- un carcinome sébacé
- tumeur de merkel
- kératose
Traitement

La chirurgie est le traitement définitif recommandé pour les cas de mélanome à un stade précoce. Cette chirurgie peut impliquer une excision locale large avec une biopsie du ganglion lymphatique sentinelle, une dissection ganglionnaire élective ou une combinaison des deux. Lors de l'excision locale large, il est important de s'assurer que les marges chirurgicales sont adéquates. Si la fermeture primaire de la plaie n'est pas possible, il peut être nécessaire d'avoir recours à une greffe de peau ou à un transfert de tissus. Les options de traitement pharmacologique sont réservées aux patients atteints de tumeur avancée et peuvent être utilisées comme traitement adjuvant.[1][13][14][15][16]
| Épaisseur de la tumeur | Marges cliniques indiquées |
|---|---|
| In situ | 0,5 à 1,0 cm |
| ≤ 1,0 mm | 1,0 cm |
| > 1,0 à 2 mm | 1 à 2 cm |
| > 2,0 à 4 mm | 2,0 cm |
| > 4 mm | 2,0 cm |
Les agents pouvant être utilisés dans le traitement adjuvant sont les suivants :
- les facteur stimulant les colonies de granulocytes-macrophages (GM-CSF)
- l'ipilimumab.
Les agents qui méritent d'être pris en considération pour le traitement du mélanome à un stade avancé (stade IV) sont les suivants :[1]
- le dacarbazine
- le témozolomide
- l'interleukine-2
- la cisplatine, vinblastine, et dacarbazine (CVD)
- la cisplatine, dacarbazine, carmustine et tamoxifène
- la carboplatine et paclitaxel
- l'ipilimumab
- le pembrolizumab
- le trametinib
- le vemurafenib (BRAF positif)
- le dabrafenib (BRAF positif)
- le peginterféron alfa-2b
- le nivolumab.
| Stade TNM | Traitements | |||||
|---|---|---|---|---|---|---|
| Stade 0 | Excision :
| |||||
| Stade I | Excision :
|
Gestion des ganglions lymphatique :
| ||||
| Stade II | Excision :
|
Gestion des ganglions lymphatique :
| ||||
| Stade III résécable | Excision :
|
Gestion des ganglions lymphatique :
|
Traitement ajduvant :
| |||
| Stade III et IV non-résécable, mélanome récurrent | Thérapie intra-lésionnel avec talimogene laherparepvec (T-VEC) :
|
Immunothérapie parmi :
|
Inhibiteurs du signal de la transduction :
|
Chimiothérapie :
|
Thérapie palliative locale :
| |
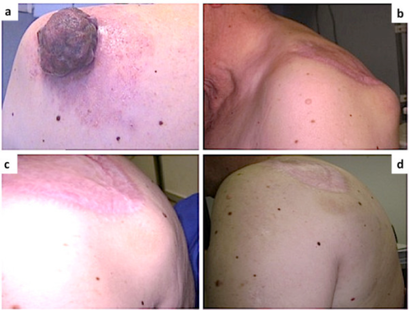
Suivi
Afin de reconnaitre les mélanomes et leurs récidives de manière précoce, l'auto-examen est un élément essentiel pour les patients. Quelques applications pour téléphones intelligent utilisant l'intelligence artificielle sont en cours de développement, mais le meilleur moyen reste les instructions fournies aux patient pour bien examiner leur peau.[12]
L'examen physique est primoridal au suivi et il doit inclure l'examen de la peau et des ganglions. La photographie du corps entier, l'imagerie de dermatoscopie numérique séquentielle et la microscopie confocale de réflexion sont indiqués chez les patients présentant un nombre élevé de grains de beauté ou la présence de naevi cliniquement atypiques. Pour les mélanomes de stade I-IIA, la fréquence des examens physiques devrait être d'au moins une fois par an, à vie, mais cela dépend des facteurs de risque de chaque patient. Pour les patients atteints de mélanomes de stade IIB-IV, les examens physiques sont recommandés tous les 3 à 6 mois pendant les 2 premières années, puis tous les 3 à 6 mois pendant les 3 années suivantes et annuellement après 5 ans.[12]
Étant donné que peu de récidives sont détectées par une augmentation des taux de LDH et de S-100, les analyses sanguines sont facultatives. En ce qui a trait à la détection des métastases ganglionnaires locorégionales, l'échographie des ganglions lymphatiques s'est avérée être la procédure la plus sensible et la plus spécifique. Chez les patients atteints de mélanomes de stade IIC-III, une échographie des ganglions lymphatiques des zones régionales est à effectuer régulièrement, c'est-à-dire tous les 4 mois pendant les 2 premières années et tous les 6 mois pendant les 3 années suivantes, en particulier chez les patients présentant des ganglions sentinelles positifs sans dissection ganglionnaire.[12]
Il est difficile de faire une recommandation générale sur les procédures d'imagerie, car aucune étude prospective n'a démontré que la détection précoce de la récidive affecte la survie globale. Dans certaines études portant sur des patients aux stade IIC-III, un suivi complet comprenant une numérisation du corps en tomographie par ordinateur et une imagerie par résonance magnétique du cerveau a détecté près de 50 % et 8 % des récidives, respectivement. Ainsi, un suivi par imagerie tous les 3 mois est suggéré. [12]
Complications
Généralement,un diagnostic et un traitement tardif sont à l'origine des complications graves. Les complications du mélanome malin sont les suivantes [1] :
- une infection secondaire résultant d'une perturbation de la barrière cutanée normale
- des cicatrices
- un lymphœdème (il survient le plus souvent suite à la résection des ganglions lymphatiques, mais il peut résulter d'un cancer seul)
- une récidive locale
- des métastases
- de la dépression et de l'anxiété à cause de problèmes esthétiques .
Évolution
Environ 20 à 30 % des patients atteints de mélanome à un stade précoce verront leur cancer réapparaître dans les 5 ans. D'un côté, les récidives de mélanomes de stade I-II se produisent dans 50 % des cas au niveau des ganglions lymphatiques régionaux, 30 % sous forme de métastases à distance et 20 % sous forme de rechutes locales ou de métastases en-transit. D'un autre côté, jusqu'à 95 % des récidives de stade III surviennent au cours des trois premières années de suivi, se présentant sous forme de récidives à distance dans jusqu'à 50 % des cas, de récidives régionales dans 25 % des cas et de rechutes locales dans 25 % des cas. Environ 2 à 10 % des patients auront un deuxième mélanome primaire, la plupart apparaitront un an après le premier diagnostic. [12]
Pour les patients atteints de mélanome de stade 0, le taux de survie à 5 ans est de 97 %, mais ce dernier chute à environ 10 % pour ceux atteints d'une tumeur de stade IV. [1]
Parmi les facteurs de mauvais pronostic, on retrouve [1] :
- l'épaisseur de la tumeur (plus défavorable dans les lésions plus épaisses)
- l'atteinte des ganglions lymphatiques régionaux (stade III)
- un nombre plus élevé de ganglions lymphatiques touchés par la maladie
- la présence de métastases à distance (stade IV)
- l'emplacement de la tumeur (le tronc et le visage ont un moins bon pronostic que les extrémités
- la présence d'ulcération
- la présence de régression à l'examen histologique (controversé)
- le sexe masculin.
Les taux de survie à 5 ans pour le mélanome malin selon le stade sont les suivants :[1]
- il est supérieur à 90 % pour le stade I
- il se situe entre 45 % à 77 % pour le stade II
- il se situe entre 27% à 70% pour le stade III
- il est inférieur à 20% pour les patients atteint de métastases.
Prévention
En ce qui a trait à la prévention, les conseils suivants peuvent être donnés à tout le monde et surtout les patients ayant été traités pour un mélanome malin [1] :
- éviter le soleil de midi
- utiliser un écran solaire à tout moment de l'année
- enfiler des vêtements de protection pour couvrir la peau
- éviter les lits de bronzage
- se familiariser et surveiller leur peau afin qu'ils puissent détecter rapidement les changements, incluant les zones peu exposée au soleil.
Notes
- ↑ Des données récentes ont montré que le risque de mélanome serait élevé chez les personnes qui utilisent un écran solaire. Étant donné que l'écran solaire bloque principalement les UVB, les personnes qui utilisent un écran solaire peuvent être plus exposés aux UVA que le grand public, à condition que ces personnes soient plus exposées au soleil que le grand public
- ↑ Sur dix ans, 10,7 % de risque de mélanome (vs. 0,62 % des témoins) et risque plus élevé de mélanome en fonction du nombre de membres de la famille touchés. Le risque est près de 100 % si deux parents ou plus ont des naevus dysplasiques et un mélanome.
- ↑ Certains essais cliniques ont démontré quelques bénéfices de cette combinaison pour les patients atteints de métastases au cerveau.
Références
- Cette page a été modifiée ou créée le 2023/02/03 à partir de Malignant Melanoma (StatPearls / Malignant Melanoma (2022/07/04)), écrite par les contributeurs de StatPearls et partagée sous la licence CC-BY 4.0 international (jusqu'au 2022-12-08). Le contenu original est disponible à https://www.ncbi.nlm.nih.gov/pubmed/29262210 (livre).
- ↑ 1,00 1,01 1,02 1,03 1,04 1,05 1,06 1,07 1,08 1,09 1,10 1,11 1,12 1,13 1,14 1,15 1,16 1,17 1,18 1,19 1,20 et 1,21 Jonathan B. Heistein, Utkarsh Acharya et Shiva Kumar R. Mukkamalla, StatPearls, StatPearls Publishing, (PMID 29262210, lire en ligne)
- ↑ Darren R. Brenner, Abbey Poirier, Ryan R. Woods et Larry F. Ellison, « Projected estimates of cancer in Canada in 2022 », Canadian Medical Association Journal, vol. 194, no 17, , E601–E607 (ISSN 0820-3946 et 1488-2329, DOI 10.1503/cmaj.212097, lire en ligne)
- ↑ « Release notice - Canadian Cancer Statistics: A 2022 special report on cancer prevalence », Health Promotion and Chronic Disease Prevention in Canada, vol. 43, no 1, , p. 49–49 (ISSN 2368-738X, DOI 10.24095/hpcdp.43.1.05, lire en ligne)
- ↑ (en) « Mucosal melanoma » (consulté le 9 mai 2023)
- ↑ (en) « Uveal Melanoma », sur cancer.gov (consulté le 9 mai 2023)
- ↑ Sarah A. Hayek, Amanda Munoz, James T. Dove et Marie Hunsinger, « Hospital-Based Study of Compliance with NCCN Guidelines and Predictive Factors of Sentinel Lymph Node Biopsy in the Setting of Thin Melanoma Using the National Cancer Database », The American Surgeon, vol. 84, no 5, , p. 672–679 (ISSN 1555-9823, PMID 29966567, lire en ligne)
- ↑ Tyler A. Janz, David M. Neskey, Shaun A. Nguyen et Eric J. Lentsch, « Is imaging of the brain necessary at diagnosis for cutaneous head and neck melanomas? », American Journal of Otolaryngology, vol. 39, no 5, , p. 631–635 (ISSN 1532-818X, PMID 29929862, DOI 10.1016/j.amjoto.2018.06.007, lire en ligne)
- ↑ Christopher A. Barker et April K. Salama, « New NCCN Guidelines for Uveal Melanoma and Treatment of Recurrent or Progressive Distant Metastatic Melanoma », Journal of the National Comprehensive Cancer Network: JNCCN, vol. 16, no 5S, , p. 646–650 (ISSN 1540-1413, PMID 29784747, DOI 10.6004/jnccn.2018.0042, lire en ligne)
- ↑ (en) « National Comprehensive Cancer Network (NCCN) », sur nccn.org, (consulté le 5 mai 2023)
- ↑ 10,0 et 10,1 (en) « Melanoma Treatment (PDQ®)–Health Professional Version - NCI », sur www.cancer.gov, (consulté le 4 mai 2023)
- ↑ « AJCC Cancer Staging Manual 8th Edition », Definitions, Qeios, (lire en ligne)
- ↑ 12,0 12,1 12,2 12,3 12,4 et 12,5 (en) M. Majem, J. L. Manzano, I. Marquez-Rodas et K. Mujika, « SEOM clinical guideline for the management of cutaneous melanoma (2020) », Clinical and Translational Oncology, vol. 23, no 5, , p. 948–960 (ISSN 1699-3055, PMID 33651321, Central PMCID PMC8057998, DOI 10.1007/s12094-020-02539-9, lire en ligne)
- ↑ Jeave Reserva, Monica Janeczek, Cara Joyce et Amanda Goslawski, « A Retrospective Analysis of Surveillance Adherence of Patients after Treatment of Primary Cutaneous Melanoma », The Journal of Clinical and Aesthetic Dermatology, vol. 10, no 12, , p. 44–48 (ISSN 1941-2789, PMID 29399266, Central PMCID 5774903, lire en ligne)
- ↑ Andrew M. Blakely, Danielle S. Comissiong, Michael P. Vezeridis et Thomas J. Miner, « Suboptimal Compliance With National Comprehensive Cancer Network Melanoma Guidelines: Who Is at Risk? », American Journal of Clinical Oncology, vol. 41, no 8, , p. 754–759 (ISSN 1537-453X, PMID 28121641, DOI 10.1097/COC.0000000000000362, lire en ligne)
- ↑ Daniel G. Coit, John A. Thompson, Alain Algazi et Robert Andtbacka, « NCCN Guidelines Insights: Melanoma, Version 3.2016 », Journal of the National Comprehensive Cancer Network: JNCCN, vol. 14, no 8, , p. 945–958 (ISSN 1540-1413, PMID 27496110, DOI 10.6004/jnccn.2016.0101, lire en ligne)
- ↑ Daniel G. Coit, John A. Thompson, Alain Algazi et Robert Andtbacka, « Melanoma, Version 2.2016, NCCN Clinical Practice Guidelines in Oncology », Journal of the National Comprehensive Cancer Network: JNCCN, vol. 14, no 4, , p. 450–473 (ISSN 1540-1413, PMID 27059193, DOI 10.6004/jnccn.2016.0051, lire en ligne)
- ↑ Susan M. Swetter, John A. Thompson, Mark R. Albertini et Christopher A. Barker, « NCCN Guidelines® Insights: Melanoma: Cutaneous, Version 2.2021: Featured Updates to the NCCN Guidelines », Journal of the National Comprehensive Cancer Network, vol. 19, no 4, , p. 364–376 (ISSN 1540-1405 et 1540-1413, DOI 10.6004/jnccn.2021.0018, lire en ligne)
