« Fracture du plateau tibial » : différence entre les versions
m (références) |
(Révision éditoriale terminée) |
||
| (28 versions intermédiaires par 4 utilisateurs non affichées) | |||
| Ligne 2 : | Ligne 2 : | ||
| page = {{FULLPAGENAME}} <!-- Ne pas supprimer --> | | page = {{FULLPAGENAME}} <!-- Ne pas supprimer --> | ||
| nom = {{SUBPAGENAME}} | | nom = {{SUBPAGENAME}} | ||
| image = TibPlatFracPlainMark.png | |||
| image = | | description_image = Fracture du plateau tibial à la [[radiographie du genou]] | ||
| description_image = | | wikidata_id = Q7800447 | ||
| wikidata_id = | | terme_anglais = Tibial plateau fracture | ||
| spécialités = Physiothérapie, Orthopédie, Médecine d'urgence, Traumatologie | |||
| terme_anglais = | |||
| spécialités = | |||
| version_de_classe = 3 <!-- Ne modifier que si la structure de la page et ses propriétés sont conformes à celles définies par cette version de la classe. --> | | version_de_classe = 3 <!-- Ne modifier que si la structure de la page et ses propriétés sont conformes à celles définies par cette version de la classe. --> | ||
| démo = 0 | |||
| révision_par_le_comité_éditorial = Sujet:X8cim51iw4yu0zcx | |||
| révision_par_le_comité_éditorial_date = 2022-12-19 | |||
}} | }} | ||
La fracture du plateau tibial est une fracture intra-articulaire du tibia proximal. | |||
== Anatomie pertinente == | |||
Le plateau tibial a deux surfaces articulaires, soit le plateau médial et le plateau latéral. Le plateau tibial médial supporte 60% de la charge de l'articulation. Il est de forme concave et est situé légèrement plus distalement par rapport au plateau tibial latéral. Le plateau tibial latéral est de forme convexe, plus mince et plus proximal que le plateau tibial médial<ref name=":0" />. | |||
L'éminence intercondylienne est une structure osseuse entre les deux condyles qui sert de point d'attache pour le ligament croisé antérieur. | |||
== Épidémiologie == | == Épidémiologie == | ||
Les fractures du plateau tibial représentent 1% de toutes les fractures<ref name=":0">{{Citation d'un lien web|langue=en|nom1=S|prénom1=Malik|nom2=T|prénom2=Herron|titre=Tibial Plateau Fractures|url=https://pubmed.ncbi.nlm.nih.gov/29261932/|site=PubMed|date=2020 Jan|pmid=29261932|consulté le=2020-07-14}}</ref> avec une incidence de 10,3 pour 100 000 personnes par an <ref name=":2">{{Citation d'un article|prénom1=Rasmus|nom1=Elsoe|prénom2=Peter|nom2=Larsen|prénom3=Nina Pil Hostrup|nom3=Nielsen|prénom4=Johanna|nom4=Swenne|titre=Population-Based Epidemiology of Tibial Plateau Fractures|périodique=Orthopedics|volume=38|numéro=9|date=2015-09|issn=1938-2367|pmid=26375535|doi=10.3928/01477447-20150902-55|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/26375535/|consulté le=2020-07-14|pages=e780–786}}</ref>. | |||
L'âge moyen des patients subissant des fractures du plateau tibial est de 52,6 ans et cette pathologie est plus prévalence chez les hommes<ref name=":0" />. | |||
== Étiologies == | == Étiologies == | ||
Les fractures du plateau tibial peuvent être latérales, médiales ou bicondyliennes. Les blessures à la partie latérale du plateau tibial sont les plus courantes et sont généralement secondaire à un impact à la face latérale du genou. Les blessures du plateau médial nécessitent plus de force et sont causées par des mécanismes à haute énergie, y compris la charge axiale due à la chute d'une hauteur et à l'atterrissage sur les pieds, les collisions de véhicules à moteur et d'autres | Les fractures du plateau tibial sont généralement causées par des {{Étiologie|nom=traumatisme à haute énergie|principale=0|affichage=traumatismes à haute énergie}}. Le principal mécanisme lésionnel est un stress en varus ou en valgus, avec ou sans charge axiale<ref name=":0" />. | ||
Les fractures du plateau tibial peuvent être latérales, médiales ou bicondyliennes. | |||
Les blessures à la partie latérale du plateau tibial sont les plus courantes et sont généralement secondaire à un {{Étiologie|nom=impact|principale=0|affichage=impact à la face latérale du genou|localisation=face latérale du genou}}. Les blessures du plateau médial nécessitent plus de force et sont causées par des mécanismes à haute énergie, y compris la charge axiale due à la {{Étiologie|nom=chute d'une hauteur|principale=0|affichage=chute d'une hauteur}} et à l'{{Étiologie|nom=atterrissage sur les pieds|principale=0|affichage=atterrissage sur les pieds}}, les collisions de véhicules à moteur et d'autres formes de traumatisme direct. Cependant, avec de tels mécanismes à haute énergie, les fractures bicondyliennes sont plus courantes que les fractures du plateau médial isolées<ref name=":0" />. | |||
Bien que plus rares, les fractures du plateau tibial dues à des mécanismes de faible énergie sont plus susceptibles de se produire chez les personnes âgées ou encore chez les personnes atteintes d'{{Étiologie|nom=ostéoporose|principale=0|affichage=ostéoporose}}<ref name=":0" />. | |||
== Physiopathologie == | == Physiopathologie == | ||
Les fascias séparent la jambe en quatre compartiments : antérieur, latéral, postérieur superficiel et postérieur profond. Les patients avec fracture du tibia sont à risque de développer un syndrome du compartiment<ref name=":0" />. | |||
Les ligaments croisés antérieur et postérieur et les ligaments collatéraux médial et latéral ainsi que les ménisques sont en contact avec le tibia proximal. Par conséquent, ils sont à risque de blessures associées lors d'une fracture du plateau tibia<ref name=":0" /><ref name=":3" /><ref name=":8" />. | |||
L'artère poplitée s'étend postérieurement au genou et se divise pour donner les artères tibiales antérieure et postérieure de sorte que les lésions vasculaires sont parfois associées aux fractures du plateau tibial<ref name=":0" />. | |||
Les lésions vasculaires sont | Les fractures du plateau tibial sont classées sur la base du système de classification Schatzker.<ref name=":0" /> | ||
{| class="wikitable" | |||
|+Classification de Schatzker<ref name=":0" /> | |||
!Classification | |||
!Decription | |||
|- | |||
!I | |||
|Fracture séparation pure du plateau latéral | |||
|- | |||
!II | |||
|Fracture séparation enfoncement du plateau latéral | |||
|- | |||
!III | |||
|Fracture enfoncement pure du plateau latéral | |||
|- | |||
!IV | |||
|Fracture séparation du plateau médial | |||
|- | |||
!V | |||
|Fracture bicondylienne | |||
|- | |||
!VI | |||
|Dissociation métaphyso-diaphysaire | |||
|} | |||
Les déchirures méniscales latérales sont plus fréquentes dans les fractures de Schatzker type II, tandis que les déchirures méniscales médiales sont plus fréquentes dans les fractures Schatzker type IV. Les lésions du LCA sont le plus souvent associées aux fractures Schatzker de types IV et VI. Les lésions vasculaires sont fréquemment observées dans les fractures-luxations de type Schatzker IV <ref name=":3">{{Citation d'un article|prénom1=Antti O. T.|nom1=Mustonen|prénom2=Mika P.|nom2=Koivikko|prénom3=Jan|nom3=Lindahl|prénom4=Seppo K.|nom4=Koskinen|titre=MRI of acute meniscal injury associated with tibial plateau fractures: prevalence, type, and location|périodique=AJR. American journal of roentgenology|volume=191|numéro=4|date=2008-10|issn=1546-3141|pmid=18806134|doi=10.2214/AJR.07.3811|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/18806134/|consulté le=2020-07-14|pages=1002–1009}}</ref><ref name=":4">{{Citation d'un article|prénom1=P.|nom1=Colletti|prénom2=H.|nom2=Greenberg|prénom3=M. R.|nom3=Terk|titre=MR findings in patients with acute tibial plateau fractures|périodique=Computerized Medical Imaging and Graphics: The Official Journal of the Computerized Medical Imaging Society|volume=20|numéro=5|date=1996-09|issn=0895-6111|pmid=9007366|doi=10.1016/s0895-6111(96)00054-7|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/9007366/|consulté le=2020-07-14|pages=389–394}}</ref><ref name=":0" />. | |||
== Présentation clinique == | == Présentation clinique == | ||
=== Questionnaire === | |||
Voici les éléments à rechercher au questionnaire devant un patient chez qui une fracture du plateau tibial est suspectée<ref name=":0" /><ref name=":2" /><ref name=":1" />: | |||
* un {{Élément d'histoire|nom=mécanisme de blessure significatif}} | |||
* | * une {{Symptôme|nom=gonalgie|affichage=douleur au genou}} et {{Symptôme|nom=douleur à la jambe|localisation=tiers proximal|affichage=au tiers proximal de la jambe}} | ||
* une {{Symptôme|nom=déformation articulaire|localisation=genou|affichage=déformation du genou}} et {{Symptôme|nom=déformation osseuse|localisation=tiers proximal de la jambe|affichage=du tiers proximal de la jambe}} | |||
* de l'{{Symptôme|nom=oedème articulaire|affichage=oedème du genou|localisation=genou}} | |||
* une {{Élément d'histoire|nom=mise en charge|affichage=mise en charge douloureuse|qualité=douloureuse}} {{Élément d'histoire|nom=mise en charge|affichage=voire impossible|qualité=impossible}}. | |||
=== Examen clinique === | |||
* | À l'{{Examen clinique|nom=examen du genou}}, il faudra porter une attention particulière aux éléments suivants<ref name=":0" />: | ||
* | * un {{Examen clinique|nom=examen neurovasculaire du membre inférieur}} pour évaluer tout compromis neurovasculaire | ||
* | * la présence d'une {{Signe clinique|nom=fracture ouverte}} | ||
* | * un {{Signe clinique|nom=épanchement articulaire|localisation=au genou|affichage=épanchement articulaire au genou}} | ||
* une {{Signe clinique|nom=ecchymose}} | |||
* une {{Signe clinique|nom=douleur localisée au genou et au tiers proximal de la jambe}} | |||
* une douleur ou une incapacité à la mise en charge | |||
* une {{Signe clinique|nom=amplitude articulaire|affichage=diminution de l'amplitude articulaire|localisation=genou|quantité=diminuée}} | |||
* une évaluation des compartiments (éliminer un syndrome du compartiment) | |||
* un examen ligamentaire du genou (éliminer une instabilité du genou). | |||
== Examens paracliniques == | == Examens paracliniques == | ||
[[Fichier:Fracture du plateau tibial latéral (radiographie antéro-postérieure).png|vignette|Radiographie antéro-postérieure d'une fracture du plateau tibial latéral]] | |||
L'articulation du genou doit être évaluée par des examens radiologiques pour rechercher les {{Signe paraclinique|nom=traits de fracture}}, le {{Signe paraclinique|nom=déplacement ou la dépression du plateau tibial}} et les {{Signe paraclinique|nom=lésions ligamentaires}} ou {{Signe paraclinique|nom=lésions méniscales|affichage=méniscales}} associées<ref name=":0" />. | |||
=== Radiographie du genou === | |||
La {{Examen paraclinique|nom=radiographie du genou|Se=85}} doit inclure des vues antéro-postérieures, latérales et intercondyliennes.<ref name=":1">{{Citation d'un article|prénom1=J.|nom1=Mthethwa|prénom2=A.|nom2=Chikate|titre=A review of the management of tibial plateau fractures|périodique=Musculoskeletal Surgery|volume=102|numéro=2|date=2018-08|issn=2035-5114|pmid=29043562|doi=10.1007/s12306-017-0514-8|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/29043562/|consulté le=2020-07-14|pages=119–127}}</ref> Cependant, les fractures du plateau tibial peuvent être difficiles à voir. | |||
Considérant que les fractures du plateau tibial sont associées à une morbidité importante et nécessitent fréquemment une prise en charge chirurgicale, en cas de suspicion élevée de fracture du plateau tibial avec des radiographies simples négatives, une tomodensitométrie ou une imagerie par résonance magnétique doivent être envisagées<ref name=":0" />. | |||
[[Fichier:Fracture du plateau tibial (modèle 3D d'une reconstruction du CT scan).png|vignette|Reconstruction 3D d'une TDM du genou avec fracture du plateau tibial. ]] | |||
=== Tomodensitométrie et imagerie par résonance magnétique === | |||
La {{Examen paraclinique|nom=tomodensitométrie du genou|affichage=TDM}} ou l'{{Examen paraclinique|nom=IRM du genou|affichage=IRM}} peuvent mieux démontrer l'étendue de l'{{Signe paraclinique|nom=enfoncement du plateau tibial}} et de la {{Signe paraclinique|nom=comminution}} que les radiographies simples n'auront pas démontrés. Ces examens peuvent aussi être utiles dans la planification chirurgicale si la chirurgie est indiquée<ref name=":0" />. | |||
La | La TDM sont généralement plus rapides et plus faciles à obtenir dans un contexte aigu. Cependant, l'IRM peut identifier les {{Signe paraclinique|nom=lésions méniscales}} et {{Signe paraclinique|nom=lésions ligamentaires}} alors que la TDM ne peut pas les identifier<ref name=":0" /><ref name=":4" />. | ||
== | == Diagnostic différentiel == | ||
{{ | Le diagnostic différentiel de la fracture du plateau tibial inclut<ref name=":0" /><ref name=":8">{{Citation d'un article|prénom1=Hengrui|nom1=Chang|prénom2=Zhanle|nom2=Zheng|prénom3=Decheng|nom3=Shao|prénom4=Yiyang|nom4=Yu|titre=Incidence and Radiological Predictors of Concomitant Meniscal and Cruciate Ligament Injuries in Operative Tibial Plateau Fractures: A Prospective Diagnostic Study|périodique=Scientific Reports|volume=8|numéro=1|date=09 06, 2018|issn=2045-2322|pmid=30190502|pmcid=6127198|doi=10.1038/s41598-018-31705-x|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/30190502/|consulté le=2020-07-14|pages=13317}}</ref>: | ||
== Diagnostic == | * la {{Diagnostic différentiel|nom=fracture du fémur distal}} | ||
* la {{Diagnostic différentiel|nom=fracture diaphysaire du tibia}} | |||
* les {{Diagnostic différentiel|nom=déchirures ligamentaires au genou}} | |||
* les {{Diagnostic différentiel|nom=déchirures méniscales au genou}} | |||
* la luxation du genou. | |||
== Traitement == | |||
=== Traitement non chirurgical === | |||
Bien que les fractures isolées du plateau tibial sans blessures associées puissent être prise en charge de façon sécuritaire par traitement conservateur, ce type de blessure nécessite généralement une {{Traitement|nom=consultation en orthopédie}} et parfois une prise en charge chirurgicale<ref name=":1" />. | |||
= | Les fractures du plateau tibial peuvent être prises en charge de façon conservatrice s'il n'y a pas de dépression du plateau tibial, de déplacement, de comminution, de blessure ligamentaire ou méniscale associées. <ref name=":0" /> | ||
Ces blessures se produisent généralement avec des mécanismes à faible énergie.<ref name=":0" /> | |||
Les fractures éligibles à une prise en charge non chirurgicale peuvent être placées dans une {{Traitement|nom=orthèse articulée}} {{Traitement|nom=sans mise en charge}}.<ref name=":1" /><ref name=":5">{{Citation d'un article|prénom1=Andrew H.|nom1=Schmidt|prénom2=Christopher G.|nom2=Finkemeier|prénom3=Paul|nom3=Tornetta|titre=Treatment of closed tibial fractures|périodique=Instructional Course Lectures|volume=52|date=2003|issn=0065-6895|pmid=12690886|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/12690886/|consulté le=2020-07-14|pages=607–622}}</ref><ref name=":6">{{Citation d'un article|prénom1=Bruce H.|nom1=Ziran|prénom2=Bryan|nom2=Hooks|prénom3=Rodrigo|nom3=Pesantez|titre=Complex fractures of the tibial plateau|périodique=The Journal of Knee Surgery|volume=20|numéro=1|date=2007-01|issn=1538-8506|pmid=17288092|doi=10.1055/s-0030-1248024|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/17288092/|consulté le=2020-07-14|pages=67–77}}</ref><ref name=":7">{{Citation d'un article|prénom1=H.|nom1=Tscherne|prénom2=P.|nom2=Lobenhoffer|titre=Tibial plateau fractures. Management and expected results|périodique=Clinical Orthopaedics and Related Research|numéro=292|date=1993-07|issn=0009-921X|pmid=8519141|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/8519141/|consulté le=2020-07-14|pages=87–100}}</ref><ref name=":0" /> | |||
Généralement, les patients ne mettront pas de mise en charge pendant 6 semaines, puis une mise en charge partielle sera permise après la visualisation d'un cal osseux sur les radiographies. Le patient doit rester dans l'orthèse articulée jusqu'à ce que la consolidation radiographique soit terminée, ce qui peut prendre jusqu'à 12 semaines. <ref name=":1" /><ref name=":5" /><ref name=":6" /><ref name=":7" /><ref name=":0" /> | |||
La | La {{Traitement|nom=physiothérapie}} peut commencer après la consolidation radiographique, mais les patients peuvent ne pas retrouver leur pleine fonction avant 16 à 20 semaines ou plus. Le retour à des activités nécessitant une mise en charge prolongée et un stress (certains sports d'impact) ne devrait pas se produire avant que la guérison ne soit presque terminée, c'est-à-dire lorsque le membre atteint retrouve plus de 90% de la force par rapport au côté sain. <ref name=":1" /><ref name=":5" /><ref name=":6" /><ref name=":7" /><ref name=":0" /> | ||
== | === Traitement chirurgical === | ||
{| class="wikitable" | |||
{{ | |+Traitement chirurgical<ref name=":0" /><ref name=":7" /> | ||
!Traitement chirurgical | |||
!Description | |||
|- | |||
!{{Traitement|nom=Réduction ouverte avec fixation interne}} (ROFI) | |||
| | |||
* La réduction ouverte avec fixation interne est recommandée pour les fractures tibiales avec une déformation articulaire significative (en marche d'escalier), un élargissement condylien, une instabilité ligamentaire et pour les blessures Schatzker IV, V et VI. | |||
* En postopératoire, une {{Traitement|nom=orthèse articulée}} est installée. Une amplitude de mouvement passive précoce et une absence de mise en charge pendant 6 semaines sont recommandées initialement. Cette période est suivie d'une mise en charge partielle pendant 6 semaines supplémentaires, puis d'une mise en charge selon la tolérance par la suite. | |||
|- | |||
!{{Traitement|nom=Fixateur externe}} | |||
| | |||
* Cette méthode est indiquée comme mesure provisoire en cas de lésion importante des tissus mous, ou si le patient a subi d'autres blessures graves qui nécessitent un contrôle des dommages comme mesure de temporisation. | |||
|- | |||
!{{Traitement|nom=Réduction arthroscopique}} et {{Traitement|nom=fixation interne}} | |||
| | |||
* Cette méthode peut donner des résultats tout aussi satisfaisants que la réduction ouverte et la fixation interne (ROFI), surtout dans les fractures de Schatzker I à III. | |||
|- | |||
!{{Traitement|nom=Prothèse totale du genou}} primaire | |||
| | |||
* Cette approche pourrait être une option chez certains patients présentant des schémas de fracture spécifiques. | |||
|} | |||
== Complications == | == Complications == | ||
Les complications à long terme des fractures du plateau tibial sont<ref name=":9">{{Citation d'un article|prénom1=R. L. M.|nom1=van Dreumel|prénom2=B. P. W.|nom2=van Wunnik|prénom3=L.|nom3=Janssen|prénom4=P. C. G.|nom4=Simons|titre=Mid- to long-term functional outcome after open reduction and internal fixation of tibial plateau fractures|périodique=Injury|volume=46|numéro=8|date=2015-08|issn=1879-0267|pmid=26071324|doi=10.1016/j.injury.2015.05.035|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/26071324/|consulté le=2020-07-14|pages=1608–1612}}</ref><ref name=":10">{{Citation d'un article|prénom1=D. G.|nom1=Stevens|prénom2=R.|nom2=Beharry|prénom3=M. D.|nom3=McKee|prénom4=J. P.|nom4=Waddell|titre=The long-term functional outcome of operatively treated tibial plateau fractures|périodique=Journal of Orthopaedic Trauma|volume=15|numéro=5|date=2001-06|issn=0890-5339|pmid=11433134|doi=10.1097/00005131-200106000-00002|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/11433134/|consulté le=2020-07-14|pages=312–320}}</ref><ref name=":11">{{Citation d'un article|prénom1=Yaniv|nom1=Warschawski|prénom2=Avi|nom2=Elbaz|prénom3=Ganit|nom3=Segal|prénom4=Doron|nom4=Norman|titre=Gait characteristics and quality of life perception of patients following tibial plateau fracture|périodique=Archives of Orthopaedic and Trauma Surgery|volume=135|numéro=11|date=2015-11|issn=1434-3916|pmid=26386838|doi=10.1007/s00402-015-2325-4|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/26386838/|consulté le=2020-07-14|pages=1541–1546}}</ref><ref name=":12">{{Citation d'un article|prénom1=Tim K.|nom1=Timmers|prénom2=Denise J. C.|nom2=van der Ven|prénom3=Luuk S.|nom3=de Vries|prénom4=Ger D. J.|nom4=van Olden|titre=Functional outcome after tibial plateau fracture osteosynthesis: a mean follow-up of 6 years|périodique=The Knee|volume=21|numéro=6|date=2014-12|issn=1873-5800|pmid=25311514|doi=10.1016/j.knee.2014.09.011|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/25311514/|consulté le=2020-07-14|pages=1210–1215}}</ref>: | |||
* une boiterie | |||
* une {{Complication|nom=arthrose du genou}} | |||
* une {{Complication|nom=arthrose de la cheville}} secondaire à une démarche antalgique ou anormale | |||
* des {{Complication|nom=douleurs chroniques}}. | |||
== Évolution == | == Évolution == | ||
De | De façon générale, le facteur crucial qui influence les résultats à long terme est la restauration de la surface articulaire. Les facteurs de mauvais pronostic sont : l'instabilité ligamentaire, les lésions méniscales et l'altération de l'axe mécanique du membre de plus de 5 degrés<ref name=":0" />. | ||
== | De nombreuses études ont démontré qu'après réduction ouverte, la fixation interne de tout type de fracture du plateau tibial est associée à une diminution des résultats fonctionnels. Des études ont également démontré que les mécanismes de blessure à haute énergie sont associés à de mauvais résultats <ref name=":9" /><ref name=":0" />. | ||
Cependant, les études n'ont pas démontré de corrélation entre l'évaluation de l'arthrose post-traumatique du genou sur des radiographies simples et le résultat fonctionnel<ref name=":0" />. | |||
== Références == | == Références == | ||
{{Article importé d'une source | {{Article importé d'une source | ||
| accès = 2020/06/29 | | accès = 2020/06/29 | ||
| source = StatPearls | | source = StatPearls | ||
| version_outil_d'importation = 0.2a | | version_outil_d'importation = 0.2a | ||
| révisé = | | révisé = 1 | ||
| révision = 2020/03/28 | | révision = 2020/03/28 | ||
| pmid = 29261932 | | pmid = 29261932 | ||
| nom = Tibial Plateau Fractures | | nom = Tibial Plateau Fractures | ||
| url = | |||
}} | }} | ||
<references /> | |||
Version du 19 décembre 2022 à 12:12
| Maladie | |||
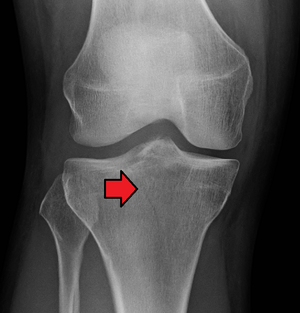 Fracture du plateau tibial à la radiographie du genou | |||
| Caractéristiques | |||
|---|---|---|---|
| Signes | Épanchement articulaire, Ecchymose, Fracture ouverte, Amplitude articulaire, Douleur localisée au genou et au tiers proximal de la jambe | ||
| Symptômes |
Gonalgie, Oedème articulaire, Mécanisme de blessure significatif, Déformation articulaire, Déformation osseuse, Mise en charge, Douleur à la jambe | ||
| Diagnostic différentiel |
Fracture du fémur distal, Fracture diaphysaire du tibia, Déchirures ligamentaires au genou, Déchirures méniscales au genou | ||
| Informations | |||
| Terme anglais | Tibial plateau fracture | ||
| Wikidata ID | Q7800447 | ||
| Spécialités | Physiothérapie, Orthopédie, Médecine d'urgence, Traumatologie | ||
| |||
La fracture du plateau tibial est une fracture intra-articulaire du tibia proximal.
Anatomie pertinente
Le plateau tibial a deux surfaces articulaires, soit le plateau médial et le plateau latéral. Le plateau tibial médial supporte 60% de la charge de l'articulation. Il est de forme concave et est situé légèrement plus distalement par rapport au plateau tibial latéral. Le plateau tibial latéral est de forme convexe, plus mince et plus proximal que le plateau tibial médial[1].
L'éminence intercondylienne est une structure osseuse entre les deux condyles qui sert de point d'attache pour le ligament croisé antérieur.
Épidémiologie
Les fractures du plateau tibial représentent 1% de toutes les fractures[1] avec une incidence de 10,3 pour 100 000 personnes par an [2].
L'âge moyen des patients subissant des fractures du plateau tibial est de 52,6 ans et cette pathologie est plus prévalence chez les hommes[1].
Étiologies
Les fractures du plateau tibial sont généralement causées par des traumatismes à haute énergie. Le principal mécanisme lésionnel est un stress en varus ou en valgus, avec ou sans charge axiale[1].
Les fractures du plateau tibial peuvent être latérales, médiales ou bicondyliennes.
Les blessures à la partie latérale du plateau tibial sont les plus courantes et sont généralement secondaire à un impact à la face latérale du genou. Les blessures du plateau médial nécessitent plus de force et sont causées par des mécanismes à haute énergie, y compris la charge axiale due à la chute d'une hauteur et à l'atterrissage sur les pieds, les collisions de véhicules à moteur et d'autres formes de traumatisme direct. Cependant, avec de tels mécanismes à haute énergie, les fractures bicondyliennes sont plus courantes que les fractures du plateau médial isolées[1].
Bien que plus rares, les fractures du plateau tibial dues à des mécanismes de faible énergie sont plus susceptibles de se produire chez les personnes âgées ou encore chez les personnes atteintes d'ostéoporose[1].
Physiopathologie
Les fascias séparent la jambe en quatre compartiments : antérieur, latéral, postérieur superficiel et postérieur profond. Les patients avec fracture du tibia sont à risque de développer un syndrome du compartiment[1].
Les ligaments croisés antérieur et postérieur et les ligaments collatéraux médial et latéral ainsi que les ménisques sont en contact avec le tibia proximal. Par conséquent, ils sont à risque de blessures associées lors d'une fracture du plateau tibia[1][3][4].
L'artère poplitée s'étend postérieurement au genou et se divise pour donner les artères tibiales antérieure et postérieure de sorte que les lésions vasculaires sont parfois associées aux fractures du plateau tibial[1].
Les fractures du plateau tibial sont classées sur la base du système de classification Schatzker.[1]
| Classification | Decription |
|---|---|
| I | Fracture séparation pure du plateau latéral |
| II | Fracture séparation enfoncement du plateau latéral |
| III | Fracture enfoncement pure du plateau latéral |
| IV | Fracture séparation du plateau médial |
| V | Fracture bicondylienne |
| VI | Dissociation métaphyso-diaphysaire |
Les déchirures méniscales latérales sont plus fréquentes dans les fractures de Schatzker type II, tandis que les déchirures méniscales médiales sont plus fréquentes dans les fractures Schatzker type IV. Les lésions du LCA sont le plus souvent associées aux fractures Schatzker de types IV et VI. Les lésions vasculaires sont fréquemment observées dans les fractures-luxations de type Schatzker IV [3][5][1].
Présentation clinique
Questionnaire
Voici les éléments à rechercher au questionnaire devant un patient chez qui une fracture du plateau tibial est suspectée[1][2][6]:
- un mécanisme de blessure significatif
- une douleur au genou et au tiers proximal de la jambe
- une déformation du genou et du tiers proximal de la jambe
- de l'oedème du genou
- une mise en charge douloureuse voire impossible.
Examen clinique
À l'examen du genou, il faudra porter une attention particulière aux éléments suivants[1]:
- un examen neurovasculaire du membre inférieur pour évaluer tout compromis neurovasculaire
- la présence d'une fracture ouverte
- un épanchement articulaire au genou
- une ecchymose
- une douleur localisée au genou et au tiers proximal de la jambe
- une douleur ou une incapacité à la mise en charge
- une diminution de l'amplitude articulaire
- une évaluation des compartiments (éliminer un syndrome du compartiment)
- un examen ligamentaire du genou (éliminer une instabilité du genou).
Examens paracliniques
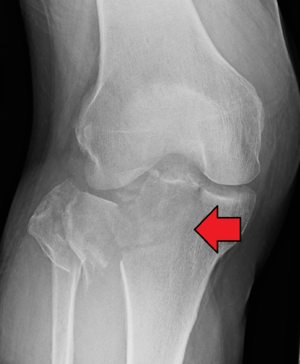
L'articulation du genou doit être évaluée par des examens radiologiques pour rechercher les traits de fracture, le déplacement ou la dépression du plateau tibial et les lésions ligamentaires ou méniscales associées[1].
Radiographie du genou
La radiographie du genou[Se: 85 %] doit inclure des vues antéro-postérieures, latérales et intercondyliennes.[6] Cependant, les fractures du plateau tibial peuvent être difficiles à voir.
Considérant que les fractures du plateau tibial sont associées à une morbidité importante et nécessitent fréquemment une prise en charge chirurgicale, en cas de suspicion élevée de fracture du plateau tibial avec des radiographies simples négatives, une tomodensitométrie ou une imagerie par résonance magnétique doivent être envisagées[1].
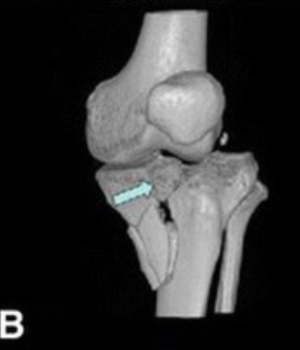
Tomodensitométrie et imagerie par résonance magnétique
La TDM ou l'IRM peuvent mieux démontrer l'étendue de l'enfoncement du plateau tibial et de la comminution que les radiographies simples n'auront pas démontrés. Ces examens peuvent aussi être utiles dans la planification chirurgicale si la chirurgie est indiquée[1].
La TDM sont généralement plus rapides et plus faciles à obtenir dans un contexte aigu. Cependant, l'IRM peut identifier les lésions méniscales et lésions ligamentaires alors que la TDM ne peut pas les identifier[1][5].
Diagnostic différentiel
Le diagnostic différentiel de la fracture du plateau tibial inclut[1][4]:
- la fracture du fémur distal
- la fracture diaphysaire du tibia
- les déchirures ligamentaires au genou
- les déchirures méniscales au genou
- la luxation du genou.
Traitement
Traitement non chirurgical
Bien que les fractures isolées du plateau tibial sans blessures associées puissent être prise en charge de façon sécuritaire par traitement conservateur, ce type de blessure nécessite généralement une consultation en orthopédie et parfois une prise en charge chirurgicale[6].
Les fractures du plateau tibial peuvent être prises en charge de façon conservatrice s'il n'y a pas de dépression du plateau tibial, de déplacement, de comminution, de blessure ligamentaire ou méniscale associées. [1]
Ces blessures se produisent généralement avec des mécanismes à faible énergie.[1]
Les fractures éligibles à une prise en charge non chirurgicale peuvent être placées dans une orthèse articulée sans mise en charge.[6][7][8][9][1]
Généralement, les patients ne mettront pas de mise en charge pendant 6 semaines, puis une mise en charge partielle sera permise après la visualisation d'un cal osseux sur les radiographies. Le patient doit rester dans l'orthèse articulée jusqu'à ce que la consolidation radiographique soit terminée, ce qui peut prendre jusqu'à 12 semaines. [6][7][8][9][1]
La physiothérapie peut commencer après la consolidation radiographique, mais les patients peuvent ne pas retrouver leur pleine fonction avant 16 à 20 semaines ou plus. Le retour à des activités nécessitant une mise en charge prolongée et un stress (certains sports d'impact) ne devrait pas se produire avant que la guérison ne soit presque terminée, c'est-à-dire lorsque le membre atteint retrouve plus de 90% de la force par rapport au côté sain. [6][7][8][9][1]
Traitement chirurgical
| Traitement chirurgical | Description |
|---|---|
| réduction ouverte avec fixation interne (ROFI) |
|
| fixateur externe |
|
| réduction arthroscopique et fixation interne |
|
| prothèse totale du genou primaire |
|
Complications
Les complications à long terme des fractures du plateau tibial sont[10][11][12][13]:
- une boiterie
- une arthrose du genou
- une arthrose de la cheville secondaire à une démarche antalgique ou anormale
- des douleurs chroniques.
Évolution
De façon générale, le facteur crucial qui influence les résultats à long terme est la restauration de la surface articulaire. Les facteurs de mauvais pronostic sont : l'instabilité ligamentaire, les lésions méniscales et l'altération de l'axe mécanique du membre de plus de 5 degrés[1].
De nombreuses études ont démontré qu'après réduction ouverte, la fixation interne de tout type de fracture du plateau tibial est associée à une diminution des résultats fonctionnels. Des études ont également démontré que les mécanismes de blessure à haute énergie sont associés à de mauvais résultats [10][1].
Cependant, les études n'ont pas démontré de corrélation entre l'évaluation de l'arthrose post-traumatique du genou sur des radiographies simples et le résultat fonctionnel[1].
Références
- Cette page a été modifiée ou créée le 2020/06/29 à partir de Tibial Plateau Fractures (StatPearls / Tibial Plateau Fractures (2020/03/28)), écrite par les contributeurs de StatPearls et partagée sous la licence CC-BY 4.0 international (jusqu'au 2022-12-08). Le contenu original est disponible à https://www.ncbi.nlm.nih.gov/pubmed/29261932 (livre).
- ↑ 1,00 1,01 1,02 1,03 1,04 1,05 1,06 1,07 1,08 1,09 1,10 1,11 1,12 1,13 1,14 1,15 1,16 1,17 1,18 1,19 1,20 1,21 1,22 1,23 1,24 1,25 1,26 et 1,27 (en) Malik S et Herron T, « Tibial Plateau Fractures », sur PubMed, 2020 jan (PMID 29261932, consulté le 14 juillet 2020)
- ↑ 2,0 et 2,1 Rasmus Elsoe, Peter Larsen, Nina Pil Hostrup Nielsen et Johanna Swenne, « Population-Based Epidemiology of Tibial Plateau Fractures », Orthopedics, vol. 38, no 9, , e780–786 (ISSN 1938-2367, PMID 26375535, DOI 10.3928/01477447-20150902-55, lire en ligne)
- ↑ 3,0 et 3,1 Antti O. T. Mustonen, Mika P. Koivikko, Jan Lindahl et Seppo K. Koskinen, « MRI of acute meniscal injury associated with tibial plateau fractures: prevalence, type, and location », AJR. American journal of roentgenology, vol. 191, no 4, , p. 1002–1009 (ISSN 1546-3141, PMID 18806134, DOI 10.2214/AJR.07.3811, lire en ligne)
- ↑ 4,0 et 4,1 Hengrui Chang, Zhanle Zheng, Decheng Shao et Yiyang Yu, « Incidence and Radiological Predictors of Concomitant Meniscal and Cruciate Ligament Injuries in Operative Tibial Plateau Fractures: A Prospective Diagnostic Study », Scientific Reports, vol. 8, no 1, 09 06, 2018, p. 13317 (ISSN 2045-2322, PMID 30190502, Central PMCID 6127198, DOI 10.1038/s41598-018-31705-x, lire en ligne)
- ↑ 5,0 et 5,1 P. Colletti, H. Greenberg et M. R. Terk, « MR findings in patients with acute tibial plateau fractures », Computerized Medical Imaging and Graphics: The Official Journal of the Computerized Medical Imaging Society, vol. 20, no 5, , p. 389–394 (ISSN 0895-6111, PMID 9007366, DOI 10.1016/s0895-6111(96)00054-7, lire en ligne)
- ↑ 6,0 6,1 6,2 6,3 6,4 et 6,5 J. Mthethwa et A. Chikate, « A review of the management of tibial plateau fractures », Musculoskeletal Surgery, vol. 102, no 2, , p. 119–127 (ISSN 2035-5114, PMID 29043562, DOI 10.1007/s12306-017-0514-8, lire en ligne)
- ↑ 7,0 7,1 et 7,2 Andrew H. Schmidt, Christopher G. Finkemeier et Paul Tornetta, « Treatment of closed tibial fractures », Instructional Course Lectures, vol. 52, , p. 607–622 (ISSN 0065-6895, PMID 12690886, lire en ligne)
- ↑ 8,0 8,1 et 8,2 Bruce H. Ziran, Bryan Hooks et Rodrigo Pesantez, « Complex fractures of the tibial plateau », The Journal of Knee Surgery, vol. 20, no 1, , p. 67–77 (ISSN 1538-8506, PMID 17288092, DOI 10.1055/s-0030-1248024, lire en ligne)
- ↑ 9,0 9,1 9,2 et 9,3 H. Tscherne et P. Lobenhoffer, « Tibial plateau fractures. Management and expected results », Clinical Orthopaedics and Related Research, no 292, , p. 87–100 (ISSN 0009-921X, PMID 8519141, lire en ligne)
- ↑ 10,0 et 10,1 R. L. M. van Dreumel, B. P. W. van Wunnik, L. Janssen et P. C. G. Simons, « Mid- to long-term functional outcome after open reduction and internal fixation of tibial plateau fractures », Injury, vol. 46, no 8, , p. 1608–1612 (ISSN 1879-0267, PMID 26071324, DOI 10.1016/j.injury.2015.05.035, lire en ligne)
- ↑ D. G. Stevens, R. Beharry, M. D. McKee et J. P. Waddell, « The long-term functional outcome of operatively treated tibial plateau fractures », Journal of Orthopaedic Trauma, vol. 15, no 5, , p. 312–320 (ISSN 0890-5339, PMID 11433134, DOI 10.1097/00005131-200106000-00002, lire en ligne)
- ↑ Yaniv Warschawski, Avi Elbaz, Ganit Segal et Doron Norman, « Gait characteristics and quality of life perception of patients following tibial plateau fracture », Archives of Orthopaedic and Trauma Surgery, vol. 135, no 11, , p. 1541–1546 (ISSN 1434-3916, PMID 26386838, DOI 10.1007/s00402-015-2325-4, lire en ligne)
- ↑ Tim K. Timmers, Denise J. C. van der Ven, Luuk S. de Vries et Ger D. J. van Olden, « Functional outcome after tibial plateau fracture osteosynthesis: a mean follow-up of 6 years », The Knee, vol. 21, no 6, , p. 1210–1215 (ISSN 1873-5800, PMID 25311514, DOI 10.1016/j.knee.2014.09.011, lire en ligne)
