« Utilisateur:Rosaly Goyette/Brouillons/Blessure au visage (approche clinique) » : différence entre les versions
Aucun résumé des modifications |
Aucun résumé des modifications |
||
| Ligne 35 : | Ligne 35 : | ||
Les fractures peuvent causer des ecchymoses, un gonflement et une sensibilité au toucher, ce qui mène ultimement à une perte de fonction des tissus mous<ref name=":1" />. | Les fractures peuvent causer des ecchymoses, un gonflement et une sensibilité au toucher, ce qui mène ultimement à une perte de fonction des tissus mous<ref name=":1" />. | ||
La prise en charge rapide des voies aériennes supérieures est particulièrement importante, puisque jusqu'à 44% des blessures maxillofaciales sévères requièrent une intubation endotrachéale (secondaire à une perturbation mécanique ou un saignement)<ref name=":0" />. | La prise en charge rapide des voies aériennes supérieures est particulièrement importante, puisque jusqu'à 44% des blessures maxillofaciales sévères requièrent une intubation endotrachéale (secondaire à une perturbation mécanique ou un saignement)<ref name=":0" />. | ||
== Approche clinique == | == Approche clinique == | ||
* Approche primaire | * Approche primaire | ||
| Ligne 52 : | Ligne 51 : | ||
* Évaluation radiologique par CT simple | * Évaluation radiologique par CT simple | ||
* Irriguer et nettoyer la plaie pour éliminer matériaux étrangers | * Irriguer et nettoyer la plaie pour éliminer matériaux étrangers | ||
=== Questionnaire === | === Questionnaire === | ||
Après l'approche primaire centrée sur les ABC et les blessures potentiellement graves, il est important de demander quelques questions pour aider à localiser la blessure et son mécanisme. | |||
* {{Questionnaire|nom=Vision floue (symptôme)|indication=}} ou autres {{Questionnaire|nom=pertes visuelles aiguës (approche clinique)|indication=}} | * {{Questionnaire|nom=Vision floue (symptôme)|indication=}} ou autres {{Questionnaire|nom=pertes visuelles aiguës (approche clinique)|indication=}} | ||
* {{Questionnaire|nom=Engourdissement, picotements, altération de la sensibilité|indication=}} au niveau du visage | * {{Questionnaire|nom=Engourdissement, picotements, altération de la sensibilité|indication=}} au niveau du visage | ||
| Ligne 79 : | Ligne 76 : | ||
== Traitement == | == Traitement == | ||
Le traitement dépend largement de l'os fracturé. L'approche générale (dépendemment de ce qui est affecté) consiste à rétablir une occlusion dentaire normale, rétablir la vision et les mouvements extra-oculaires ainsi que de rétablir la stabilité et l'apparence faciale. Des blessures ouvertes à risque de s'infecter requièrent une irrigation et un débridement ainsi que l'administration prophylactique d'antibiotiques. Une prophylaxie tétanique peut aussi être considérée. | |||
Un traitement définitif est souvent d<nowiki>'ordre chirurgical, habituellement par un chirurgien maxillofacial. Ce dernier peut procéder à une opération de type ''ORIF''</nowiki> (''open reduction and internal fixation''), soit le réalignement et l'implantation de guides métalliques pour favoriser la guérison et le gain de fonction. | |||
D'autres consultations peuvent être considérées en fonction de l'étendu de la blessure (ophtalmologie, neurochirurgie, médecine dentaire...) | |||
'''Fractures mandibulaires''' | |||
* Fixation intermaxillaire: les os maxillaire et mandibulaire sont attachées ensemble par des fils métalliques | |||
'''Fractures maxillaires''' | |||
* Les fractures maxillaires de type Le Fort présentent initialement un saignement important, d'où l'importance d'empaqueter les cavités nasales. | |||
'''Fractures nasales''' | |||
'''Fractures zygomatiques''' | |||
* Si la fracture est stable, l'os n'est pas déplacé et le patient n'a pas de symptôme, il est raisonnable de prescrire une diète liquide/molle avec un suivi ambulatoire. | |||
* Une réduction chirurgicale (approche de Keen ou de Gillies) peut être effectuée pour des fractures non-broyées de l'arche zygomatique. | |||
* ORIF si fracture compliquée | |||
'''Fractures du plancher orbital''' | |||
* | |||
== Complications == | == Complications == | ||
| Ligne 96 : | Ligne 107 : | ||
* Fractures mandibulaires[[Fichier:Fractures maxillaires de Le Fort.png|vignette|Fractures maxillaires de type Le Fort]] | * Fractures mandibulaires[[Fichier:Fractures maxillaires de Le Fort.png|vignette|Fractures maxillaires de type Le Fort]] | ||
== | == Populations particulières == | ||
Une attention particulière doit être notée pour le mécanisme de la lésion chez les enfants, les personnes âgées et les femmes, à la recherche de tout signe de violence conjugale ou de maltraitance. | |||
=== Pédiatrie<ref name=":0" /> === | |||
Les fractures pédiatriques sont habituellement dues à des chutes, des accidents de bicyclettes, des accidents pédestres ou des accidents de transport. | |||
La cricothyroïdotomie est contrindiquée chez les patients < 8 ans (et fortement déconseillée entre 9 et 12 ans), car la membrane cricothyroïde n'est pas complètement développée. | |||
Les sinus maxillaires se développent jusqu'à l'âge de 6 ans, donc les fractures médio-faciales sont moins communes chez cette population. | |||
Les os des enfants se remodèlent très rapidement (il peut y avoir des changements en moins d'une semaine), donc la réduction différée de la fracture est déconseillée. | |||
== Notes == | == Notes == | ||
Version du 1 avril 2021 à 22:34
Une blessure au visage (aussi nommée blessure maxillofaciale) est un traumatisme qui cause souvent des fractures osseuses et une perte de fonction des structures sous-jaçentes du visage, tels que les nerfs et les tissus mous (contusions, lacérations, brûlures)[1][2]. Une attention particulière doit être portée sur les voies respiratoires supérieures, qui peuvent être compromises lors de ce type de traumatisme.
| Approche clinique | |
 Ecchymose lors d'une blessure au visage | |
| Caractéristiques | |
|---|---|
| Examens paracliniques | Panorex, CT-scan cérébral, Rayon x, CT-scan du visage, Rayon X |
| Drapeaux rouges |
Fracture de la base du crâne, Obstruction des voies aériennes supérieures (approche clinique), Hématome rétro-bulbaire |
|
| |
Blessures au visage (109-8)
Épidémiologie
Les sports de contact, tels que le football américain et le hockey, représentent une grande proportion des blessures au visage. Les traumatismes faciaux causés par des blessures par balle ou des explosions sont associés à une plus grande morbidité et à des taux de mortalité plus élevés. [3]
Les hommes sont plus fréquemment affectés que les femmes, mais la violence domestique et la maltraitance des aînés et des enfants doivent toujours être pris en compte chez tout patient présentant un traumatisme facial. [2]
En effet, jusqu'à 81% des victimes de violence domestique ont des blessures maxillofaciales à la présentation et jusqu'à 30% ont une fracture. [4]
Jusqu'à 70% des victimes d'accidents de voiture ont des blessures au visage[5].
Étiologies
Les blessures au visage proviennent principalement de (par ordre décroissant d'incidence) : [2]
Physiopathologie
Le mécanisme d'une blessure est classiquement décrit comme le transfert d'énergie (souvent cinétique) par un objet contondant ou pénétrant, mais les blessures au visage sont souvent causées par une combinaison de ceux-ci (par exemple, un accident de voiture).
La blessure peut être à haute vélocité ou à basse vélocité, ce qui détermine le degré de dommage[1]. L'incidence de blessures au cerveau, à l'orbite et à la moelle cervicale est directement reliée au mécanisme et à la sévérité de la blessure faciale[2].
Les fractures peuvent causer des ecchymoses, un gonflement et une sensibilité au toucher, ce qui mène ultimement à une perte de fonction des tissus mous[1].
La prise en charge rapide des voies aériennes supérieures est particulièrement importante, puisque jusqu'à 44% des blessures maxillofaciales sévères requièrent une intubation endotrachéale (secondaire à une perturbation mécanique ou un saignement)[2].
Approche clinique
- Approche primaire
- ABC (voies respiratoires et circulation surtout)
- Intubation endotrachéale/cricothyroïdotomie
- Empaquetage précoce de la cavité nasale et orale pour éviter saignement excessif
- Évaluer d'abord les conditions potentiellement mettant la vie en danger
- Considérer traumatisme intracrânien (principalement par mécanisme de la blessure, mais CT peut être nécessaire).
- ABC (voies respiratoires et circulation surtout)
- Approche secondaire
- Examination méticuleuse du visage et de l'orbite (incluant les yeux)
- Anamnèse
- Le mécanisme prédit la sévérité du trauma au cerveau/moelle cervicale/poumons
- Porter attention particulière à l'abus, la maltraitance ou la violence domestique chez les femmes, les enfants et les patients âgés.
- Prophylaxie tétanique
- Évaluation radiologique par CT simple
- Irriguer et nettoyer la plaie pour éliminer matériaux étrangers
Questionnaire
Après l'approche primaire centrée sur les ABC et les blessures potentiellement graves, il est important de demander quelques questions pour aider à localiser la blessure et son mécanisme.
- vision floue (symptôme) ou autres pertes visuelles aiguës (approche clinique)
- engourdissement, picotements, altération de la sensibilité au niveau du visage
- douleur et localisation
- malocclusion, demander si les dents se ferment bien ensemble et sont bien alignées
- Vérifier la concordance du mécanisme de la blessure tel que décrit par le patient à la présentation clinique. Porter attention à des signes de maltraitance.
Examen clinique
Si la section est n'est pas jugée nécessaire, elle peut être supprimée.
| Description: |
|
| Formats: | Liste à puces, Tableau |
| Balises sémantiques: | Examen clinique, Signe clinique discriminant |
| Commentaires: |
|
| Exemple: | Chez les patients atteints d'une dyspnée aiguë, les éléments suivants sont à rechercher à l'examen clinique :
|
Drapeaux rouges
Toute contribution serait appréciée.
| Description: |
|
| Formats: | Liste à puces |
| Balises sémantiques: | Drapeau rouge |
| Commentaires: |
|
| Exemple: | Les drapeaux rouges des patients qui se présentent en céphalée aiguë sont :
|
Examens paracliniques
Toute contribution serait appréciée.
| Description: | Cette section décrit les examens paracliniques (ex. laboratoires, imageries, etc.) à effectuer pour cette approche clinique. Les signes paracliniques discriminants orientant vers une étiologie particulière ou une complication sont listés. |
| Formats: | Liste à puces, Tableau |
| Balises sémantiques: | Examen paraclinique, Signe paraclinique discriminant |
| Commentaires: |
|
| Exemple: | Les examens paracliniques suggérés dans le cas d'une céphalée aiguë sont :
|
Traitement
Le traitement dépend largement de l'os fracturé. L'approche générale (dépendemment de ce qui est affecté) consiste à rétablir une occlusion dentaire normale, rétablir la vision et les mouvements extra-oculaires ainsi que de rétablir la stabilité et l'apparence faciale. Des blessures ouvertes à risque de s'infecter requièrent une irrigation et un débridement ainsi que l'administration prophylactique d'antibiotiques. Une prophylaxie tétanique peut aussi être considérée.
Un traitement définitif est souvent d'ordre chirurgical, habituellement par un chirurgien maxillofacial. Ce dernier peut procéder à une opération de type ''ORIF'' (open reduction and internal fixation), soit le réalignement et l'implantation de guides métalliques pour favoriser la guérison et le gain de fonction.
D'autres consultations peuvent être considérées en fonction de l'étendu de la blessure (ophtalmologie, neurochirurgie, médecine dentaire...)
Fractures mandibulaires
- Fixation intermaxillaire: les os maxillaire et mandibulaire sont attachées ensemble par des fils métalliques
Fractures maxillaires
- Les fractures maxillaires de type Le Fort présentent initialement un saignement important, d'où l'importance d'empaqueter les cavités nasales.
Fractures nasales
Fractures zygomatiques
- Si la fracture est stable, l'os n'est pas déplacé et le patient n'a pas de symptôme, il est raisonnable de prescrire une diète liquide/molle avec un suivi ambulatoire.
- Une réduction chirurgicale (approche de Keen ou de Gillies) peut être effectuée pour des fractures non-broyées de l'arche zygomatique.
- ORIF si fracture compliquée
Fractures du plancher orbital
Complications

Les structures osseuses les plus communément affectées sont l'os nasal, le plancher de l'orbite, le maxillo-zygomatique, le sinus maxillaire et le rameau mandibulaire.[2]
- Fractures nasales
- Fracture faciale la plus commune
- Les fractures nasales par force latérale présentent un meilleur pronostic que les fractures par force antérieure
- Fractures du plancher orbital
- Fractures maxillaires
- Fractures zygomatiques
- Fractures mandibulaires
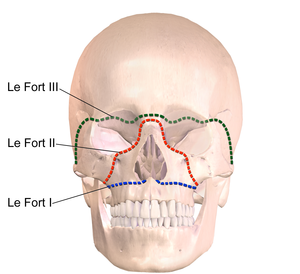
Fractures maxillaires de type Le Fort
Populations particulières
Une attention particulière doit être notée pour le mécanisme de la lésion chez les enfants, les personnes âgées et les femmes, à la recherche de tout signe de violence conjugale ou de maltraitance.
Pédiatrie[2]
Les fractures pédiatriques sont habituellement dues à des chutes, des accidents de bicyclettes, des accidents pédestres ou des accidents de transport.
La cricothyroïdotomie est contrindiquée chez les patients < 8 ans (et fortement déconseillée entre 9 et 12 ans), car la membrane cricothyroïde n'est pas complètement développée.
Les sinus maxillaires se développent jusqu'à l'âge de 6 ans, donc les fractures médio-faciales sont moins communes chez cette population.
Les os des enfants se remodèlent très rapidement (il peut y avoir des changements en moins d'une semaine), donc la réduction différée de la fracture est déconseillée.
Notes
Si la section est n'est pas jugée nécessaire, elle peut être supprimée.
| Description: | Dans la section notes se trouve toutes les notes de bas de page (références du groupe "note" [ou autres]). |
| Formats: | Texte |
| Balises sémantiques: | |
| Commentaires: | Pour ajouter des notes, passez par la fonction d'ajout de notes. Il est aussi possible d'ajouter des notes d'autres groupes, comme "pharmaco", "pédiatrie", "indications", etc. Classez ces autres groupes de notes dans des sous-sections. N'ajoutez pas de notes manuellement. |
| Exemple: | TRAITEMENTS
Les traitements:
NOTES Gériatrie
Pédiatrie
|
Références
- ↑ 1,0 1,1 1,2 et 1,3 (en) Sara Mirali, Ayesh Seneviratne, Toronto Notes, Ontario, , 1390 p. (ISBN 978-1-927363-60-7)
- ↑ 2,0 2,1 2,2 2,3 2,4 2,5 2,6 et 2,7 Judith E. Tintinalli, Tintinalli's Emergency Medicine - A comprehensive study guide - 8th edition, McGraw Hill, , 2173 p. (ISBN 978-0-07-180913-9)
- ↑ (en) « UpToDate », sur uptodate.com, (consulté le 27 mars 2021)
- ↑ Marx, J. A., & Rosen, P., Rosen's Emergency Medicine, Concepts and Clinical Practice - 8th edition, Philadelphia, Elsevier Saunders, , 3077 p. (ISBN 978-1-4557-0605-1)
- ↑ Shawn D. Newlands, Head and neck surgery - Otolaryngology, 4th edition, (ISBN 978-0781755610)
- ↑ Robert S. Porter, Merck Manual of Diagnosis and Therapy - 20th edition, , 3500 p. (ISBN 978-0911910421)
