« Tinea versicolor » : différence entre les versions
m (Antoine Mercier-Linteau a déplacé la page Utilisateur:Antoine Mercier-Linteau/Brouillons/Tinea Versicolor vers Utilisateur:FXTG/Brouillons/Tinea versicolor : Importation pour un autre éditeur) |
(Ajout du modèle: Révision linguistique) |
||
| (34 versions intermédiaires par 3 utilisateurs non affichées) | |||
| Ligne 1 : | Ligne 1 : | ||
{{Information maladie | {{Information maladie | ||
| acronyme = | | acronyme = | ||
| image = | | image = Tinea versicolor1.jpg | ||
| description_image = | | description_image = | ||
| wikidata_id = Q926462 | | wikidata_id = Q926462 | ||
| autres_noms = | | autres_noms = pityriasis versicolor | ||
| terme_anglais = | | terme_anglais = | ||
| vidéo = | | vidéo = | ||
| Ligne 10 : | Ligne 10 : | ||
| spécialités = Dermatologie | | spécialités = Dermatologie | ||
| version_de_classe = 3 <!-- Ne modifier que si la structure de la page et ses propriétés sont conformes à celles définies par cette version de la classe. --> | | version_de_classe = 3 <!-- Ne modifier que si la structure de la page et ses propriétés sont conformes à celles définies par cette version de la classe. --> | ||
|démo=0|révision_par_les_pairs=|révision_par_le_comité_éditorial=|révision_par_les_pairs_date=2021/11/28|révision_par_le_comité_éditorial_date=2021/11/28|révision_linguistique=Sujet:Wl6va5ydm5zu97i7|révision_linguistique_date=2021/08/23}} | |||
Le '''''Tinea''''' '''''versicolor''''', également connu sous le nom de ''Pityriasis'' ''versicolor'', est une infection fongique fréquente, bénigne et superficielle de la peau causée par un champignon de la famille ''Malassezia''.<ref name=":0">{{Citation d'un ouvrage|prénom1=Mehdi|nom1=Karray|prénom2=William P.|nom2=McKinney|titre=StatPearls|éditeur=StatPearls Publishing|date=2021|pmid=29494106|lire en ligne=http://www.ncbi.nlm.nih.gov/books/NBK482500/|consulté le=2021-05-30}}</ref> | |||
Le | |||
== Épidémiologie == | ==Épidémiologie== | ||
Le ''Tinea'' ''versicolor'' a été signalé dans le monde entier, mais il est plus fréquent dans des conditions chaudes et humides. Sa prévalence est donc plus élevée dans les pays tropicaux, où l'on recense 50 % des cas, alors que dans les pays au climat plus froid comme la Suède, on compte seulement 1,1 % des cas. Le ''T. versicolor'' survient plus fréquemment chez les adolescents et les jeunes adultes probablement en raison de l'augmentation de la production de sébum par les glandes sébacées qui permettent un environnement plus riche en lipides dans lequel le ''Malassezia'' peut se développer. Le ''T. versicolor'' affecte les hommes et les femmes de la même manière et aucune prédominance ethnique spécifique n'a été notée.<ref name=":4">{{Citation d'un article|prénom1=Zulma|nom1=Alvarado|prénom2=Claudia|nom2=Pereira|titre=Fungal diseases in children and adolescents in a referral centre in Bogota, Colombia|périodique=Mycoses|volume=61|numéro=8|date=2018-08|issn=1439-0507|pmid=29601109|doi=10.1111/myc.12774|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/29601109/|consulté le=2021-05-30|pages=543–548}}</ref><ref name=":5">{{Citation d'un article|prénom1=David A.|nom1=De Luca|prénom2=Ziv|nom2=Maianski|prénom3=Michael|nom3=Averbukh|titre=A study of skin disease spectrum occurring in Angola phototype V-VI population in Luanda|périodique=International Journal of Dermatology|volume=57|numéro=7|date=2018-07|issn=1365-4632|pmid=29573271|doi=10.1111/ijd.13958|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/29573271/|consulté le=2021-05-30|pages=849–855}}</ref> | |||
==Étiologies== | |||
Le | Le ''Tinea versicolor'' est causé par le ''Malassezia'', un champignon lipophile dimorphe, également connu sous le nom de ''Pityrosporum''. C'est un composant de la flore cutanée normale. À ce jour, 14 espèces de ''Malassezia'' ont été identifiées. Les principales espèces isolées dans le ''Tinea versicolor'' sont<ref>{{Citation d'un article|prénom1=K.|nom1=Diongue|prénom2=O.|nom2=Kébé|prénom3=M. D.|nom3=Faye|prénom4=D.|nom4=Samb|titre=MALDI-TOF MS identification of Malassezia species isolated from patients with pityriasis versicolor at the seafarers' medical service in Dakar, Senegal|périodique=Journal De Mycologie Medicale|volume=28|numéro=4|date=2018-12|issn=1773-0449|pmid=30340859|doi=10.1016/j.mycmed.2018.09.007|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/30340859/|consulté le=2021-05-30|pages=590–593}}</ref>: | ||
== | *le ''{{Étiologie | nom = Malassezia furfur|principale=0}}'' | ||
*le ''{{Étiologie | nom = Malassezia globosa|principale=0}}'' | |||
*le ''{{Étiologie | nom = Malassezia sympodialis|principale=0}}''. | |||
==Physiopathologie== | |||
''Le Malassezia'' est un champignon commensal de la peau saine et il est plus fréquent dans les zones grasses telles que le visage, le cuir chevelu et le dos. Cependant, le ''Malassezia'' peut provoquer le ''Tinea versicolor'' lorsqu'il aborde sa forme filamenteuse pathogène. Les facteurs qui conduisent à cette conversion pathogène comprennent une prédisposition génétique, des conditions environnementales telles que la chaleur et l'humidité, l'immunodéficience, la grossesse, la peau grasse et l'application de lotions et de crèmes grasses<ref name=":0" />. | |||
Le blanchiment de la peau infectée est causé par la production d'acide azélaïque par le champignon.<ref>{{Citation d'un article|prénom1=Jay C.|nom1=Vary|titre=Selected Disorders of Skin Appendages--Acne, Alopecia, Hyperhidrosis|périodique=The Medical Clinics of North America|volume=99|numéro=6|date=2015-11|issn=1557-9859|pmid=26476248|doi=10.1016/j.mcna.2015.07.003|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/26476248/|consulté le=2021-05-30|pages=1195–1211}}</ref> | |||
== | ==Présentation clinique== | ||
===Facteurs de risque=== | |||
Les facteurs de risques<ref name=":0" />: | |||
== | *l'âge: {{Facteur de risque | nom = adolescents}}, {{Facteur de risque | nom = jeunes adultes}} | ||
*l'{{Facteur de risque | nom = humidité}} | |||
*la {{Facteur de risque | nom = chaleur}}. | |||
===Questionnaire=== | |||
Les | Les symptômes<ref name=":0" />: | ||
== | *généralement {{Symptôme | nom = asymptomatique (symptôme)}} | ||
*{{Symptôme | nom = prurit}} léger. | |||
===Examen clinique=== | |||
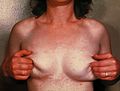
À l'{{Examen clinique | nom = examen dermatologique}}on observe<ref name=":0" />: | |||
=== | *des {{Signe | nom = plaques}} ou {{Signe | nom = macules}}, {{Examen clinique | nom = hypopigmentation|affichage=hypo}} ou {{Examen clinique | nom = hyperpigmentation|affichage=hyperpigmentées}}, {{Examen clinique | nom = lésion squameuse|affichage=squameuses}}<ref group="note">Les squames sont parfois peu apparentes sur les lésions, mais elles deviennent facilement visibles lorsque la peau affectée est étirée ou grattée.</ref> parois confluentes | ||
*une implication, majoritairement, des zones séborrhéiques, tronc, cou et bras | |||
*une affection du visage, parfois, en particulier chez les enfants. | |||
<gallery> | |||
Fichier:Tinea.jpg | |||
Fichier:Pityriasis versicolor frontal retouche.jpg|Lésions hypopigmentées | |||
Fichier:Pytriasis vescicolor new case.jpg|Une lésion hyperpigmentée | |||
Fichier:Tinea versicolor due to Malassezia furfur PHIL 2914 lores.jpg | |||
Fichier:P versicolorklein.jpg|Vue rapprochée des lésions, noter la présence de squames | |||
</gallery> | |||
==Examens paracliniques== | |||
Le diagnostic du ''Tinea versicolor'' est généralement facile à poser sur la base de sa présentation clinique caractéristique. Parfois, les examens paracliniques suivants peuvent être entrepris:<ref name=":0" /> | |||
[[Fichier:Tinea Versicolor (Wood's Lamp).JPG|vignette|Apparence du tinea versicolor à la lampe de Wood]] | |||
*un examen de la peau avec la {{Investigation | nom = lampe de Wood }}: {{Signe paraclinique | nom = Fluorescence (signe paraclinique à la lampe de Wood)|affichage=fluorescence orange cuivrée}} | |||
* {{ | |||
[[Fichier:Malassezia furfur in skin scale from a patient with tinea versicolor PHIL 3938 lores.jpg|vignette|Préparation au KOH, noter la présence de levures et de courtes hyphes]] | |||
*une {{Investigation | nom = préparation au KOH }} pour déceler les {{Signe paraclinique | nom = levures (signe paraclinique)|affichage=levures}} et les {{Signe paraclinique | nom = hyphes (signe paraclinique)|affichage=hyphes}}<ref group="note">Étant donné que le support standard à l'hydroxyde de potassium n'a pas de contraste de couleur, on peut y ajouter un colorant bleu de méthylène, un colorant bleu d'encre ou un colorant Swartz-Medrik pour mieux visualiser.</ref> (les espèces de ''Malassezia'' sont connues pour être difficiles à cultiver en laboratoire car elles nécessitent des conditions de culture exigeantes) | |||
* {{Investigation | nom = | *une {{Investigation | nom = biopsie cutanée }}: une biopsie cutanée n'est pas nécessaire pour confirmer un diagnostic, mais si elle est réalisée, les résultats histologiques comprennent une hyperkératose, une acanthose et un léger infiltrat périvasculaire superficiel dans le derme. Les éléments fongiques sont localisés presque exclusivement dans la couche cornée et peuvent souvent être visualisés même dans des coupes colorées à l'hématoxyline-éosine. Les spores et les hyphes de ''Malassezia'' sont présents et sont souvent comparés aux spaghettis et aux boulettes de viande. La coloration à l'acide périodique de Schiff peut améliorer la reconnaissance du champignon. | ||
* {{Investigation | nom = | |||
==Diagnostic== | |||
Le diagnostic du ''Tinea versicolor'' est principalement clinique. | |||
Le | ==Diagnostic différentiel== | ||
Le ''Tinea versicolor'' peut être confondu avec diverses conditions: <ref name=":0" /> | |||
*un {{Diagnostic différentiel | nom = Pityriasis rosea}} | |||
*un {{Diagnostic différentiel | nom = Tinea corporis}} | |||
*un {{Diagnostic différentiel | nom = Vitiligo}} | |||
*un {{Diagnostic différentiel | nom = Pityriasis alba}} | |||
*une {{Diagnostic différentiel | nom = papillomatose réticulée confluente de Gougerot et Carteaud}} | |||
*une {{Diagnostic différentiel | nom = Hypopigmentation|affichage=hypo}}/{{Diagnostic différentiel | nom = Hyperpigmentation|affichage=hyper}} pigmentation post-inflammatoire | |||
*une {{Diagnostic différentiel | nom = dermatite séborrhéique}} | |||
*un {{Diagnostic différentiel | nom = psoriasis en gouttes}} | |||
*un {{Diagnostic différentiel | nom = eczéma nummulaire}} | |||
*une {{Diagnostic différentiel | nom = syphilis secondaire}} | |||
*un {{Diagnostic différentiel | nom = mycosis fongoïde}}. | |||
== | ==Traitement== | ||
Le ''Tinea versicolor'' peut être traité efficacement avec des agents topiques et systémiques<ref name=":0" />: | |||
*1<sup>ère</sup> ligne: agents topiques | |||
**shampoings antifongiques DIE x 7 à 14 jours: appliquer 10 à15 min sur les zones atteintes puis rincer, ou selon la posologie du fabricant | |||
***{{Traitement | nom = sulfure de sélénium|affichage=sulfure de sélénium 2,5 %}} | |||
***kétoconazole | |||
***pyrithione de zinc | |||
**Agents antifongiques topiques : crème DIE à BID x 7 à 14 jours, ou selon la posologie du fabricant | |||
***ciclopirox olamine | |||
***{{Traitement |nom=kétoconazole}} 2 % | |||
*2<sup>e</sup> ligne: agents systémiques pour les cas généralisés, sévères, récalcitrants ou récurrents | |||
**{{Traitement | nom = itraconazole}} 200 mg PO DIE x 7 jours | |||
**{{Traitement | nom = fluconazole}} 300 mg PO q 1 semaine x 2 semaines | |||
**terbinafine par voie orale n'est pas un traitement efficace | |||
== | ==Complications== | ||
{{Complication | nom = Aucune complication}} n'est associée au ''Tinea versicolor''. | |||
==Évolution== | |||
Le ''Tinea versicolor'' est bénin et non contagieux car le pathogène fongique responsable est commensal de la peau normale. Les agents antifongiques oraux et topiques sont efficaces; cependant, la récidive de la maladie est courante et peut avoir un impact sur la qualité de vie d'un patient. Par conséquent, des mesures préventives doivent être prises. De plus, il faut rappeler aux patients que les changements pigmentaires peuvent prendre des semaines, voire des mois, à disparaître, même si le champignon est éradiqué.<ref name=":0" /> | |||
== | ==Prévention== | ||
L'agent causal du ''Tinea versicolor'' étant un champignon commensal de la flore cutanée normale, la maladie n'est donc pas considérée comme contagieuse.<ref name=":0" /> | |||
En cas de récidive du ''Tinea versicolor'', un traitement d'entretien peut être nécessaire, soit des shampoings antifongiques 1 à 2 fois par mois qui doivent être appliquer 10 à 15 minutes sur les zones atteintes puis rincer, ou selon la posologie du fabricant: | |||
*[[Sulfure de sélénium|sulfure de sélénium]] 2,5 <sup></sup>% | |||
*[[ketoconazole]] | |||
*[[Pyrithione de zinc|pyrithione de zinc]]. | |||
* | |||
* | |||
* | |||
==Notes== | |||
<references group="note" /> | |||
==Références== | |||
{{Article importé d'une source | {{Article importé d'une source | ||
| accès = 2021/04/08 | | accès = 2021/04/08 | ||
| source = StatPearls | | source = StatPearls | ||
| version_outil_d'importation = 0.2a | | version_outil_d'importation = 0.2a | ||
| révisé = | | révisé = 1 | ||
| révision = 2020/08/10 | | révision = 2020/08/10 | ||
| pmid = 29494106 | | pmid = 29494106 | ||
| nom = Tinea Versicolor | | nom = Tinea Versicolor | ||
}} | |url=}} | ||
<references /> | <references /> | ||
Dernière version du 28 novembre 2021 à 11:23
| Maladie | |||
 | |||
| Caractéristiques | |||
|---|---|---|---|
| Signes | Plaques, Macules | ||
| Symptômes |
Asymptomatique , Prurit cutané | ||
| Diagnostic différentiel |
Vitiligo, Hyperpigmentation, Hypopigmentation, Pityriasis rosea, Tinea corporis, Pityriasis alba, Papillomatose réticulée confluente de Gougerot et Carteaud, Psoriasis en gouttes, Eczéma nummulaire, Syphilis secondaire, ... [+] | ||
| Informations | |||
| Autres noms | pityriasis versicolor | ||
| Wikidata ID | Q926462 | ||
| Spécialité | Dermatologie | ||
| |||
Le Tinea versicolor, également connu sous le nom de Pityriasis versicolor, est une infection fongique fréquente, bénigne et superficielle de la peau causée par un champignon de la famille Malassezia.[1]
Épidémiologie
Le Tinea versicolor a été signalé dans le monde entier, mais il est plus fréquent dans des conditions chaudes et humides. Sa prévalence est donc plus élevée dans les pays tropicaux, où l'on recense 50 % des cas, alors que dans les pays au climat plus froid comme la Suède, on compte seulement 1,1 % des cas. Le T. versicolor survient plus fréquemment chez les adolescents et les jeunes adultes probablement en raison de l'augmentation de la production de sébum par les glandes sébacées qui permettent un environnement plus riche en lipides dans lequel le Malassezia peut se développer. Le T. versicolor affecte les hommes et les femmes de la même manière et aucune prédominance ethnique spécifique n'a été notée.[2][3]
Étiologies
Le Tinea versicolor est causé par le Malassezia, un champignon lipophile dimorphe, également connu sous le nom de Pityrosporum. C'est un composant de la flore cutanée normale. À ce jour, 14 espèces de Malassezia ont été identifiées. Les principales espèces isolées dans le Tinea versicolor sont[4]:
Physiopathologie
Le Malassezia est un champignon commensal de la peau saine et il est plus fréquent dans les zones grasses telles que le visage, le cuir chevelu et le dos. Cependant, le Malassezia peut provoquer le Tinea versicolor lorsqu'il aborde sa forme filamenteuse pathogène. Les facteurs qui conduisent à cette conversion pathogène comprennent une prédisposition génétique, des conditions environnementales telles que la chaleur et l'humidité, l'immunodéficience, la grossesse, la peau grasse et l'application de lotions et de crèmes grasses[1].
Le blanchiment de la peau infectée est causé par la production d'acide azélaïque par le champignon.[5]
Présentation clinique
Facteurs de risque
Les facteurs de risques[1]:
- l'âge: adolescents, jeunes adultes
- l'humidité
- la chaleur.
Questionnaire
Les symptômes[1]:
- généralement asymptomatique
- prurit léger.
Examen clinique
À l'examen dermatologiqueon observe[1]:
- des plaques ou macules, hypo ou hyperpigmentées, squameuses[note 1] parois confluentes
- une implication, majoritairement, des zones séborrhéiques, tronc, cou et bras
- une affection du visage, parfois, en particulier chez les enfants.
-
-
Lésions hypopigmentées
-
Une lésion hyperpigmentée
-
-
Vue rapprochée des lésions, noter la présence de squames
Examens paracliniques
Le diagnostic du Tinea versicolor est généralement facile à poser sur la base de sa présentation clinique caractéristique. Parfois, les examens paracliniques suivants peuvent être entrepris:[1]

- un examen de la peau avec la lampe de Wood: fluorescence orange cuivrée

- une préparation au KOH pour déceler les levures et les hyphes[note 2] (les espèces de Malassezia sont connues pour être difficiles à cultiver en laboratoire car elles nécessitent des conditions de culture exigeantes)
- une biopsie cutanée: une biopsie cutanée n'est pas nécessaire pour confirmer un diagnostic, mais si elle est réalisée, les résultats histologiques comprennent une hyperkératose, une acanthose et un léger infiltrat périvasculaire superficiel dans le derme. Les éléments fongiques sont localisés presque exclusivement dans la couche cornée et peuvent souvent être visualisés même dans des coupes colorées à l'hématoxyline-éosine. Les spores et les hyphes de Malassezia sont présents et sont souvent comparés aux spaghettis et aux boulettes de viande. La coloration à l'acide périodique de Schiff peut améliorer la reconnaissance du champignon.
Diagnostic
Le diagnostic du Tinea versicolor est principalement clinique.
Diagnostic différentiel
Le Tinea versicolor peut être confondu avec diverses conditions: [1]
- un Pityriasis rosea
- un Tinea corporis
- un Vitiligo
- un Pityriasis alba
- une papillomatose réticulée confluente de Gougerot et Carteaud
- une hypo/hyper pigmentation post-inflammatoire
- une dermatite séborrhéique
- un psoriasis en gouttes
- un eczéma nummulaire
- une syphilis secondaire
- un mycosis fongoïde.
Traitement
Le Tinea versicolor peut être traité efficacement avec des agents topiques et systémiques[1]:
- 1ère ligne: agents topiques
- shampoings antifongiques DIE x 7 à 14 jours: appliquer 10 à15 min sur les zones atteintes puis rincer, ou selon la posologie du fabricant
- sulfure de sélénium 2,5 %
- kétoconazole
- pyrithione de zinc
- Agents antifongiques topiques : crème DIE à BID x 7 à 14 jours, ou selon la posologie du fabricant
- ciclopirox olamine
- kétoconazole 2 %
- shampoings antifongiques DIE x 7 à 14 jours: appliquer 10 à15 min sur les zones atteintes puis rincer, ou selon la posologie du fabricant
- 2e ligne: agents systémiques pour les cas généralisés, sévères, récalcitrants ou récurrents
- itraconazole 200 mg PO DIE x 7 jours
- fluconazole 300 mg PO q 1 semaine x 2 semaines
- terbinafine par voie orale n'est pas un traitement efficace
Complications
aucune complication n'est associée au Tinea versicolor.
Évolution
Le Tinea versicolor est bénin et non contagieux car le pathogène fongique responsable est commensal de la peau normale. Les agents antifongiques oraux et topiques sont efficaces; cependant, la récidive de la maladie est courante et peut avoir un impact sur la qualité de vie d'un patient. Par conséquent, des mesures préventives doivent être prises. De plus, il faut rappeler aux patients que les changements pigmentaires peuvent prendre des semaines, voire des mois, à disparaître, même si le champignon est éradiqué.[1]
Prévention
L'agent causal du Tinea versicolor étant un champignon commensal de la flore cutanée normale, la maladie n'est donc pas considérée comme contagieuse.[1]
En cas de récidive du Tinea versicolor, un traitement d'entretien peut être nécessaire, soit des shampoings antifongiques 1 à 2 fois par mois qui doivent être appliquer 10 à 15 minutes sur les zones atteintes puis rincer, ou selon la posologie du fabricant:
Notes
- ↑ Les squames sont parfois peu apparentes sur les lésions, mais elles deviennent facilement visibles lorsque la peau affectée est étirée ou grattée.
- ↑ Étant donné que le support standard à l'hydroxyde de potassium n'a pas de contraste de couleur, on peut y ajouter un colorant bleu de méthylène, un colorant bleu d'encre ou un colorant Swartz-Medrik pour mieux visualiser.
Références
- Cette page a été modifiée ou créée le 2021/04/08 à partir de Tinea Versicolor (StatPearls / Tinea Versicolor (2020/08/10)), écrite par les contributeurs de StatPearls et partagée sous la licence CC-BY 4.0 international (jusqu'au 2022-12-08). Le contenu original est disponible à https://www.ncbi.nlm.nih.gov/pubmed/29494106 (livre).
- ↑ 1,0 1,1 1,2 1,3 1,4 1,5 1,6 1,7 1,8 et 1,9 Mehdi Karray et William P. McKinney, StatPearls, StatPearls Publishing, (PMID 29494106, lire en ligne)
- ↑ Zulma Alvarado et Claudia Pereira, « Fungal diseases in children and adolescents in a referral centre in Bogota, Colombia », Mycoses, vol. 61, no 8, , p. 543–548 (ISSN 1439-0507, PMID 29601109, DOI 10.1111/myc.12774, lire en ligne)
- ↑ David A. De Luca, Ziv Maianski et Michael Averbukh, « A study of skin disease spectrum occurring in Angola phototype V-VI population in Luanda », International Journal of Dermatology, vol. 57, no 7, , p. 849–855 (ISSN 1365-4632, PMID 29573271, DOI 10.1111/ijd.13958, lire en ligne)
- ↑ K. Diongue, O. Kébé, M. D. Faye et D. Samb, « MALDI-TOF MS identification of Malassezia species isolated from patients with pityriasis versicolor at the seafarers' medical service in Dakar, Senegal », Journal De Mycologie Medicale, vol. 28, no 4, , p. 590–593 (ISSN 1773-0449, PMID 30340859, DOI 10.1016/j.mycmed.2018.09.007, lire en ligne)
- ↑ Jay C. Vary, « Selected Disorders of Skin Appendages--Acne, Alopecia, Hyperhidrosis », The Medical Clinics of North America, vol. 99, no 6, , p. 1195–1211 (ISSN 1557-9859, PMID 26476248, DOI 10.1016/j.mcna.2015.07.003, lire en ligne)