Lésions hépatiques traumatiques
| Maladie | |
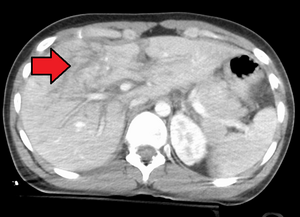 Lacération de grade 4 | |
| Caractéristiques | |
|---|---|
| Signes | Ecchymose, Lacération, Distension abdominale , Signes vitaux normaux, Douleur à la palpation abdominale, Défense abdominale , Choc hémorragique |
| Symptômes |
Douleur abdominale, Choc hémorragique, Traumatisme abdominal (élément d'histoire) |
| Diagnostic différentiel |
Perforation intestinale, Hémorragie rétropéritonéale, Traumatisme diaphragmatique, Traumatisme costal |
| Informations | |
| Terme anglais | Traumatic liver injury |
| Autres noms | Contusion hépatique, Lacération hépatique |
| Wikidata ID | Q6658207 |
| Spécialités | Chirurgie générale, Médecine d'urgence |
|
| |
Les lésions hépatiques traumatiques sont les différentes atteintes du foie suite à un traumatisme hépatique.
Épidémiologie
Le trauma hépatique survient dans 5% de tous les types de traumas, ce qui en fait la blessure abdominale la plus fréquente. De par sa grosseur et sa position physiologique, le foie est souvent atteint à la suite d'un traumatisme contondant, mais d'autres lésions concomitantes sont aussi généralement retrouvées chez ces patients. Les lésions hépatiques mineures de grade I et II représentent 80 à 90% des cas. Plus le degré de la blessure est élevé, plus le patient est à risque d'en mourir, comme c'est souvent le cas pour les lésions de grades IV et V. Avec un taux de mortalité de 10 à 15%, les lésions hépatiques traumatiques sont la principale cause de décès pour les patients avec traumatisme abdominal. [1][2]
Étiologies
Il est généralement causé par [1] :
- un traumatisme abdominal contondant (ex. chute, accident de voiture)
- un traumatisme abdominal pénétrant (ex. à l'arme blanche, par balle)
- l'iatrogénie (ex. lacération hépatique pendant une chirurgie abdominale).
Physiopathologie
Les vaisseaux sanguins hépatiques sont particulièrement fragiles, car ils sont larges, leur paroi est mince et le débit sanguin y est élevé. Ainsi, la conséquence immédiate du trauma est le saignement qui peut être suffisamment important pour causer un compromis hémodynamique, ce qui est le plus dangereux physiopathologiquement. L'emplacement du foie en antérieur de l'abdomen, la fragilité de son parenchyme et de la capsule de Gleeson le rendent sensible aux traumas contondants.[1] De plus, sa grande taille le rend vulnérable aux traumas pénétrants.[2] Étant donné sa localisation sous le diaphragme, les forces de cisaillement sont aussi susceptibles de causer des dommages au foie.[3]
Présentation clinique
Questionnaire
L'élément à l'histoire le plus important est de caractériser le mécanisme de la blessure [4][5] :
- une blessure contondante (ex. passager avant lors d'un accident de voiture)
- une blessure pénétrante (ex. une blessure par arme à feu engendre plus de dommage aux tissus hépatiques qu'un couteau et peut être la porte d'entrée de débris, bactéries, etc.).
Les symptômes des lésions hépatiques traumatiques sont [4][6] :
- une sensibilité à l'hypocondre droit
- une douleur à l'hypochondre droit
- des symptômes d'hémorragie intra-abominale.[6]
Examen clinique
L'examen abdominal des traumatismes hépatiques démontrera les éléments suivants (je n'ai pas vraiment trouvé de références d'article pour cette section, mais je me suis dit que votre expertise clinique allait pouvoir confirmer ou infirmer ces informations) [6] :
- une ecchymose
- un point d'entrée (ex. lacération, cavité laissée par un projectile)
- une défense volontaire et involontaire
- une douleur abdominale diffuse ou à la palpation de l'hypocondre droit
- une distension abdominale.
Examens paracliniques
Laboratoires
Les analyses sanguines suivantes sont utiles pour évaluer les lésions hépatiques traumatiques [1] :
- une FSC : une anémie peut être présente ou se développer si un saignement actif est présent
- les électrolytes
- la créatininémie
- une gaz veineux et des lactates : en cas de choc hémorragique, une acidose métabolique hyperlactatémique est à redouter
- l'INR et le TCA
- un bilan hépatique.
Imagerie

Les imageries suivantes sont utiles pour évaluer les traumatismes hépatiques[1][5].
- une échographie[Se: 63-100 %[7]][Sp: 95-100 %[8]] (protocole e-FAST) afin d'évaluer la présence de liquide (sang) dans la cavité abdominale ou le péricarde
- La TDM abdominopelvienne C+ est réservée aux patients hémodynamiquement stables pour poser le diagnostic. Elle permet d'identifier :
- les lacérations hépatiques
- les hématomes sous-capsulaires
- la déchirure capsulaire
- l'hémopéritoine
- les lésions abdominales traumatiques concomittantes
- une lésions vasculaire juxta-hépatique.
- Une laparoscopie abdominale pour les patients avec traumatismes pénétrants (ex. par couteau, par balle) n'ayant peut-être pas perforé le péritoine.
- Une cholangiopancréatographie par résonance magnétique peut être utile pour identifier une atteinte des voies biliaires suspectées.
L'investigation pourra même aller jusqu'à la laparotomie exploratrice afin d'effectuer un geste d'hémostase sur le foie rupturé. (à vérifier car je n'ai pas trouvé cette indication dans les guidelines)[Référence nécessaire]
Approche clinique
En ce qui a trait à l'approche clinique, il faudra suivre les étapes de l'ATLS et ne pas oublier de considérer la présence d'autres blessures.[Référence nécessaire] Il faudra ensuite procéder à l'EDU afin de rechercher un hémopéritoine chez les patients instables. Chez les patients hémodynamiquement stables, un TDM sera fait.[9]
Dans un contexte de trauma grave, il faut évidemment toujours considérer la présence d'autres blessures, comme la perforation intestinale.[Référence nécessaire]
(J'ai essayé de modifier cette section avec les informations déjà inscrites...)
(Michaël : si tu n'as pas beaucoup d'inspiration pour cette section, tu peux la supprimer et relocaliser les éléments dans les différentes sections.)
Diagnostic
Le grade attitré correspond au grade le plus élevé à l'imagerie, lors de l'opération ou sur le spécimen pathologique. Plus d'une lésion hépatique de grade I peuvent être présentes et doivent être classées selon le degré de lésion le plus élevé. [10]
| Grade | Critères d'imagerie (TDM) | Critères opératoires | Critères pathologiques |
|---|---|---|---|
| I | Hématome sous-scapulaire < 10% de la surface
Lacération du parenchyme < 1 cm de profondeur |
|
|
| II |
|
|
|
| III |
|
|
|
| IV |
|
|
|
| V |
|
|
|
Les lésions vasculaires sont définies comme un pseudo-anévrisme ou une fistule artério-veineuse et apparaissent comme une collection focale de contraste vasculaire, dont l'atténuation diminue avec l'imagerie retardée. Le saignement actif d'une lésion vasculaire se présente sous la forme d'un contraste vasculaire, focal ou diffus, qui augmente en taille ou s'atténue en phase retardée. Un infarctus d'organe est à craindre en cas de thrombose vasculaire. [10]
Diagnostic différentiel
Le diagnostic différentiel de cette maladie comprend [1] :
- un traumatisme diaphragmatique
- un traumatisme costal
- une hémorragie rétropéritonéale
- une perforation intestinale
- un choc hypovolémique ou hémorragique
- un traumatisme génito-urinaire inférieur ou supérieur
- un trauma obstétrical.
Le diagnostic différentiel devient très complexe lors de traumatisme abdominal pénétrant vu le nombre de structures qui s'y trouvent. Cependant, cela ne changera pas la prise en charge initiale.
Traitement
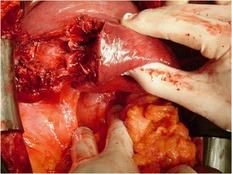
Initialement, le type (pénétrant et contondant) et le grade de la blessure sont peu significatifs pour déterminer le type de traitement. Le critère le plus important, afin de déterminer la prise en charge, reste le statut hémodynamique du patient. La grand majorité des patients pourront être traités non chirurgicalement, mais ceux ayant un trauma de grade IV ou V sont considérablement plus à risque de voir leur condition se détériorer et requérir un chirurgie. Ainsi, il est essentiel de bien surveiller leurs signes vitaux. [5]
Les critères pour que l'approche non chirurgical soit efficace sont [5] :
- une absence de péritonisme
- un niveau de conscience adéquat
- aucun signe de saignement évident à la TDM.
Dans les cas où le patient nécessite une chirurgie, administrer une antibiothérapie pour couvrir les micro-organismes aérobiques et anaérobiques et placer le patient sur une couverte chauffante. L'équipe chirurgicale doit chercher à remplir quatre critères fondamentaux [5] :
- l'hémostase
- une exposition de la blessure adéquate
- le débridement des tissus
- le drainage.
À cette fin, l'hépatotomie (finger-fracture technique) pour disséquer le parenchyme du foie avec une occlusion temporaire de la triade portale semble être la meilleure stratégie. Il est recommandé d'utiliser des upper-hands retractor en combinaison avec une incision abdominale médiane pour éviter d'impliquer le thorax. [5]
| Statut du patient | Prise en charge | Traitements | |
|---|---|---|---|
| Hémodynamiquement stable
(grade I à V) |
Non chirurgical |
| |
| Chirurgical (Laparotomie) |
| ||
| Hémodynamiquement
instable (grade I à V) ou détérioration physiologique |
Opératoire
(Laparotomie) |
Hémorragie
hépatique mineur |
|
| Hémorragie
hépatique majeur |
| ||
Lors de la première opération, la résection hépatique majeure est déconseillée et elle devrait plutôt être considérer pour une chirurgie ultérieure. [4]
Suivi
Au suivi, il faudra guetter les signes vitaux et l'hématocrite afin de rapidement déceler une complication hémorragique. Les patients victimes de trauma hépatique devront tous être admis dans une unité chirurgicale ou aux soins intensifs dans les cas plus sérieux. Les patients peuvent reprendre leurs activités physiques normales après que les lésions hépatiques soit guéries, soit de 3 à 4 mois
Complications
Les complications de cette maladie sont [1][6][5] :
- une fuite biliaire (21% des patients opérés)
- un choc hémorragique
- une fistule biliaire causant une hémobilie
- une nécrose hépatique (41% des patients ayant subi une embolisation)
- un biliome[note 1]
- un abcès hépatique[note 2]
- un sepsis périhépatique
- des dommages aux conduits biliaires pouvant causés des sténoses.
L'incidence des complications est d'environ 7%, mais peut aller jusqu'à 15-20% dans les atteintes de haut grades.[6]
Évolution
Le taux de succès pour la prise en charge non chirurgicale avoisine les 92% pour les lésions de grade I à II, 80% pour le grade III, 72% pour celles de grade IV et 62% pour le grade V.[11]
Notes
- ↑ Un biliome est une collection de bile qui devra être traité par drainage percutané.
- ↑ Les abcès se développeront dans 3 à 5% des cas en raison de l'exposition du tissu hépatique nécrosé à la bile. Ils doivent être évoqués en présence de fièvre, de douleur et de leucocytose en augmentation dans les jours suivant le trauma.
Références
- ↑ 1,0 1,1 1,2 1,3 1,4 1,5 1,6 et 1,7 Sharven Taghavi et Reza Askari, StatPearls, StatPearls Publishing, (PMID 30020608, lire en ligne)
- ↑ 2,0 et 2,1 (en) Clay C. Cothren et Ernest E. Moore, « Hepatic Trauma », European Journal of Trauma and Emergency Surgery, vol. 34, no 4, , p. 339–354 (ISSN 1863-9933 et 1863-9941, DOI 10.1007/s00068-008-8029-5, lire en ligne)
- ↑ Greta L. Piper et Andrew B. Peitzman, « Current Management of Hepatic Trauma », Surgical Clinics of North America, vol. 90, no 4, , p. 775–785 (ISSN 0039-6109, DOI 10.1016/j.suc.2010.04.009, lire en ligne)
- ↑ 4,0 4,1 4,2 et 4,3 Federico Coccolini, Raul Coimbra, Carlos Ordonez et Yoram Kluger, « Liver trauma: WSES 2020 guidelines », World Journal of Emergency Surgery, vol. 15, no 1, , p. 24 (ISSN 1749-7922, PMID 32228707, Central PMCID PMC7106618, DOI 10.1186/s13017-020-00302-7, lire en ligne)
- ↑ 5,0 5,1 5,2 5,3 5,4 5,5 5,6 et 5,7 Juan A. Asensio et Donald D. Trunkey, Current therapy of trauma and surgical critical care, Mosby/Elsevier, (ISBN 978-0-323-07086-7 et 0-323-07086-8, OCLC 324993237, lire en ligne)
- ↑ 6,0 6,1 6,2 6,3 et 6,4 (en-US) Philbert Yuan Van , MD, « Hepatic Injury - Injuries; Poisoning - Merck Manuals Professional Edition », Merck Manuals Professional Edition, (lire en ligne)
- ↑ 30020608
- ↑ 30020608
- ↑ 9,0 et 9,1 (en) « Liver injury - WikEM », sur www.wikem.org (consulté le 3 octobre 2019)
- ↑ 10,0 10,1 et 10,2 (en) Rosemary A. Kozar, Marie Crandall, Kathirkamanthan Shanmuganathan et Ben L. Zarzaur, « Organ injury scaling 2018 update: Spleen, liver, and kidney », Journal of Trauma and Acute Care Surgery, vol. 85, no 6, , p. 1119–1122 (ISSN 2163-0763 et 2163-0755, DOI 10.1097/TA.0000000000002058, lire en ligne)
- ↑ (en) Nicole A. Stassen, Indermeet Bhullar, Julius D. Cheng et Marie Crandall, « Nonoperative management of blunt hepatic injury », Journal of Trauma and Acute Care Surgery, vol. 73, no 5, , S288–S293 (ISSN 2163-0755, DOI 10.1097/ta.0b013e318270160d, lire en ligne)
