ULaval:MED-1225
Bienvenue sur la page du cours Revêtement cutané: fondements et problèmes cliniques (MED-1225)!
Introduction à la dermatologieApproche clinique en dermatologieOngles et cheveuxPruritUrticaireÉruptions médicamenteusesBullosesMaladies érythémato-squameusesTumeurs et photobiologieLésions génitalesTraitements en dermatologieFlore cutanée et infections bactériennesMycosesConnectivites, vasculites et ulcèresDermatologie pédiatriqueMaladies virales et arthropodes en dermatologie |
Urticaire
Décrire la morphologie d'une urticaire.
L’urticaire est le plus souvent sous forme de plaques (grandes lésions de peau enflée, ortiée) ou bien de papules. Elle peut être associée à de l’angioedème qui se manifeste surtout aux paupières et dans la région des organes génitaux.
Chaque lésion dure moins de 24 heures.
Distinguer l'urticaire aigue de l'urticaire chronique.
On parle d’urticaire chronique lorsque celle-ci dure plus de 6 semaines. Les causes sont différentes entre l’urticaire aigue et chronique :
Aigue
- Secondaire à aliment, médicament, infection
- Idiopathique
Chronique
- Médicaments (IECA entre autres)
- Idiopathique
- Connectivite
- Urticaire physique (froid, dermographisme, cholinergique, solaire, aquagénique)
- Auto-immune
Reconnaître les signes et symptômes de l'anaphylaxie.
L’urticaire peut être la manifestation d’une anaphylaxie.
Une anaphylaxie est une réaction d’hypersensibilité systémique ou généralisée sévère mettant en jeu la vie du patient. Il existe plusieurs causes :
- Aliments
- Médicaments
- Hyménoptères (abeilles, guêpes, etc.)
- Latex
- Exercice
- Idiopathique
Elle survient dans les minutes ou les heures (1-2h) suivant l’évènement causal. Les signes et symptômes sont variés :
Atteinte cutané
- Urticaire
- Angioedème
Atteinte respiratoire
- Bronchospasme
- Dyspnée
- Stridor
- Hypoxie
Atteinte cardio-vasculaire
- Hypotension
- Choc
Recommander une prise en charge initiale d'une urticaire.
On élimine d’abord la possibilité d’un choc anaphylactique (au besoin, prise en charge adéquate en urgence).
Le traitement de première intention sont les antihistaminiques (à prendre au long terme).
Il y a possibilité de traiter en aigu avec corticostéroïdes (soulagement très efficace), mais ce n’est pas le tx de première intention pour le long terme (on augmente les antihistaminiques avant de prescrire de la prednisone!)
Éruptions médicamenteuses
Identifier les éruptions médicamenteuses les plus importantes.
Les éruptions médicamenteuses sont le plus souvent rapides et diffuses. Elles sont souvent inflammatoires, généralisées et symétriques.
Les plus importantes à identifier sont l’exanthème morbilliforme, le DRESS, le syndrome de Stevens-Johnson et la nécrolyse épidermique toxique.
La réaction peut être immédiate (urticaire), associée avec de l’angioedème ou de l’anaphylaxie, ou prendre quelques heures/jours comme dans les conditions énumérées ci-haut (tout dépend du médicament en question!).
Facteurs de risques pour en développer une :
- Sexe féminin
- ATCD d’éruption médicamenteuse
- Exposition antérieure au Rx (ou à sa classe)
- Génétique
- Immunosuppression
- Certaines maladies (Mononucléose->Pénicilline, VIH->sulfas)
Décrire leur morphologie.
Exanthème morbilliforme (morbilliforme=qui ressemble à la rougeole)
C’est une réaction bénigne qui représente 90% des éruptions Rx.
- Multiples macules et papules
- Distribution éparse et symétrique
- Débute au tronc, puis touche les membres
- Parfois associé à prurit et fièvre légère
- Habituellement, pas d’atteinte des muqueuses
Il peut débuter 2 jours après le début de la prise du Rx (souvent 8 à 11 jours), puis disparait 2 à 4 jours après l’arrêt du Rx.
Toutefois, ce n’est pas une indication pour arrêter le médicament responsable; cette réaction ne laisse pas de séquelles. Pour contrôler les symptômes, on peut utiliser des stéroïdes topiques faibles et des anti-histaminiques.
(Pour les autres éruptions importantes, voir prochains objectifs).
Identifier les caractéristiques principales de l’érythème polymorphe, du syndrome de Stevens-Johnson et de la nécrolyse épidermique toxique ("TEN").
Érythème polymorphe
Les lésions caractéristiques de cette maladie sont les papules en forme de cibles. Elles apparaissent rapidement et touchent le visage et les extrémités (distribution acrofaciale).
Deux types de lésions en cible :
1. Typiques = au moins trois zones bien définies
2. Atypiques = seulement deux zones et/ou bordures mal définies
On peut séparer l’érythème polymorphe en deux entités : mineure et majeure.
- EM mineur
- Cibles typiques > atypiques
- Pas ou peu d’atteinte muqueuses
- Pas de sx systémiques
- EM majeur
- Cibles typiques > atypiques
- Parfois lésions bulleuses
- Atteinte muqueuses modérée à sévère
- Habituellement fièvre, asthénie, arthralgies
Contrairement aux autres éruptions médicamenteuses, l’érythème polymorphe n’est causé que 10% du temps par un Rx. Sa cause principale est l’infection :
- Virale (Herpès Simplex, etc.)
- Bactérienne (Mycoplasma pneumonia, etc.)
- Fongique
Enfin, l’érythème polymorphe ne peut PAS progresser vers la nécrolyse épidermique toxique.
Syndrome de Stevens-Johnson (SJS) + Nécrolyse épidermique toxique (TEN)
Ces deux réactions sont en fait le continuum d’une seule et même condition. Elle touche à la fois les muqueuses et la peau et entraîne une nécrose de l’épiderme.
L’appellation dépend du % de la surface corporelle où il y a détachement de l’épiderme :
- SJS si <10%
- TEN si >30%
L’éruption se manifeste 1 à 8 semaines après le début du Rx et est précédée 1 à 3 jours avant par fièvre, céphalées, rhinite et myalgies.
L’atteinte muqueuse peut précéder celle de la peau. Il y a douleur buccale, oculaire et génitale.
Morphologie de l’atteinte cutanée :
- Pseudocibles (2 cercles) rouge foncé
- Aspect grisâtre et mat au centre (nécrose kératinocytes donne cet aspect)
- Distribution plutôt diffuse, touchant le tronc, le visage et le cou
- Signe de Nicholsky
- Plus l’atteinte se diffuse et devient sévère, on notera une confluence des lésions
Les Rx pouvant être responsables = SATAN :
- Sulfas
- Allopurinol
- Tétracyclines
- Anticonvulsivants
- NSAIDS (=AINS)
C’est une condition pouvant amener son lot de complications :
- Dommage cornéen (séquelles possibles, consult en ophtalmo)
- Atteinte génitale
- Désordres électrolytiques/volémiques
- Dénutrition
- Bactériémie/sepsis (via surinfection)
- Séquelles psychologiques
Cette maladie est une urgence dermatologique; le taux de mortalité pour le SJS est de 10%, alors qu’il est de >20% pour le TEN.
Devant une telle situation, il faut cesser les Rx douteux ou facultatifs et référer le patient à un dermatologue et à l’unité des grands brûlés.
Identifier les caractéristiques principales du syndrome d'hypersensibilité médicamenteuse ("DRESS")
Le DRESS («Drug Reaction with Eosinophilia and Systemic Symptoms») occasionne une atteinte systémique, comme son nom le dit :
- Peau
- Reins
- Foie
- Cœur (péricardite)
- Thyroïde (effets possibles dans l’année)
Cette réaction débute 1 à 12 semaines après le début du Rx et se présente avec un œdème facial, une éruption morbilliforme, de la fièvre et des malaises. Les critères de sévérité sont les suivants :
- Éosinophilie
- Lymphocytes atypiques
- Enzymes hépatiques élevées
- Insuffisance rénale
Il est donc important de faire une FSC, un bilan hépatique et une urée/créat devant un tableau d’œdème facial + éruption morbilliforme.
Les médicaments pouvant être incriminés («4A»):
- Allopurinol
- Antibiotiques (Sulfonamide, Pénicilline, Minocycline, Métronidazole)
- Anticonvulsivants (Phénytoïne, Carbamazépine, Lamotrigine)
- AINS
Il est nécessaire de cesser les Rx douteux ou facultatifs devant un tel tableau, sachant que la mortalité est de 10%. Le patient est aussi référé à un dermatologue.
Identifier les situations où un patient avec éruption médicamenteuse doit être adressé en dermatologie.
Un patient présentant les maladies suivantes doit être référé en dermatologie :
- DRESS
- SJS et TEN
Voici les drapeaux rouges à considérer devant une éruption médicamenteuse :
- Éosinophilie
- Peau douloureuse (prurit OK)
- Atteinte muqueuses
- Œdème facial
- Signe de Nicholsky
- Atteinte rénale ou hépatique
Bulloses
Démontrer une approche systématique face à une vésicule ou une bulle.
La confrontation avec un patient présentant vésicule(s) ou bulle(s) doit faire élaborer un diagnostic différentiel :
Infectieux
- Herpès simplex
- Varicelle
- Zona
- Impétigo bulleux
- Tinea pedis inflammatoire
Inflammatoire
- Dermatite de contact aigue (surtout herbe à puces)
- Eczéma dyshidrosique
- Syndrome de Stevens-Johnson/Nécrolyse épidermique toxique
Auto-immun
- Pemphigus vulgaire
- Pemphigoïde bulleuse
- Dermatite herpétiforme (association avec maladie céliaque)
Certains indices peuvent nous orienter vers une étiologie plus qu’une autre.
Si précédé de douleur :
- Herpès simplex
- Zona
Si précédé de prurit :
- Dermatite de contact allergique
- Eczéma dyshidrosique
- Varicelle
Si précédé d’un trauma :
- Bulle de friction
- Cryothérapie
- Gelure
Si récurrent :
- Herpès simplex
Reconnaître les caractéristiques des deux principales bulloses auto-immunes.
Pemphigus vulgaire
Dans cette maladie, les auto-anticorps sont dirigés contre la desmogléine, soit le mortier entre les kératinocytes. Ainsi, l’atteinte est plutôt superficielle, les bulles sont flasques, ne se tiennent pas et se brisent facilement.
Elle atteint le groupe des 40 à 70 ans et se manifeste surtout par des érosions (2nd aux bulles brisées). La majorité des patients développent une atteinte buccale caractérisée par des érosions douloureuses.
Cette maladie est plutôt rare.
Pemphigoïde bulleuse
Dans cette maladie, les auto-anticorps s’attaquent à la «colle» entre l’épiderme et le derme (les hémidesmosomes). Cela fait en sorte que tout l’épiderme forme le toit de la bulle, donnant des bulles tendues plus solides que celles dans le pemphigus vulgaire.
Elle se présente chez les 70 ans et plus. Les bulles apparaissent sur un fond urticarien, le plus souvent au tronc, aux extrémités et parfois sur les muqueuses.
Plus commune que le pemphigus vulgaire.
Identifier les situations où un patient avec des bulles ou des vésicules doit être adressé en dermatologie.
Les patients atteints de pemphigus vulgaire ou de pemphigoïde bulleuse se méritent tous une consultation en dermatologie.
Leur diagnostic est posé à l’aide la pathologie et l’immunofluorescence directe et indirecte.
Maladies érythémato-squameuses
Distinguer les principales maladies érythémato-squameuses quant à : l'épidémiologie, l'étiologie, les symptômes, les signes cliniques, la distribution, les traitements et l'évolution.
Identifier les formes cliniques, lorsque mentionnées.
Psoriasis
Le psoriasis est une réaction inflammatoire chronique du derme (par les lymphocytes et les neutrophiles) qui se manifeste par des papules ou des plaques érythémato-squameuses.
a. Épidémiologie : 2% de la population
b. Étiologie : cause exacte inconnue (micro-traumatismes aux sites de prédilection?), mais composante génétique reconnue
c. Symptômes : variables, le plus souvent prurit léger et incommodation
d. Distribution : bilatérale, surtout symétrique
Les sites de prédilection du psoriasis chez l’adulte :
- Genoux, coudes (extenseurs)
- Cuir chevelu
- Ongles
Il peut aussi toucher les organes génitaux externes et les régions intertrigineuses (plis). Chez l’enfant, il débute souvent à l’ombilic.
e. Signes cliniques
Lésions classiques :
- Papules et plaques rose saumon
- Lésions bien circonscrites
- Squames argentées
- Si on gratte les squames, des gouttelettes de sang apparaissent (signe d’Auspitz)

Il existe différentes formes de psoriasis :
- Vulgaire (forme «classique»)
- Inversé (atteinte intertrigineuse)
- En gouttes (contexte de pharyngite à streptocoque, apparition des lésions sur quelques semaines ailleurs que les sites de prédilection)
- Palmo-plantaire (peut faire penser à infection fongique)
- Pustuleux (peut se présenter avec pustules pleines de neutrophiles)
- Unguéal («pitting», onycholyse, onychodystrophie (ondulations))
- Arthropatique (5 à 10% des cas, vérifier atteinte des IPD)
f. Traitement
Combinaison de stéroïdes topiques et d’analogues de la vitamine D.
Selon l’endroit de l’atteinte :
- Visage, cou, dos des mains, OGE = cortico faibles
- Coudes, genoux, paumes, plantes, cuir chevelu = cortico forts
Traitement systémique si gravité très grande du psoriasis :
- Méthotrexate
- Rétinoïdes
- Cyclosporine
- Photothérapie
- Agents biologiques
N.B. PAS de stéroïdes systémiques
g. Évolution : condition chronique, récidivante et incurable
Dermatite séborrhéique
a. Épidémiologie : 3 à 5% de la population
b. Étiologie : excès de sébum causant inflammation, colonisation possible par M. Furfur (levure)
c. Symptômes : prurit (surtout au cuir chevelu), pellicules
d. Distribution
La peau étant plus grasse dans le milieu du visage (plus de glandes sébacées), les parties atteintes sont :
- Cuir chevelu
- Milieu du visage (péri-nasale surtout)
- Oreilles
- Sternum
- Plis de flexion
e. Signes cliniques :
- Papules et plaques érythémato-squameuses orangées
- Squames graisseuses
f. Traitement :
- Corticostéroïdes faibles
- Antifongique
- Shampooings au goudron, acide salicylique, antifongique
Pityriasis rosé
a. Épidémiologie : fréquent, touche les jeunes adultes en épidémie (saisonnier)
b. Étiologie : possiblement virale
c. Distribution + signes cliniques :
- Plaque maîtresse initiale, rosée, annulaire
- Après 5 à 10 jours -> multiples papules ovalaires couleur saumon
Les squames sont typiquement en collerette (autour de la plaque) et les papules sont distribuées en «arbre de Noël».
d. Traitement : hydratation, stéroïdes faibles
Lichen plan
a. Étiologie : inconnue; auto-immun, infectieux, médicaments…
b. Symptômes : prurit important
c. Distribution :
- Face antérieure poignets
- Mains
- Jambes, chevilles
- Bouche, pénis, vulve (muqueuses)
- d. Signes cliniques
Sur la peau :
- Papules polygonales, planes et violacées
- Souvent regroupées
- Fines squames blanchâtres avec lignes réticulées (Wickham)
- Plaques hypertrophiques aux jambes (grattage des lésions)
Sur la muqueuse :
- Plaques blanchâtres réticulées ou ulcères
e. Traitement :
- Stéroïdes topiques
- Stéroïdes systémiques
- Antihistaminiques
- Photothérapie
f. Évolution : Résolution spontanée entre 4 et 18 mois
**On peut reconnaître le lichen plan par les 5Ps : Papules, Polygonales, Planes, Purpuriques avec Prurit
Autres dermatoses papulo-squameuses
- Parapsoriasis
- Lymphome cutané à lymphocytes T
- Tinea corporis, tinea versicolor
- Érythrodermie
Dermatites (Eczéma)
Dermatite atopique
Fait partie de la triade de l’atopie (rhinite allergique, asthme, dermatite atopique).
a. Épidémiologie :
- Condition inflammatoire #1 chez les enfants; jusqu’à 20% sont atteints et l’incidence augmente constamment
- Débute avant l’âge de 1 an dans 80% des cas
- Persiste jusqu’à l’âge adulte dans 30% des cas
- 80% des gens touchés pourront développer rhinite allergique ou asthme
- 1 million de Canadiens sont atteints
b. Étiologie
Cause exacte inconnue, mais probablement multifactorielle :
- Génétique
- Trouble des lipides cutanés (barrière)
- Association avec allergènes
- Inflammation chronique
- Immunopathogénèse
c. Symptômes : PRURIT
d. Distribution :
- Fléchisseurs (intérieur des coudes)
- Paupières
- Visage (bébés)
- Mains (adultes)
e. Signes cliniques
Critères diagnostiques majeurs :
- Prurit (critère essentiel)
- Atteinte faciale et fléchisseurs (morphologie typique)
- Dermatite chronique ou récurrente
- Hx familiale d’atopie
Critères dx mineurs (entre autres) : xérose généralisée, hyperlinéarité des paumes, eczéma des mamelons, susceptibilité aux infections, etc.
f. Traitement
La pierre angulaire du traitement est l’hydratation de la peau afin de reconstruire la barrière cutanée. Elle s’accompagne de d’autres modalités :
- Contrôle de l’environnement, des irritants, des allergènes
- Faire attention au stress
- Stéroïdes topiques ou systémiques
- Immunothérapie topique
- Anti-histaminiques
- Photothérapie
Autres types de dermatites
- Eczéma disydrosique (petites bulles d’eau)
- Eczéma nummulaire (plaques rondes bien délimitées qui fait penser à psoriasis)
- Lichen simplex chronicus (causé par grattage)
- Eczéma astéotique (aspect craquelé)
- Dermatite de stase (causée par varices)
- Dermatite séborrhéique
- Dermatite de contact irritative (trop de lavage des mains) ou allergique (herbe à puces)
Tumeurs et photobiologie
Kératose actinique
Décrire la morphologie habituelle d’une kératose actinique
Une kératose actinique se présente sous forme de papule avec une base érythémateuse associée à une croûte blanc-jaune rugueuse.
Elle apparaît aux endroits particulièrement exposés au soleil, comme le visage, les oreilles, le cuir chevelu, le dos des mains, les bras et les jambes.
Définir l’évolution possible d’une kératose actinique
Les kératoses actiniques ne sont pas des cancers à proprement parler, mais sont les précurseurs des carcinomes spinocellulaires. Leur potentiel de transformation justifie qu’on les détecte le plus tôt possible et qu’on les traite.
Nommer les traitements de première ligne des kératoses actiniques
On peut appliquer certaines crèmes topiques, utiliser la cryochirurgie, en faire l’exérèse ou utiliser le «peeling» chimique.
Carcinome basocellulaire
Décrire la morphologie et l’évolution habituelles d’un carcinome basocellulaire
Se présente comme une papule perlée qui s’ulcère et devient croûtée. Le basocellulaire est donc souvent rougeâtre et friable (saigne).
Le patient peut avoir l’impression que c’est une plaie qui ne veut pas guérir, qui est au même site depuis des mois.
- Touche principalement le visage et le cou, surtout le nez
- Touche personnes âgées > jeunes
Il est rare que le carcinome basocellulaire donne des métastases; il donne surtout des cicatrices à l’endroit des exérèses.
Référer en temps opportun un patient avec suspicion de tumeur non-mélanocytaire
Selon la morphologie habituelle, on réfère dès que la suspicion est significative afin que le patient subisse une biopsie. Selon les résultats, le traitement sera déterminé en conséquence.
Carcinome spinocellulaire
Décrire la morphologie et l’évolution habituelles d’un carcinome spinocellulaire
Le carcinome spinocellulaire est un nodule érythémato-squameux croûté, qui ressemble à une verrue.
Il se présente surtout aux endroits exposés au soleil (cuir chevelu, cou, visage, dos des mains), mais peut aussi toucher les zones non exposées.
Il est précédé et accompagné de kératoses actiniques.
Il donne parfois des métastases et peut occasionner des décès.
Identifier les facteurs de risque pour le développement d’un carcinome spinocellulaire
- Exposition chronique au soleil
- Salons de bronzage
- Tabagisme
- VPH
- Certains produits chimiques
- Peau pâle, blonds ou roux aux yeux bleus
- Certains syndromes génétiques
- Immunosuppression
Mélanome
Décrire la morphologie et l’évolution habituelles d’un mélanome
Il s’agit le plus souvent d’un naevus qui possède une ou plusieurs caractéristiques suspectes :
A = asymétrie
B = bordures irrégulières
C = couleurs variables (noir, brun, rouge, clair)
D = diamètre >6mm
E = évolution (dans la couleur, forme, diamètre; tout changement)
Pour à la fois l’analyse et le traitement, il est primordial de faire l’exérèse de toute la lésion (dans la mesure du possible).
Identifier les patients qui ont besoin d’un examen cutané complet fréquent en tenant compte des facteurs de risque pour le développement du mélanome
Facteurs de risque pour le cancer de peau :
- Blonds ou roux aux yeux bleus
- Histoire personnelle ou familiale de cancers cutanés
- Coups de soleil en bas âge; exposition intermittente (mélanome) ou chronique (carcinome)
- Exposition à l’âge adulte
- Multiples grains de beauté
- Immunosuppression (ex : greffés)
- Activités et loisirs
- Salons de bronzage
- Tabac (basocellulaire)
Être en mesure d’éduquer un patient sur l’ABCDE et l’auto-examen cutané
L’ABCDE est une façon de caractériser les grains de beauté et reconnaître ceux qui semblent suspects :
A = asymétrie
B = bordures irrégulières
C = couleurs variables (noir, brun, rouge, clair)
D = diamètre >6mm
E = évolution (dans la couleur, forme, diamètre; tout changement)
Naevus mélanocytaire bénin
Un naevus mélanocytaire bénin correspond à une prolifération de mélanocytes. Tous les individus ont des grains de beauté; ceux-ci peuvent être roses, bruns, petits ou plus grands, palpables ou non…
Ils peuvent être…
- Congénitaux (donc présents depuis la naissance)
- Acquis :
- Jonctionnel (jonction dermo-épidermique)
- Composé (jonctionnel et dermique)
- Dermique (surélevé)
- Bleu (couleur foncée, peut sembler malin)
- Avec un halo (dépigmentation autour)
- Atypiques (dysplasiques)
Tumeurs bénignes courantes
Identifer à partir d’une photographie et décrire : une kératose séborrhéique, un acrochordon, un angiome cerise (ou rubis), un dermatofibrome, un lentigo solaire, une hyperplasie sébacée, une chéloïde, un kyste épidermique, un milium et un lipome
Kératose séborrhéique
Papules et plaques brunes d’aspect verruqueux. Elles semblent collées sur la peau (aspect «stuck on»). Elles sont fréquentes, le plus souvent multiples et leur nombre augmente avec l’âge.
Acrochordon
Papule pédonculée couleur chair (petite excroissance de peau). Les sites de prédilection sont le cou, les aisselles et les aines.
Angiome cerise
Papules rouge vif entre 1 et 6mm, retrouvées le plus souvent sur le tronc ou les mains. Apparaissent à l’âge adulte.
Dermatofibrome
Nodule brun-rouge, le plus souvent sur les jambes des femmes
Lentigo solaire
Macules et taches brunes secondaires à l’exposition chronique au soleil qui apparaissent sur les zones exposées. Augmentent avec l’âge. Ressemblent à des taches de rousseur.
Hyperplasie sébacée
Glandes sébacées qui paraissent plus
Chéloïde
Cicatrisation exagérée, souvent secondaire à un piercing ou autre plaie.
Kyste épidermique
Milium
Petits kystes superficiels de couleur blanche apparaissant au visage. À distinguer des points blancs.
Lipome
Tumeur bénigne de tissu adipeux, se manifeste comme un nodule sous-cutané mobile.
Protection solaire / sécurité sous le soleil
Identifier les effets positifs et négatifs des rayons UV
Les rayons UVA et UVB sont absorbés par l’ADN des mélanocytes et endommagent celui-ci. Pour se défendre, les mélanocytes produisent de la pigmentation et occasionnent alors le bronzage.
UVA
- Dommages oxydatifs; production de radicaux libres
- Immunosuppression +++
- Photoallergie
- Vieillissement de la peau
UVB
- Coups de soleil
- Dommages à l’ADN
- ↓ cellules de Langerhans, immunosuppression
- Photocarcinogénèse
Effets positifs des rayons UV :
- Éclairage
- Photosynthèse
- Production de vitamine D
- Font du bien au moral (comme de ce temps-ci!)
- Améliorent souvent le psoriasis et l’eczéma
Effets négatifs des rayons UV :
| Aigus | Chroniques |
|---|---|
|
|
*Mélanome=5%, carcinomes=95% (surtout basocellulaire)
- Plusieurs expositions intenses au soleil -> mélanome
- Exposition chronique -> carcinome
Identifier les signes cutanés secondaires à l’exposition solaire chronique
Outre les cancers, la principale conséquence de l’exposition solaire chronique est le photovieillissement.
Il est important de comprendre qu’il est distinct du vieillissement biologique normal de la peau; ce n’est donc pas seulement un vieillissement précoce :
- Peau épaissie, sèche, jaune
- Rides profondes, car peau inélastique
- Télangiestasies
- Pigmentation irrégulière (lentigos, taches de rousseurs)
Faire l’anamnèse des dommages solaires antérieurs
Un peu comme les facteurs de risques énoncés plus haut:
- Histoire personnelle ou familiale de cancers cutanés
- Coups de soleil en bas âge, type d’exposition (intermittent vs chronique)
- Exposition présentement à l’âge adulte
- Nombre de grains de beauté
- Activités et loisirs
- Fréquentation de salons de bronzage
Enseigner au patient les mesures de protection solaire
- Beaucoup d’habitudes doivent être changées :
- Diminuer l’exposition solaire entre 10h et 15h
- Garder les vêtements, bien tissés serrés
- Chapeaux à larges bords
- Rester à l’ombre
- Éviter les salons de bronzage
- Mettre de l’écran solaire
Concernant l’écran solaire :
Lorsqu’il est bien utilisé, il arrive à prévenir les photodermatoses, le photovieillissement, les kératoses actiniques et les cancers. Il est très rare qu’il cause une allergie et il ne cause surtout pas le cancer!
Lésions génitales
Définir les termes balanite et posthite
La balanite est une inflammation du gland, alors que la posthite est une inflammation du prépuce. Ainsi, la posthite n’existe pas chez le circoncis.
Distinguer les causes principales de balanite et posthite
On peut séparer les causes en 2 catégories : inflammatoires et infectieuses.
| Inflammatoires | Infectieuses |
|---|---|
Dermatite:
Psoriasis Balanite de Zoon Lichen scléreux Lichen plan |
Bactérienne:
Candidosique |
Balanoposthite séborrhéique (=dermatite séborrhéique)
Tableau le plus souvent subaigu avec poussées (s’aggrave quand manque d’hygiène). L’atteinte du prépuce est souvent prédominante. L’allure est discrètement rosée et le principal symptôme est le prurit.
Pour aider au diagnostic, on peut rechercher d’autres zones atteintes (cuir chevelu, sourcils, plis nasogéniens).
Le traitement se compose d’antifongiques topiques (shampooing) ou d’inhibiteurs de calcineurine. En poussée, l’utilisation de cortico faibles est indiquée.
Balanite eczémateuse
Condition + fréquente chez le non-circoncis et nécessairement chez l’atopique. Elle peut se présenter selon 2 tableaux :
- Aigu -> oedème et érythème importants
- Chronique -> squames et lichenification, moins inflammatoire
Balanoposthite de contact
Condition plus fréquente chez l’atopique et en présence d’un prépuce long (peau + sujette à irritations).
- Allergique :
- Revue des substances appliquées (topiques, gels, latex, spermicides, savons)
- Y penser surtout dans les cas récidivants
- Irritative (plus fréquente) :
- Soins d’hygiène en excès ou en manque (le plus souvent en excès)
- Iatrogène
Balanoposthite psoriasique
Le psoriasis atteint fréquemment les OGE; on le retrouve chez presque la moitié des hommes atteints (33-49%), alors qu’un psoriasis génital isolé est plus rare (2-5%).
L’atteinte est prédominante au gland par rapport au corps pénien et au scrotum. Ainsi, la non-circoncision complique le dx, car c’est un milieu humide où il n’y a pas de squames. Il faut donc parfois s’aider de la présence de psoriasis ailleurs sur le corps pour confirmer le dx. On peut tout de même retrouver des plaques érythémateuses bien limitées.
Le traitement consiste en l’application de cortico faibles à modérés. La seule localisation génitale pourrait justifier un tx systémique, car il y a une grande atteinte de la qualité de vie.
Balanoposthite de Zoon
Cette maladie chronique et bénigne se présente chez le sujet âgé et non-circoncis. Elle consiste en une plaque unique, lisse, vernissée (aspect shiny), bien délimitée, érythémateuse, orangée avec un aspect pétéchial (poivre de Cayenne). La lésion est asymptomatique et se situe classiquement à cheval sur le sillon balanopréputial (image en miroir, ou « kissing lesions »).
Cette condition est favorisée par le phimosis (prépuce serré), les synéchies balanopréputiales et une hygiène insuffisante.
Le seul traitement est la circoncision, mais il est facultatif. On s’assure que l’hygiène est adéquate, que la balanite n’est pas 2nd à une autre maladie devant être traitée (comme lichen scléreux) et on rassure le patient.
Balanoposthite candidosique
Causée par Candida albicans, il s’agit de la 1ère cause de balanite infectieuse. L’atteinte consiste en des papules, pustules, érosions, érythème avec collerette épidermique, +/- un exsudat crémeux et un léger prurit/brûlure.
Cette maladie est favorisée par :
- Diabète
- Non-circoncision
- Antibiothérapie
- Corticothérapie
Le traitement topique peut être du Nystatine, Azole ou Cicloprixo olamine, mais il faut éviter la terbinafine. Un tx systémique peut être envisagé dans les cas réfractaires ou graves.
Par contre, si une balanoposthite candidosique est réfractaire ou récidivante, on doit se questionner sur notre dx, car normalement le traitement marche bien et rapidement. On procède donc à une culture et on suspend l’antifongique en attendant les résultats.
Balanites bactériennes
Rappel des agents étiologiques : Streptocoque bêta-hémolytique du gr. A et B, Staphylocoque et anaérobies (bacteroides).
Le tableau est variable, mais il peut y avoir un érythème, des érosions, un écoulement ou une douleur selon une atteinte plutôt diffuse.
Il faut toujours y penser devant une balanite aigüe du non-circoncis. On procède donc à une culture, où on ne retient que les cultures pures avec plusieurs colonies, puisqu’il y a colonisation fréquente sans infection.
Énoncer les principales causes d'ulcération génitale
L’aspect clinique est habituellement peu spécifique (sauf pour la présence de vésicules dans l’herpès). Lorsque la présentation est aigue, on considère que l’ulcération est secondaire à une cause infectieuse, particulièrement l’herpès et la syphilis, alors on investigue et traite d’emblée pour ces deux conditions. Si l’ulcération est plutôt chronique, on élimine toujours une cause néoplasique d’abord.
Causes :
| Infectieuses | Non infectieuses |
|---|---|
| Syphilis
Herpès Chancre mou Donovanose Lymphogranulomatose vénérienne |
Aphtes
Maladie de Behçet Maladie de Crohn Pyoderma gangrenosum Physique (trauma, caustique) Néoplasies |
Décrire les manifestations cliniques du lichen scléreux et du lichen plan génital
Lichen scléreux
C’est un processus inflammatoire de cause inconnue (lien contact entre peau et urine??) avec un tropisme génital qui apparaît insidieusement et évolue en lésions cicatricielles. Il y a un pic d’incidence chez l’enfant (meilleur pronostic) et un autre chez l’adulte (se chronicise +).
Ses principales particularités :
- Hypopigmentation
- Sclérose
- Perte d’élasticité
- Fragilité
- Prurit
- Modifications anatomiques
La texture de la peau change; il y a perte de fibres élastiques, le collagène est arrangé différement, les jonctions entre les couches de peau sont altérées... La peau devient fragile, se déchire au lieu de s’étirer, etc.
Les présentations cliniques peuvent être assez variées, mais respectent le plus souvent les principales particularités énoncées ci-haut.
- Asymptomatique
- Symptômes spontanés:
- Prurit
- Brulûre
- Douleur
- Difficulté à décalotter le prépuce
- Modifications anatomiques:
- Sténose vulvaire
- Effacement lèvres, frein
- Synéchies
- Dyspareunie:
- Déchirure
- Saignement
- Parfois 2nd au phimosis
- Phimosis/paraphimosis
- Dysurie/rétention urinaire
- Cancer:
- Risque 3 à 6%
- Mais lichen scléreux retrouvé dans 50 à 66% des néoplasies péniennes ou vulvaires
Bonus : On peut retrouver une bande circonférentielle scléreuse sur le prépuce pouvant étrangler le gland. Le purpura est possible, car les vaisseaux du derme sont également fragilisés. Une atteinte péri-anale est parfois présente chez les femmes, rarement chez les hommes.
Le traitement médicamenteux initial consiste en des cortico très puissants. Pour l’entretien, on diminue la fréquence d’application ou la puissance du cortico.
Du côté de la chirurgie, on peut corriger des anomalies fonctionnelles : circoncision (si phimosis), méatotomie, plastie du frein. Par contre, les synéchies sont habituellement irréversibles.
Lichen plan génital
Les organes génitaux sont une localisation fréquente du lichen plan, mais celui-ci est beaucoup moins fréquent que le lichen scléreux. Contrairement aux atteintes ailleurs sur le corps, il est asymptomatique (pas de prurit). Les lésions sont souvent annulaires ou réticulées et plutôt blanchâtres. Pour aider au dx, on peut rechercher les papules polygones planes violacées typiques du lichen plan ailleurs sur le corps.
Identifier les néoplasies génitales externes
Carcinome spinocellulaire
Facteurs de risques pour le développer aux OGE :
- Infection par le VPH (env. 50%) : multiplie le risque x5
- Lichen scléreux (env. 50%)
- Non circoncision
- Rétention de smegma, phimosis, mauvaise hygiène
- Immunosuppression, VIH
- Tabagisme
- Rayons UV
In situ (PIN, VIN)
C’est une néoplasie intraépithéliale, donc n’atteint pas le derme. Elle se présente comme une plaque érythémateuse fixe bien délimité avec un relief asymétrique. Évidemment, la lésion ne s’améliore pas malgré les traitements usuels pour balanite ou vulvite (même que la plaque augmente en taille). 50% des cas sont liés au VPH, alors que l’autre 50% est lié au lichen scléreux.
Il est important de le découvrir précocément, considérant qu’il y a un risque de transformation en carcinome spinocellulaire invasif (on veut éviter une pénectomie).
Le traitement topique consiste en l’application de 5-fluorouracile ou d’Imiquimod. Il y a possibilité de circoncision selon le cas. Le suivi à long terme est essentiel.
Invasif
Le carcinome spino invasif a deux grands modes de présentation :
- Tumeur exophytique verruqueuse (+VPH)
- Plaque érythémateuse indurée, parfois ulcérée (+LS)
Comme traitement, on doit procéder à une excision large : hémivulvectomie et pénectomie (partielle vs totale) si grande taille ou si envahissement corps spongieux/caverneux.
Lorsque le dx est posé tôt (carcinome in situ), le pronostic est assez bon. Le message à retenir est qu’il faut référer en spécialité ou biopsier une plaque persistante.
Nommer les manifestations de la syphilis et décrire les stades de la syphilis
La syphilis est une MTS causée par Treponema pallidum dont l’incidence est en augmentation depuis les dernières années. C’est une maladie à déclaration obligatoire. Elle se compose de trois stades :
Primaire
- Apparition d’un chancre syphilitique au point d’inoculation 10 à 90 jours après le contact
- Ulcération indolore, propre, unique à bordure indurée (mais se présente rarement avec ces caractéristiques classiques)
- Disparition spontanée du chancre, mais ne signifie pas une guérison...
Secondaire (la grande imitatrice)
Causé par la dissémination septicémique des tréponèmes. Il apparaît chez le 1/3 des patients non traités au stade primaire et survient après 2 à 6 mois en général. Les lésions sont très contagieuses.
- Papules cuivrées squameuses asymptomatiques disposées de façon symétrique prédominantes au visage, paumes&plantes
- Plaques muqueuses érosives ou végétante
- Grand polymorphisme : alopécie, pustules, ulcérations, nécroses, etc.
- Peut donc mimer un psoriasis, une éruption virale, un lichen plan, une éruption médicamenteuse, etc.
Possibilité aussi de signes d’atteinte générale :
- Polyadénopathies
- Hépatosplénomégalie
- Hépatite
- Fièvre
- Altération état général
- Douleurs osseuses
- Céphalées
- Arthralgies
Tertiaire
Stade exceptionnel de nos jours. Se présente plusieurs années après le stade secondaire.
- Atteinte cardio
- insuffisance aortique
- Atteinte neuro (neurosyphilis)
- Démence, paralysies, myélite
- Dx par ponction lombaire
- Atteinte oculaire
- Névrite optique, uvéite
- Peut atteinte n’importe quel organe
Le diagnostic de la syphilis peut se faire par la recherche du tréponème par microscopie à fond noir sur des lésions primaires ou secondaires érodées. On peut aussi procéder à des tests sérologiques.
- Tests tréponémiques : spécifiques pour les tréponèmes, deviennent positifs après 5 à 10 jours, restent positifs pour toujours
- Tests non tréponémiques : moins spécifiques, positifs après 8 à 10 jours, permettre de suivre les titres pour évaluer efficacité du tx (suivi long terme)
Le 1er choix de traitement pour la syphilis primaire et secondaire est par pénicilline intramusculaire unidose, alors que le 2e choix est par doxycycline PO pendant 14 jours. Pour la syphilis tertiaire (neurosyphilis), on traite par pénicilline IV pendant 10 à 15 jours.
Décrire les manifestations cliniques des condylomes, de l'herpès génital, de l'infection à chlamydia et à gonocoque
Condylomes
Causés par le VPH, il s’agit de la MTS la plus fréquente (80% des gens y sont exposés avant l’âge de 50 ans). Le condom ne protège pas totalement contre la transmission. Les condylomes sont causés par les VPH à bas risque (6, 11) alors que les VPH à haut risque (16, 18) sont associés au développement de lésions pré-cancéreuses et cancéreuses.
Cliniquement, les condylomes sont des papules exophytiques papillomateuses, parfois plutôt planes, de couleur rose, beige ou brun. L’infection est volontiers multifocale. Il faut songer à faire un bilan d’extension (col utérin, zone anale).
Urètre :
- Fréquemment atteint, parfois seule localisation (35%)
- Atteinte très distale le + souvent
- Urétroscopie si (pas systématique, car risque d’autoinoculation) :
- Sx urinaires
- Atteinte récidivante
- Pôle supérieur non visible
Anus :
- Examen péri-anal systématique
- Anuscopie si :
- Lésions péri-anales
- Rapports réceptifs anaux
- Homo ou bisexuel
- Immunosuppression
Les traitements offers sont sous diverses modalités :
- Chimiques (Podophyllotoxine, 5-fluorouracile, acide trichloroacétique)
- Immunomodulateurs (Imiquimod, synécatéchines)
- Physiques et chx (Cryothérapie, laser CO2 et Nd-YAG, excision chirurgicale, électrocoagulation)
Cette affection est favorisée par l'immunosuppression. Il faut dépister pour les autres MTS et penser aux partenaires.
En prévention existe la vaccination contre les différentes souches du VPH. Elle est indiquée chez les 9 à 45 ans et gratuite pour les filles en 4e année et 3e secondaire. Le vaccin est idéalement administré avant le début de l’activité sexuelle et il n’est pas thérapeutique.
Herpès génital
Causé par le virus herpès simplex (type 1 généralement orofacial, type 2 généralement génital). Il s’agit de la cause #1 d’ulcération génitale. La séroprévalence du type 2 est de 5 à 30% dans les pays industrialisés et elle est en augmentation. On remarque aussi que le type 1 génital est de + en + fréquent, mais moins récidivant.
La primo-infection est le 1er contact avec HSV-1 ou HSV-2. Elle est la majorité du temps asymptomatique (50 à 90%), mais lorsqu’elle est symptomatique :
- Incubation environ 7 jours
- Maculopapules suivies de vésicules/pustules et d’érosions regroupées sur une base érythémateuse
- Douleur ++
- Parfois fièvre, adénopathies inguinales, dysurie
Le virus infecte les terminaisons nerveuses des neurones sensitifs et remonte jusqu’au noyau neuronal des ganglions sensitifs locorégionaux où il reste en latence et échappe au système immunitaire. Des facteurs comme le stress, les rayons UV, un trauma, la fièvre ou les menstruations peuvent favoriser sa réactivation. Celle-ci peut être symptomatique ou non.
- Asymptomatiques:
- Fréquentes, surviennent chez la majorité
- Transmission ++
- Symptomatiques:
- Fréquence variable
- Prodrome de type dysesthésie, prurit
- Récidives toujours au même endroit (orofacial vs génital)
- Moins sévère et moins étendue que la primo-infection
Le traitement se compose d’analogues nucléosidiques (Aciclovir, valaciclovir, famciclovir). On le débute dès le prodrome et il peut être pris de façon continue si les récidives sont fréquentes.
Chlamydia trachomatis
C’est une bactérie intracellulaire obligatoire. Elle cause chez l’homme :
- Urétrite subaigue
- Écoulement peu abondant, séreux, 1 goutte le matin
Chez la femme :
- Cervicite
- Le plus souvent asymptomatique, mais le col est oedémacié et friable
Puisque les symptômes ne sont pas flamboyants, cette maladie donne souvent lieu à des complications :
- Orchiépididymite
- Salpingite -> pouvant occasionner stérilité, grossesses extra-utérines et douleurs pelviennes chroniques
On pose le dx par le test d’amplification des acides nucléiques (TAAN) en dépistant le 1er jet d’urine du matin.
On traite avec azithromycine 1g PO unidose. Aussi, on déclare la maladie (MADO).
Gonococcie
Causée par Neisseria gonorrhoeae qui est un diplocoque Gram-. Le temps d’incubation est court, soit 2 à 5 jours.
Les sx chez l’homme :
- Urétrite très symptomatique
- Écoulement purulent abondant
- Dysurie importante (« chaude pisse »)
Chez la femme :
- Sx moins importants (asymptomatique chez 50%)
- Leucorrhées
- Dysurie
- Risque de salpingite (et ses complications)
Autant chez H et F :
- Portage pharyngé asymptomatique
- Anorective (asx chez 2/3)
- Conjonctivite
- Septicémie -> fièvre, oligoarthrite, pustules hémorragiques périarticulaires aux extrémités
On pose le dx par le TAAN et on fait une culture pour l’antibiogramme.
On traite avec Ceftriaxone 250mg IM unidose. On traite présomptivement pour la chlamydia, puisque la co-infection est fréquente. Enfin, on déclare (MADO).
Distinguer les principales causes d'intertrigo
L’intertrigo est une inflammation des plis. À ces endroits où il y a humidité et friction, les squames sont moins fréquents, rendant parfois certains dx plus difficiles.
Causes fréquentes :
- Dermatite irritative
- Dermatite séborrhéique
- Psoriasis inversé
- Érythrasma
- Candisose
- Dermatophytose
Psoriasis inversé
On dit inversé puisqu’il y a atteinte des plis plûtot que des extenseurs. Cliniquement, ce sont des plaques peu épaisses bien délimitées, couleur saumon avec peu de squames. Les régions touchées sont les aisselles, les aines et sous les seins.
On traite avec des cortico faibles en combinaison avec des analogues de la vitamineD.
Érythrasma
C’est une infection bactérienne à Corynebacterium minutissimum. Elle se présente par des plaques rouge-brun finement squameuses avec un aspect plissé. Elles apparaissent fluorescentes rouge corail à la lampe de Wood.
Le traitement consiste en des antibactériens.
Candisose
Les plaques sont rouge vif, lisses et parfois érosives. Il y a habituellement pustules et papules satellites. Il y a présence de prurit/brûle. La candidose est parfois surajoutée à une autre dermatose.
On traite avec des antifongiques azolés topiques.
Dermatophytose (=tinea cruris)
Les dermatophytes en cause sont :
- Epidermophyton floccosum
- Trichophyton rubrum
- Trichophyton mentagrophytes
L’atteinte s’étend souvent à la face interne des cuisses, mais touche peu le scrotum ou les grandes lèvres. La lésion est prurigineuse et est très bien limitée avec une bordure papuleuse plus active. Le tinea cruris est souvent associé au tinea pedis et à l’onychomycose, alors il faut les rechercher.
Traitements en dermatologie
Expliquer les soins usuels à donner à la peau et au cuir chevelu
???
Expliquer les différences entre les véhicules utilisés en thérapeutique dermatologique et identifier des exemples pour chacun
| Liquides | Semi-solides | Solides |
|---|---|---|
| Lotion (suspension)
Gel (solution monophasique) Mousse (aérosol) |
Onguent (sans eau)
Crème (avec eau) Pâte (suspension à haute concentration) |
Poudre |
Lotion
Suspension composée d’un Rx dispersé dans un liquide (concentration ≤20%).
Particulièrement utile pour le cuir chevelu ou les zones poilues.
Elle peut être :
- Asséchante (à base d’eau)
- Asséchante, voir irritante si peau fissurée (base d’alcool)
- Hydratante (base d’huile)
Exemples :
- Lotion calamine
- Lotion dermocorticoïde
- Émollients contenant de l’urée
Gel
Solution monophasique aqueuse.
Utile pour les zones chevelues et les muqueuses.
Exemples :
- Lyderm (Tx lichen plan oral, psoriasis cuir chevelu)
- Xilocaïne (Tx aphtes)
Mousse
Solution triphasique composée d’huile, de solvants organiques et d’eau, gardés sous pression dans un contenant en aluminium.
Utile pour les zones chevelues.
Exemple :
- Olux (Tx lupus discoïde)
Onguent
Préparation semi-solide s’étendant facilement et ayant comme véhicule la gelée de pétrole (Vaseline).
Il est plus facile à étaler sur la peau imberbe et les muqueuses.
Utile pour occlure (permettre au Rx de mieux pénétrer la peau), hydrater et lubrifier la peau et les muqueuses.
L’onguent a également comme avantages :
- Ne contient aucun produit de conservation (contrairement aux crèmes) -> moins de dermatite de contact allergique
- Favorise la perméabilité de la peau, ce qui augmente la puissance du Rx
Exemples :
- Aquaphor onguent (Tx dermatite atopique)
- Clobétasol onguent (dermocorticoïde)
Crème
- Émulsion d’eau dans l’huile (<25% en eau) -> E/H
- Émulsion d’huile dans l’eau (>31% en eau) -> H/E
Utile pour hydrater la peau.
Exemples :
- Cutibase (Tx dermatite atopique)
- Valérate de bétaméthasone crème (Cortico)
Pâte
Poudre (concentration <50%) dans un onguent, donnant une préparation plus rigide et asséchante que ce dernier, mais moins occlusive et graisseuse.
Utile pour l’absorption et la protection.
Exemples :
- Poudre d’oxyde de zinc (Tx dermatite couche des bébés)
- Pâte à dents
Ainsi, le choix de véhicule selon la localisation :
- Muqueuses:
- Onguent
- Gel
- Peau imberbe:
- Crème
- Onguent
- Plis cutanés:
- Lotion
- Crème H/E
- Éviter onguent occlusif ou crème E/H
- Zones chevelues:
- Lotion
- Gel
- Mousse
Si la dermatose est…
- Suintante -> formulations avec eau comme composante principale
- Sèche -> formulations avec huile comme composante principale, onguents
- Croûtée/inflammatoire -> crèmes ou onguents en combinaison avec compresses humides/bains
Petit résumé sur la section sur les corticostéroïdes (pas dans les objectifs)
Différents facteurs influencent l’absorption percutanée :
↑ Absorption
- Âge du patient (prématuré>nouveau-né à terme)
- Bris de la fonction barrière de la peau (ex : dermatite atopique sévère)
- Peau hydratée
- Occlusion (ex : plis de peau)
↓ Absorption
- Couche cornée (épiderme) épaisse
Le scrotum et les paupières sont les deux parties du corps qui ont la plus grande absorption. Les paumes, les plantes et les chevilles sont celles ayant la plus faible absorption.
Les dermocorticoïdes :
Dermocorticoïdes à puissance faible
Ces cortico ne sont pas modifiés chimiquement (non-fluorés ou non-halogénés) afin d’augmenter leur puissance.
Exemples d’utilisation :
- Bébés
- Visage, plis, organes génitaux
- Dermatoses cutanées peu sévères ou répondant très bien aux cortico (ex : dermatose séborrhéique du visage)
Dermocorticoïdes à puissance modérée
Exemples d’utilisation :
- Enfants, court terme (<2 semaines)
- Dermatoses cutanées avec atteinte modérée (ex : dermatite atopique)
- La plus fréquemment utilisée chez l’adulte
- Éviter visage, plis et organes génitaux
Dermocorticoïdes à puissance élevée
- Adultes
- Conditions palmoplantaires
- Dermatoses cutanées modérées à sévères ou répondant difficilement aux cortico (ex : lichen plan érosif)
- Éviter visage, plis, organes génitaux (exception : lichen scléreux)
Quelle quantité prescrire pour une application bid?
- 2 côtés de la main -> 1g
- Pied, 2 mains ou visage -> 2g
- Membre supérieur ou tronc antérieur ou postérieur -> 3g
- Membre inférieur -> 4g
- Corps complet -> 50g
4 facteurs influençant la puissance :
- Structure molécule
- Concentration molécule
- Véhicule
- Caractéristiques de la peau
Pour évaluer la puissance d’un dermocorticoïde, il faut considérer la structure de la molécule avant la concentration!
Effets secondaires possibles des corticostéroïdes appliqués localement
- Poïkilodermie (+ fréquent):
- Vergetures
- Télangiectasies
- Hypopigmentation
- Amincissement
- Dépendance/rebond (ex : dermatite péri-orificielle)
- Dermatite de contact allergique
- Retard guérison plaie
- Hypertrichose faciale
- Folliculite
- Miliaire
- Granulome glutéal infantile
Effets secondaires possibles des corticostéroïdes systémiques
- Retard de croissance
- Syndrome de Cushing
Certains facteurs de risques favorisent l’apparition d’effets secondaires :
- Jeune âge
- Maladie hépatique ou rénale
- Grande quantité appliquée
- Puissance élevée
- Utilisation à long terme
- Occlusion
Flore cutanée et infections bactériennes
À compléter
Mycoses
À compléter
Connectivites, vasculites et ulcères
Décrire la présentation clinique des variantes classiques du lupus.
*Important de comprendre que ces trois variantes, malgré ce que leurs noms puissent suggérer, ne sont PAS un continuum*
Le lupus érythémateux débute le plus souvent à la puberté ou à l’âge adulte et affecte :
- Femmes > Hommes
- Afro-américains ou africains > autres ethnies
Avant de diagnostiquer un lupus, il faut s’assurer que ce n’est pas un lupus causé par un Rx.
Lupus aigu
Caractérisé par une éruption malaire (en forme de «papillon») au niveau du visage qui épargne les paupières et les plis nasogéniens.
Le lupus aigu est fortement associé au lupus systémique, d’où ses autres manifestations :
- Anémie, thrombocytopénie
- Arthrites
- Glomérulonéphrite
- Péricardite
- Psychose
- Épanchements pleuraux
Mis à part l’éruption malaire, le lupus systémique donne d’autres atteintes cutanées :
- Photosensibilité
- Lupus discoïde
- Alopécie
- Vasculite
- Phénomène de Raynaud
Lupus subaigu
L’atteinte est symétrique, constituée de plaques annulaires érythémateuses un peu squameuses, et se situe aux zones photoexposées (visage, cou, thorax supérieur).
La photosensibilité est très importante dans cette condition.
L’atteinte systémique est habituellement absente ou peu sévère (environ 50%).
Lupus chronique (discoïde)
Ses manifestations sont multiples :
- Plaques érythémato-squameuses
- Atrophie centrale
- Télangiectasies
- Hyperkératose périfolliculaire
- Hypo et hyperpigmentation
- Alopécie (cicatricielle, perte de substance)
Photosensibilité -, atteinte cuir chevelu +
L’atteinte systémique est plutôt rare (5%).
Nommer les signes cliniques d’une dermatomyosite.
La dermatomyosite est une maladie auto-immune associant habituellement faiblesse musculaire proximale et atteinte cutanée :
- Œdème périorbitaire
- Aspect «lilacé» des paupières et des joues
- Papules de Gottron (interphalanges doigts)
- Photosensibilité
- Signe du châle (aspect «lilacé» du cou et des épaules)
- Hyperkératose cuticules (cuticules ravagés)
La dermatomyosite peut être une manifestation paranéoplasique, alors il faut être vigilant.
Outre la faiblesse musculaire, d’autres manifestations systémiques peuvent être retrouvées :
- Maladie pulmonaire interstitielle
- Dysphagie
- Arythmies
- Polyarthrite inflammatoire
Reconnaître un érythème noueux à partir d’une photo et décrire la présentation clinique d’un érythème noueux
L’érythème noueux est une panniculite (inflammation sous-cutanée) réactionnelle aigue. Elle se manifeste par :
- Prodrome -> fièvre, frissons, arthralgies
- Plaques ecchymotiques surtout sur les jambes
- Nodules pré-tibiaux
- Douleur
Les nodules et les plaques se retrouvent presque toujours sous les genoux, mais apparaissent parfois sur les cuisses ou les bras.
Nommer les causes fréquentes de l’érythème noueux.
L’érythème noueux peut se manifester en réaction à divers agents :
- Bactéries -> Streptocoque
- Rx -> Contraceptifs oraux
- Maladies systémiques -> Maladies inflammatoires de l’intestin, sarcoïdose
- Idiopathique
Identifier les caractéristiques cliniques d’une vasculite leucocytoclasique.
Il s’agit d’inflammation avec dommages des petits vaisseaux avec extravasation secondaire de globules rouges. L’atteinte peut être cutanée seule ou bien systémique.
Cutané (surtout membres inférieurs) :
- Présentation initiale = papules roses (sorte d’urticaire), macules purpuriques
- Purpura palpable
- Nécrose
- Livedo (treillis bleu-violet)
- Ne blanchit pas à la vitropression
- Douleur
Systémique :
- Atteinte rénale
- Arthrites (surtout genoux et chevilles)
- Poumons
- SNC
- Intestin (douleur abdo)
Nommer 3 causes de vasculite leucocytoclasique.
- Purpura de Henoch-Schönlein (arthrite, douleur abdo, hématurie)
- Idiopathique
- Paranéoplasique
- Connectivites
- Infection
- Rx
- Vasculites systémiques (Wegener, etc.)
Reconnaître une dermatite de stase à partir d’une photo.
La dermatite de stase est une manifestation de l’insuffisance veineuse et précède l’ulcère secondaire à l’insuffisance veineuse.
- Plaques érythémato-squameuses (eczéma)
- Prurit, excoriations
- Croûtes, suintements
- Se manifeste en 1/3 inférieur de la jambe, au-dessus de la malléole interne
- Peut-être uni ou bilatérale
D’autres manifestations de l’insuffisance veineuse peuvent être présentes, soit les varices et l’œdème.
Nommer les causes les plus fréquentes d’ulcères.
- Veineux
- Artériel
- Neuropathique
- Infectieux
- Néoplasique
Identifier les caractéristiques propres aux principales causes d’ulcères.
Veineux
Survient lorsque l’œdème n’est pas traité.
Visuellement, le fond de l’ulcère est composé d’une base fibrineuse qui ressemble à du pus par sa couleur jaune, mais qui est plutôt bien accolée à la plaie.
Une fois l’ulcère guéri, il reste une atrophie blanche résiduelle (treillis blanc).
Artériel
Il est secondaire à l’athérosclérose des moyens vaisseaux de la jambe qui cause de l’ischémie. Les symptômes associés à l’ulcère sont les suivants :
- Claudication intermittente
- Pâleur peau
- Perte pilosité
- Peau atrophique, luisante
- Douleur
- Pied froid
- Perte du pouls
Diabétique
À la fois secondaire à la neuropathie qui diminue la sensation du patient, mais aussi à la micro-vascularisation sujette à l’ischémie. Une composante artérielle est donc parfois présente.
Les ulcères apparaissent aux points de pression et sont précédés d’hyperkératose (callosité) qui est un moyen de défense du corps contre la pression.
À long terme, il est possible que des micro-fractures apparaissent et déforment le pied (pied de Charcot).
| Veineux | Artériel | Diabétique | |
|---|---|---|---|
| Localisation | Jambe distale, interne | Cheville, orteil, talon | Plantes, proéminences osseuses (points de pression) |
| Apparence | Rebords irréguliers, exsudatif, fond de fibrine | Rebords bien délimités | Callosité, fond très rouge, surinfecté |
| Température | Normale | Froid, sec | Normale |
| Douleur | Modérée | Souvent sévère | Souvent absente |
| Pouls | Présent | Diminués ou absents | Présents ou absents |
| Sensations | Présente | Variable | Perte de sensation, réflexes, vibration |
| Changements cutanés | Érythème, œdème, hyperpigmentation, lipodermatosclérose* | Peau lustrée, perte de poils | Peau lustrée, hyperkératose importante |
| Traitement | Compression, soins de plaies, élévation des jambes | Chx vasculaire, soins de plaies, cesser tabac, contrôle HTA… | Décapage de la callosité, décharge du poids, contrôle glycémie |
*Lipodermatosclérose = induration tissu sous-cutané
L’ulcère est le plus souvent multifactoriel. Il est important de référer en dermatologie tout ulcère qui persiste au-delà de 6 semaines.
Nommer les traitements et les mesures préventives de la dermatite de stase.
Pour le traitement de la dermatite en tant que telle = corticostéroïdes topiques.
Pour le traitement de l’insuffisance veineuse = compression par bas support ou bandages élastiques (essentiel).
Il est primordial de traiter l’origine de la dermatite, soit l’insuffisance veineuse, ou bien le tableau clinique ne s’améliorera pas à long terme.
Dermatologie pédiatrique
Se familiariser avec l’acné vulgaire et ses variantes, reconnaître sa présentation clinique, son évolution et sa prise en charge.
L’acné vulgaire est une dermatose inflammatoire des follicules pilo-sébacés. Elle touche donc les zones riches en unités pilo-sébacées (visage, poitrine, dos). Elle a une prévalence élevée surtout chez les adolescents. Elle apporte un préjudice esthétique important et peut laisser des cicatrices sur la peau.
Sa pathogénèse est multifactorielle et implique 4 facteurs principaux :
1. Anomalie de kératinisation et obstruction des unités pilo-sébacées
- Entraîne formation d’un bouchon corné à la sortie du follicule
- Formation de microcomédons et comédons ouverts ou fermés
2. Stimulation hormonale et production accrue de sébum (séborrhée)
- ↑ androgènes stimulent production de sébum
3. Colonisation bactérienne par Propionibacterium acnes
- Fait partie de la flore normale du follicule pileux
- Excès de sébum + follicule obstrué = prolifération
- Par différents mécanismes, induisent inflammation et libèrent facteurs chimiotactiques
4. Inflammation
- Recrutement intense de neutrophiles (qui bouffent bactéries)
- Libération d’enzymes hydrolytiques
- Rupture paroi folliculaire
- Inflammation intense + réaction à corps étranger
On observe différentes lésions :
- Obstructives:
- Microcomédons
- Comédons ouverts (points noirs) = obstruction orifice folliculaire par bouchon corné + mélanine du follicule oxydée
- Comédons fermés (points blancs)
- Inflammatoires:
- Papules, pustules, kystes, nodules, fistules
- * Les pustules sont stériles; elles peuvent être colonisées par P. acnes, mais il n’y a pas d’infection, seulement de l’inflammation.
- Cicatrices:
- Déprimées, creusées, maculaires, papuleuses, hypertrophiques, chéloïdiennes
- *cicatrices hypertrophiques ne dépassent pas les limites de la lésion, contrairement aux chéloïdiennes
On classifie l’acné vulgaire en 4 stades :
I. Acné légère (comédons)
II. Acné modérée (comédons et papules inflammatoires)
III. Acné modérée sévère (papules et pustules)
IV. Acné sévère (nodules, kystes, cicatrices)
Variantes d’acné
Acné conglobata
- Acné nodulo-kystique sévère, extensive et inflammatoire
Acné fulminans
- Acné nodulo-kystique très sévère à début abrupt. Surtout chez les hommes entre 13 et 16 ans. Association avec malaises, arthralgies, fièvre et leucocytose.
Acné excoriée (adolescentes)
- Manipulation excessive (grattage) des lésions d’acné entraînant excoriations et cicatrices secondaires. Associations possibles avec trouble anxieux, TOC, trouble de personnalité
Acné médicamenteuse
- Acné éruptive monomorphe (toutes les lésions pareilles) du tronc > visage. Médicaments associés :
- Corticostéroïdes
- Stéroïdes anabolisants
- Lithium
- Phénytoine, phénobarbital
- Isoniazide
- Composés iodés
- Bromures
- Cyclosporine
Chloracné
- Acné sévère comédonienne et kystique, très cicatricielle, associée à exposition/intoxication aux hydrocarbures aromatiques halogénés
Acné occupationnelle
- Travail avec huiles de coupe, produits dérivés du pétrole ou du goudron, hydrocarbures halogénés
Acné frictionnelle/mécanique
- Acné inflammatoire et comédonienne 2nd à une obstruction pilo-sébacée frictionnelle répétée
Acné de contact, cosmétique, tropicale…
Sachant que l’acné peut être associée au SOPK, aux tumeurs surrénaliennes ou gonadiques et à l’hyperplasie congénitale des surrénales (forme tardive), certains éléments indiquent un bilan hormonal* :
- Femmes avec dysménorrhée, hirsutisme ou signes de virilisation
- Acné à début brutal, sévère ou très réfractaire
- Acné infantile rapidement progressive, débutant après 2 ans et avant 8 ans ± courbe de croissance accélérée
*Le bilan hormonal inclut : FSH, LH, DHEA-S, testostérone, cortisol, insulinémie, 17-OH-progestérone.
Devant une suspicion d’acné, il faut envisager comme ddx :
- Dermatite péri-orale/péri-orificielle:
- Papules et pustules inflammatoires autour bouche, nez et yeux
- Absence de comédons
- Parfois déclenchée par application de cortico fluorés au visage
- Kératose pilaire inflammatoire:
- Papules kératosiques sur mâchoire, joues, latéral des bras et cuisses
- Xérose
- Enfants souvent atopiques et pré-pubères
- Rosacée:
- Absence de comédons
- Rare chez ados
- Folliculites
- Angiofibromes de la sclérose tubéreuse:
- Papules beiges érythémateuses monomorphes
- Joues et autour du nez
Traitement
L’obectif du tx de l’acné est de diminuer l’apparition de nouvelles lésions et éviter les cicatrices. On prescrit un tx en considérant le type d’acné, sa sévérité, l’âge du patient, les ATCD familiaux, la présence de cicatrices, l’observance thérapeutique, etc.
a) Médicaments topiques
Indications des topiques :
- acné légère à modérée
- acné comédonienne ou rétentionnelle
Principales classes :
- antibiotiques (érythromycine, clindamycine, sulfacétamide)
- anti-inflammatoires (peroxyde de benzoyle, soufre, dapsone)
- rétinoïdes (trétinoïne, adapalène, tazarotène) = pour lésions rétentionnelles
- kératolytiques (Spectro)
- combinaisons = atb + peroxyde de benzoyle par exemple
Effets secondaires/inconvénients :
- irritation en début de tx (débuter graduellement)
- sensibilité au soleil et aux manipulations
- délai d’action de 6 à 8 semaines
- possibilité de poussée d’acné en début de tx (rétinoïdes)
- décoloration des vêtements foncés (peroxyde de benzoyle)
b) Médicaments systémiques
Effets anti-bactériens, anti-inflammatoires, anti-androgènes.
Indications :
- Acné réfractaire aux topiques
- Acné modérée à sévère (incluant conglobata et fulminans)
- Acné excoriée
- Acné cicatricielle
Classes :
- Antibiotiques tétracyclines (minocycline, tétracycline, doxycycline)
- Antibiotiques macrolides
- Contraceptifs oraux (Tricyclen, Alesse, Diane-35, Yasmin, Yaz)
- Efficacité max en 6 à 12 mois
- Tx hormonal avec spironolactone
- Isotrétinoïne
- Traitement très efficace, rémitif (effets à long terme)
- Indiqué dans acné nodulo-kystique, conglobata, fulminans, résistante et/ou cicatricielle (incluant excoriée)
- Débuter avec petite dose, surtout si fulminans (risque de poussée)
Effets secondaires antibio
- Décoloration émail des dents
- Troubles digestifs mineurs
- Photosensibilité
- Folliculite à gram-
- Étourdissements, pigmentation cutanéo-muqueuse, rares cas de LED médicamenteux
Effets secondaires Isotrétinoïne
- Tératogénicité
- Xérose cutanée (effet secondaire #1, signe d’une bonne observance)
- Chéilite
- Arthralgies, myalgies, fatigue
- Hypertriglycéridémie (chez personnes à risque), élévation transaminases
- Troubles de l’humeur (à surveiller chez personnes à risque)
Plus rarement utilisés : prednisone à petites doses combinée à isotrétinoïne (dans conglobata ou fulminans), lumière bleue, peeling.
c) Habitudes de vies
- Limiter la consommation de glucides
- Nettoyer la peau au savon doux 1-2x par jour
- Relaxer...

Acné néonatale (pustulose céphalique néonatale)
Touche 20% des n-nés, entre 2 semaines et 3 mois. Serait une réaction d’hypersensibilité à Malassezia.
- Papules inflammatoires et pustules
- Joues, menton et cuir chevelu
- Absence de comédons
Cette condition est le plus souvent auto-résolutive. Rarement, des anti-inflammatoires et anti-fongiques topiques sont nécessaires.
Acné infantile
Secondaire à un excès d’androgènes ou une hypersensibilité temporaire aux androgènes (sécrétion accrue de LH -> testostérone). L’augmentation de testo ne donne pas de feedback négatif à la surrénale, car cette dernière est immature.
Se présente chez les enfants entre 3 mois et 5 ans, mais commence avant 2 ans.
- Comédons et/ou kystes
Elle est rarement associée à une endocrinopathie, mais on effectue un bilan hormonal et un âge osseux si :
- Acné sévère et progressant rapidement
- Signes de virilisation
- Courbe de croissance accélérée
- Débute après 2 ans et avant 7-8 ans
Le traitement est habituellement topique -> clindamycine, érythromycine, peroxyde de benzoyle et acide rétinoïque. L’érythromycine PO et l’isotrétinoïne sont rarement utilisés.
**Autres notions en lien**
Dermatite péri-orale
Il s’agit d’une dermatite eczémateuse et papulo-pustuleuse péri-buccale et +/- péri-nasale et péri-orbitaire. Il y a absence de comédons.
Facteurs déclenchants :
- Application de produits fluorés au visage (cortico, cosmétiques)
- Pâte à dents
- Crèmes/pommades occlusives
- Températures extrêmes
Traitement :
- Cesser facteurs exacerbants
- Antibio topiques (clinda, métronidazole)
- Cortico topiques faibles (non fluorés)
- Antibiotiques systémiques (tétracycline, macrolides)
Hidrosadénite suppurée
Affection acnéiforme chronique des glandes apocrines après la puberté. Il y a anomalie de kératinisation avec obstruction des canaux apocrines -> formation de comédons, papulopustules, kystes, nodules suppurants, abcès, fibrose, fistules.
Les zones apocrines se situent dans les plis (aisselles, sous les seins, aines, région ano-génitale). Les facteurs de risques sont l’obésité, le tabagisme et le sexe F.
Cette condition peut être associée à la triade d’occlusion folliculaire :
- Acné conglobata
- Kyste pilonidal
- Cellulite disséquante du cuir chevelu
Traitement :
- Perte de poids, arrêt tabac
- Antiseptiques locaux
- Triamcinolone intra-lésionnel
- Tétracyclines, clindamycine, rifampin, anti-androgènes
- Chx excisionnelle
- Anti-TNF
Reconnaître la dermatite atopique, sa présentation clinique et sa prise en charge.
C’est une dermatose chronique prurigineuse dont la prévalence est en recrudescence dans les pays industrialisés (15 à 20% des enfants, dont 30% eczéma modéré à sévère). Elle débute autour de 3 mois et se présente avant 1 an chez 80% des enfants et avant 5 ans chez 95%.
Le diagnostic est posé cliniquement et au moins 3 des 4 critères majeurs doivent être remplis :
- Prurit (critère essentiel)
- Lésions caractéristiques pour l’âge
- Dermatite chronique ou récidivante
- ATCD perso ou familiaux d’atopie
La pathogénèse est multifactorielle et pas complètement élucidée; il y aurait implication de la génétique (atopie), l’environnement (théorie hygiéniste), une dysfonction immunitaire, la production de super antigènes, une altération de la barrière cutanée.
Caractéristiques selon l’âge
2 mois à 2 ans
- Xérose généralisée, plaques érythéamto-squameuses parfois suintantes
- Joues, cuir chevelu, front, extenseurs
- Épargne zone de la couche (car bien hydratée)
- Prurit intense, frottement
3 ans à 11 ans
- Xérose généralisée, plaques eczémateuses, exsudatives
- Poignets/chevilles, creux cubitaux et poplités, fesses, mains/pieds, zones péri-orificielles du visage
- Excoriations et lichenification 2nd au grattage
Adultes
- Plaques érythémato-squameuses diffuses
- Sites similaires que 3 à 11 ans, mais atteinte fréquente visage et mains
- Xérose et lichenification
- Souvent atteinte chronique à un site en particulier
Devant une suspicion de dermatite atopique, les ddx à considérer :
- Dermatite séborrhéique
- Dermatite contact allergique ou irritative
- Psoriasis
- Gale
- Tinea corporis
- Eczéma nummulaire
Facteurs exacerbants
- Produits irritants (savons, détergents, parfums)
- Fibres irritantes (laine, nylon, synthétiques)
- Exercice, sudation
- Climat sec
- Allergènes alimentaires
- Dégranulateurs non spécifiques de l’histamine (agrumes, tomates)
- Aéroallergènes
- Infection cutanée
- Stress, anxiété
Complications
- Infection bactérienne:
- Responsable poussées d’eczéma
- Donne lésions croûtées, suintantes, avec érythème diffus (ressemble à impétigo)
- Colonisation à Staph aureus chez 80% des enfants avec eczéma
- Strep bêta-hémolytique du gr. A peut aussi être en cause
- Infection herpétique (eczéma herpéticum):
- Primo-infection ou récidive
- Développement rapide de vésicules, croûtes ombiliquées, souvent douloureuses
- Urgence à traiter pour éviter dissémination et atteinte interne
- Autres infection virale:
- Eczéma coxsackium (vésicules dans zones d’eczéma)
- Irritabilité
- Déprivation sommeil
- Absentéisme
- Isolement social
Évolution
Il y a résolution vers 6-8 ans chez 60% alors que 30% persistent à l’âge adulte. 30% développent de l’asthme, 35% une rhinite allergique.
Prise en charge
Il faut bien faire comprendre que c’est une condition chronique dont le traitement sert à contrôler les sx et non guérir.
- Éviter les facteurs exacerbants, contrôler l’environnement
- Hydratation peau (émollients essentiels pour restaurer intégrité épiderme, pommades en hiver et crèmes en été)
- Anti-inflammatoires topiques (cortico ou immunomodulateurs topiques (tacrolimus))
- Bains quotidiens avec antiseptiques
- Anti-histaminiques (contrôle prurit)
- Photothérapie
Reconnaître la classification des anomalies vasculaires de l’enfant.
| Tumeurs | Malformations |
|---|---|
|
|
Caractéristiques tumeurs :
- Néoplasie d’origine vasculaire
- Habituellement absente à la naissance
- Caractère prolifératif
- Parfois involutif
Caractéristiques malformations :
- Vaisseaux irréguliers et anormaux
- Présente à la naissance
- Expansion proportionnelle à la croissance
- Persistante
Reconnaître l’évolution naturelle des hémangiomes infantiles et identifier ceux qui sont à risque de complications.
Un hémangiome est une prolifération cellulaire endothéliale dont la pathogénèse est inconnue. Il s’agit de la tumeur vasculaire la + fréquente et de la tumeur bénigne pédiatrique la + fréquente. Il touche la tête ou le cou chez 50% et mesure <2 cm chez 80%.
L’incidence est de 10%. Il est plus fréquent chez les blancs, les prématurés, les filles et les jumeaux.
Le diagnostic est habituellement clinique. Possibilité de procéder à un écho Doppler si l’hémangiome est profond ou à un IRM pour déterminer l’extension (si dx imprécis).
On doit faire le ddx avec les malformations vasculaires et tumeurs autres (granulome pyogénique, sarcome, myofibrosarcome, rhabdomyosarcome, neuroblastome).
**Petit topo sur le granulome pyogénique**
C’est une tumeur vasculaire à distinguer de l’hémangiome. Elle se présente chez les enfants entre 3 et 6 ans, faisant souvent suite à un micro-trauma et grossissant rapidement. Les saignement peuvent être fréquents et très abondants.
Contrairement à l’hémangiome, il n’y a pas de régression spontanée : le traitement par exérèse est nécessaire (Chx, cryothérapie, laser).
On classifie les hémangiomes infantiles en 3 catégories :
a. Superficiels (50-60%)
- Touchent le derme superficiel
- Papules/plaques rouges flamboyantes (« fraises »)
b. Profonds (15%)
- Touchent le derme profond et le tissu sous-cutané
- Masses bleutées/violacées
- Apparaissent souvent + tard
c. Composés (30%)
- Superficiel + profond
Évolution
Dans 30 à 50% des cas, les hémangiomes sont présents à la naissance sous forme de lésion prémonitoire.
Ils évoluent en 3 phases :
1. Prolifération (rapide, débute dans la 1ère semaine de vie, durée de 3 à 12 mois)
2. Stabilisation
3. Régression (lente, affaissement, coloration gris-violacée)
30% à 3 ans, 50% à 5 ans, etc.
Il y a lésions résiduelles chez 40% des enfants sous forme d’atrophie ou d’excédent cutané, télangiectasies, dyschromie ou masse fibro-adipeuse.
Complications
- Ulcération (10 à 15%, + fréquente)
- induite par croissance rapide ou friction (surtout lèvres, OGE)
- associée à douleur, infection et cicatrice
- peu de saignement
- Grande taille
- Distorsion tissulaire
- déficit fonctionnel
- insuffisance cardiaque à haut débit
- tissu résiduel important
- Déficit fonctionnel associé à la localisation
- Péri-orbitaire : astigmatisme, amblyopie, strabisme, exophtalmie
- Pointe nasale : distorsion du cartilage (déficit esthétique)
- Lèvre : ulcération, interférence avec alimentation, déficit esthétique résiduel si traverse le vermillon
- Barbe : associé à hémangiome sous-glottique&obstruction respiratoire
- Oreille : ulcération, compression canal auditif externe
- Ligne médiane lombo-sacrée : risque de dysraphisme spinal si autres anomalies associées
- Atteinte extra-cutanée
- Hémangiomes multiples : si 5 hémangiomes et plus = risque hémangiomatose infantile disséminée (au foie le + souvent) qui occasionne insuffisance cardiaque et saignements viscéraux
- Grands hémangiomes du périnée : anomalies vertébrales, génito-urinaires ou rectales
- Hémangiomes segmentaires du visage : ulcération, compromis organe vital (oeil, VRS), anomalies cardiaques et cérébrales
Prise en charge et traitement
Pour la majorité des cas, on fait un suivi serré pendant les premiers mois en prenant des photos (« non-intervention active »). On traite les lésions résiduelles au besoin.
En ce qui à trait aux hémangiomes compliqués, on donne le traitement anti-angiogénèse (Propanolol, Timolol) si :
- Large surface et volume
- Complication fonctionnelle
- Hémangiomes viscéraux ou hémangiomatose disséminée
- Ulcération
- Défigurement
Il y a aussi des indications pour la chirurgie (déficit esthétique, cicatrice, phase proliférative dans certains cas) ou pour le laser (ulcération, télangiectasies résiduelles). Le laser est contre-indiqué en phase proliférative.
Reconnaître les différents types de malformations vasculaires et leurs complications associées.
->Dysmorphogénèse vasculaire
Capillaires
Les malformations capillaires se retrouvent chez 0,3% des n-nés et sont persistantes. Il y a hyperplasie progressive.
Certaines complications sont associées si la malformation est au visage et touche une branche du trijumeau ou si elle est extensive au niveau d’un membre.
- 1ère et/ou 2e branches du trijumeau & atteinte zone péri-orbitaire : 10% d’association ophtalmo et neuro
- Glaucome
- Syndrome de Sturge-Weber
- Épilepsie
- Retard mental
- Hémiparésie
- 2e et 3e branches
- Hypertrophie mâchoire
- Macrochéilie
- Malocclusion dentaire
- Hyperplasie locale
Il y a habituellement plus de complications si plus d’une branche est touchée et si la malformation est bilatérale.
Ddx : malformations capillaires centro-faciales et de la nuque
- Communes (30 à 50% des enfants), bénignes
- Touche ligne médiane du visage (disparition vers 3 ans) ou occiput (persistance sans hyperplasie)
- Pas d’atteinte ophtalmo ou neuro
- Extensive d’un membre : association possible avec syndrome de Klippel-Trenaunay
- Hémi-hypertrophie du membre
- Malformation veineuse
- Malformation lymphatique
En ce qui a trait à la prise en charge, des investigations en ophtalmo, neuro ou orthopédie sont possibles selon la localisation. On peut tenter de traiter avec le laser colorant jaune pulsé ou bien camoufler avec le maquillage.
Veineuses
Se présentent en « paquet de varices ». Peuvent se compliquer en boiterie, douleur, thromboses ou hémarhrose.
On investigue avec l’écho Doppler et l’IRM. On traite avec la sclérothérapie +/- la chx et avec la compression.
Lymphatiques
Se présentent en lymphoedème congénital ou acquis, en malformations macro ou microkystiques. Elles peuvent se compliquer en douleur, hémorragie, infections ou problèmes à la marche.
On investigue par écho et IRM. On traite chirurgicalement les microkystiques et par sclérothérapie les macrokystiques.
Artério-veineuses
Très rares et traitement difficile.
Maladies virales et arthropodes en dermatologie
Reconnaître que l’éruption morbilliforme est le prototype des exanthèmes viraux.
Un exanthème est une éruption d’apparition subite qui affecte plusieurs aires cutanées de façon simultanée. Un énanthème est une éruption qui affecte les muqueuses.
L’exanthème viral est souvent « morbilliforme » ou « maculopapuleux », c’est à dire composé de macules et papules érythémateuses qui ressemblent à l’éruption de la rougeole. La principale condition à distinguer de l’exanthème viral est l’éruption médicamenteuse de type 4 (le plus souvent enfants=exanthème, adultes=éruption médicamenteuse), où l'anamnèse fera la différence entre les deux.
Décrire les présentations cliniques distinctes des exanthèmes viraux pédiatriques typiques et pouvoir conseiller les parents des enfants avec des exanthèmes viraux typiques.
Rougeole
Il s’agit d’une maladie virale qui se transmet par gouttelettes respiratoires et touche habituellement les enfants entre 3 et 5 ans. Son incidence a beaucoup diminué grâce à la vaccination, mais les cas qui surviennent sont chez les immigrants de pays en voie de développement ou les personnes non vaccinées.
La période d’incubation est de 8 à 12 jours. Les patients sont contagieux 1-2 jours avant le début des sx (3 à 5 jours avant l’éruption) et jusqu’à 4 jours après l’apparition de l’éruption. Les patients immunosupprimés peuvent être contagieux pendant toute la durée de la maladie.
- Prodrome : fièvre, malaise, conjonctivite, toux, rhume*, Koplik spots**
- Exanthème : macules et papules érythémateuses débutant au visage avec progression céphalocaudale et centrifuge (au 3e jour, tout le corps atteint)
- Guérison : amélioration clinique 2 jours après l’apparition de l’exanthème. Ce dernier diminue après 3-4 jours et disparait en 6-7 jours
Le diagnostic est confirmé par sérologie (IgM et IgG anti-rougeole) et doit être rapporté à la Santé Publique avant même les résultats.
Les groupes à risques de complications sont les patients immunodéprimés, les femmes enceintes, les individus mal nourris, les jeunes enfants et les personnes âgées. On retrouve comme complications fréquentes l’otite, la pneumonie, la laryngotrachéobronchite et la diarrhée, alors que l’hépatite, la thrombocytopénie et l’encéphalite sont plus rares.
La pneumonie est la complication la + fréquente chez l’adulte et est celle causant le + de mortalité chez l’enfant.
Une rougeole non compliquée se résout en 10 à 12 jours sans traitement particulier. Il n’y a pas de tx viral spécifique recommandé. Le traitement reste donc de support pour la majorité des cas (antipyrétiques, repos, réplétion liquidienne). Pour prévenir la transmission, il faut vacciner rapidement les gens ayant été exposés ou à risque de l’être s’ils ne peuvent fournir une preuve de vaccination.
Rubéole
Maladie virale à transmission directe ou par gouttelettes de sécrétions nasopharyngées. Les cas apparaissent souvent vers la fin de l’hiver/début du printemps. La maladie touche surtout les enfants, adolescents et jeunes adultes, mais l’incidence est en diminution depuis la vaccination.
Les individus infectés sécrètent le virus jusqu’à 1 semaine avant et 2 semaines après le début des symptômes. L’éruption apparaît typiquement 14 à 17 jours après l’exposition. Beaucoup de cas de rubéole sont légers et donc sous-diagnostiqués.
- Prodrome : fièvre légère, céphalée, mal de gorge, rhinorrhée, toux, lymphadénopathie (se résolvent souvent à l’apparition de l’éruption)
- Exanthème : macules et papules rosées qui apparaissent au visage et progressent au cou, tronc et extrémités en 24h
- Énanthème : chez 20%, lésions pétéchiales au palais mou et luette (signe de Forchheimer)
De l’arthrite accompagne parfois l’exanthème. L’éruption disparait graduellement après 2-3 jours en commençant par la tête et le cou. Le prodrome et les complications sont plus fréquentes chez les adultes que chez les enfants.
- Complications possibles (rares) : encéphalite et thrombocytopénie
- Autres complications (+ rare) : névrite périphérique, névrite optique, myocardite, péricardite, hépatite, orchite, anémie hémolytique
Le diagnostic est habituellement posé avec la sérologie (IgM et IgG spécigiques pour rubéole). Tout comme pour la rougeole, les cas doivent être rapportés à la Santé publique.
Le traitement est de support seulement. Pour éviter la transmission, les enfants devraient être retirés de la garderie/école jusqu’à 1 semaines après le début de l’éruption.
Il est important de s’informer si la personne malade a été en contact avec une femme enceinte ou si la patiente elle-même est enceinte, car la rubéole a des effets nocifs sur le foetus :
- Avortement, mort foetale
- Syndrome de la rubéole congénitale
- Surdité neurosensorielle
- Retard mental
- Anomalies oculaires
- Maladie cardiaque congénitale
- Cornée embrouillée
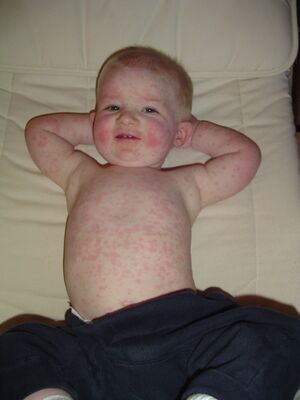
Érythème infectieux (=cinquième maladie)
Il s’agit de la présentation clinique la + fréquente du Parvovirus B19. Ce dernier peut se présenter comme une infection virale bénigne ou être presque mortelle, mais la plupart des infections sont asymptomatiques.
La transmission se fait par contact avec les sécrétions respiratoires, exposition percutanée à des produits sanguins ou transmission verticale de la mère au bébé. Ce sont surtout les enfants entre 4 et 10 ans qui sont touchés. La maladie se présente souvent en petites épidémies (comme dans l’école) vers la fin de l’hiver/début printemps. La contagion secondaire aux membres de la famille est assez commune (infection transmise chez environ 50% des contacts susceptibles).
L'incubation est de 1-2 semaines et la contagiosité est maximale avant l’apparition de l’éruption.
- Prodrome : fièvre légère, malaise, céphalée, prurit, rhume, myalgies, douleurs articulaires (surtout chez F adultes)
- Exanthème : début avec joues rouge flamboyant (« slapped cheeks »), puis éruption réticulée (en dentelle) du tronc et des membre apparaît en même temps que éruption faciale diminue en 1 à 4 jours
L’éruption dure au total 5 à 9 jours.
L’infection à parvovirus B19 peut aussi causer le syndrome papulo-purpurique en gants et en chaussettes, dans lequel il y a papules, pétéchies et purpura douloureux et prurigineux des mains et des pieds, souvent avec fièvre et érosions orales. Contrairement à l’érythème infectieux, les patients avec cette présentation sont virémiques et contagieux et ne devraient donc pas être en contact avec les personnes à risque.
Pendant la grossesse, l’infection à parvovirus B19 peut entraîner un hydrops foetalis, un RCIU, des effusions pleurales et péricardiques et la mort du foetus. Chez la personne immunosupprimée, elle peut causer une anémie sévère.
Le test dx de choix pour l’érythème infectieux est la détection des IgM anti-parvovirus B19. Ces derniers indiquent que l’infection s’est produite dans les 2 à 4 derniers mois.
Un traitement de support est suggéré pour soulager les malaises, démangeaisons et arthralgies, mais il n’y a pas de tx spécifique requis. L’infection se résout en 5 à 10 jours, mais l’éruption peut récidiver dans les mois qui suivent suite à des éléments déclencheurs :
- Exposition solaire ou à des températures élevées (bains)
- Exercice physique
- Stress psychologique
Roséole
Infection virale causée par le Human Herpesvirus 6 et HHV-7 qui touchent les enfants entre 6 mois et 4 ans selon un mode de transmission inconnu. Il s’agit de l’exanthème le plus fréquent chez les <2 ans. Il n’y a pas de vaccin disponible. La séroprévalence de l’HHV-6 chez l’adulte est de plus de 95%.
- Prodrome : fièvre élevée pendant 3 à 7 jours, oedème palpébral, adénopathie cervicale, sx respiratoires, bon état général malgré tout
- Lorsque la fièvre tombe, apparition subite l’exanthème! (env. 20%)
- Exanthème : macules et papules rosées entourées d’un halo blanchâtre, débute sur le tronc puis progresse au cou et aux extrémités
Une réactivation du HHV-6 associée avec une exposition médicamenteuse peut mener au syndrome de DRESS.
Cette maladie est habituellement bénigne et auto-résolutive; elle ne nécessite qu’un traitement de support. Il est à noter que l’infection à HHV-6 est bien connue pour causer des convulsions fébriles (à cause de la fièvre élevée).
Scarlatine
Fait suite à une infection rhino-pharyngée causée par le streptocoque du groupe A qui produit une toxine érythrogène. L’incubation est de 2 à 5 jours.
- Fièvre élevée, pharyngite, vomissements
- Exanthème :
- érythème diffus en taches confluentes sans intervalle de peau saine, micro-papuleux (peau de poulet), qui s’efface à la vitropression
- peut être prurigineux ou pétéchial
- peau rugueuse et chaude au toucher (chair de poule sur coup de soleil)
- desquamation à partir du jour 8
- Énanthème :
- Pharyngite érythémateuse
- Langue saburrhale d’abord (enduit blanc)
- Langue framboisée par la suite
Décrire la présentation clinique du zona, de l'herpès, de la dermatite aux cercaires, des molluscums contagiosums et des atteintes classiques par arthropodes. Identifier l'agent causal et les complications potentielles de ces infections. Finalement, décrire sommairement la prise en charge de ces maladies (diagnostic et traitement).
Famille des virus herpès :
| 1 | HSV-1 (Herpès simplex 1) | Herpès labial ou génital |
| 2 | HSV-2 (Herpès simplex 2) | Herpès génital |
| 3 | VZV (virus Varicellae-Zoster) | Varicelle et Zona |
| 4 | CMV (Cytomégalovirus) | --- |
| 5 | EBV (virus Epstein-Barr) | Mononucléose |
| 6 | HHV-6 | Roséole infantile |
| 7 | HHV-7 | --- |
| 8 | HHV-8 | Sarcome de Kaposi |
Herpès zoster (Zona)
Le zona est causé par la réactivation du VZV latent dans les ganglions rachidiens (crâniens, cervicaux, dorsaux, lombaires ou sacrés). Le 2/3 des cas sont chez les patients de >40 ans. Habituellement, le zona n’apparaît qu’une seule fois chez la personne immunocompétente, contrairement au virus de l’herpès. Le risque de faire un 2e zona est identique à celui d’en faire un premier; environ 4% des patients font plus d’un épisode de zona.
On reconnaît le zona cliniquement :
- Éruption dermatomale unilatérale (possibilité de lésions varicelliformes hors du dermatome)
- Vésicules groupées sur fond érythémateux (toutes du même âge)
- Plus fréquent au tronc, mais peut être n’importe où
- Souvent un prodrome de douleur/brûlement (jusqu’à 10 jours avant)
Le patient avez zona excrète le VZV par aérosol et peut le transmettre par contact direct. S’il contamine quelqu’un, celui-ci n’aura pas le zona, mais plutôt la varicelle (s’il ne l’a jamais eu auparavant bien sûr).
Complications :
- Algies post-zona (douleur persistante au niveau du dermatome qui a été touché)
- <20 ans : rare
- >55 ans : 27%
- >70 ans : 73%
- Syndrome de Ramsay-Hunt (ganglion géniculé)
- Paralysie de Bell, surdité, accouphène, vertiges, perte de goût
- Kératoconjonctivite (risque de cécité)
- Si lésions à la pointe du nez = atteinte branche nasociliaire division ophtalmique du trijumeau
- Dissémination (voie hématogène, ressemble à varicelle)
- 2 à 4% des hôtes normaux
- 8% des immunosupprimés non traités
- Atteintes motrices, sensitives, autonomes
- Plus fréquentes si atteinte trijumeau, nerfs crâniens ou thoraciques
Varicelle
Maladie endémique dans tous les pays, très contagieuse par transmission aérosol (taux d’attaque secondaire dans une même maison de 90%). Par contre, elle est devenue rare depuis la vaccination systémique. 90% des cas surviennent avant 10 ans, alors que seulement 2% des cas touche les adultes.
L’incubation du virus est d’environ 14 jours et il y a un prodrome +/- symptomatique 2-3 jours avant le début (malaise, rhume, mal de gorge, toux, fièvre).
Chez l’enfant, la lésion initiale est une macule rouge qui évolue rapidement vers une vésicule centrale qui devient pustuleuse et croûtée. De nouvelles lésions apparaissent en continue pendant 4 à 7 jours (donc présence de lésions de différents stades en même temps). Habituellement, il y a aussi de l’herpangine. La guérison est complète en 16 jours.
Chez l’adulte, la maladie est beaucoup + sévère et plus à risque de complications. Par rapport à la varicelle chez l’enfant, l’incidence d’hospitalisations, de pneumonies et d’encéphalites est 15x supérieur chez l’adulte. 1/3 des décès 2nd à la varicelle sont chez l’adulte (qui ne représente que 2% des cas). Chez la femme enceinte, le risque de pneumonie est plus élevé.
Complications :
- Rare -> pneumonie, encéphalite, ataxie cérébelleuse
- Très rare -> myélite transverse, Guillain-Barré, néphrite, cardite, arthrite, orchite, uvéite, varicelle hémorragique, purpura fulminans
Herpès simplex
Peut être causé par le HSV-1 (bouche, nez) ou le HSV-2 (génital, fesses, cuisses). C’est une maladie très courante; l’herpès labial touche le 1/3 de la population, >85% de la pop. a des évidences sérologiques d’exposition antérieure et 46% des finissants du cégep sont sérologiquement positifs pour l’HSV-1.
Classiquement, les lésions sont des vésicules et/ou pustules regroupées sur un fond érythémateux et sont récurrentes au même endroit. Par contre, on ne voit souvent plus les vésicules, mais plutôt les érosions secondaires. On peut rechercher un contour érythémateux aux érosions. On doit penser au HSV si c’est douloureux et récurrent.
Le temps d’incubation pour la primo-infection est de 5 à 10 jours. Ensuite, sa durée en tant que tel est de 21 jours. Elle peut être asymptomatique ou plus sévère :
- Gingivostomatite
- Pharyngite
- Fièvre
- Vésicules douloureuses, ulcères
- Atteinte lèvres, langue, muqueuse orale, visage
- Adénopathies cervicales
À la suite de l’infection primaire, le virus s’installe en latence dans les ganglions rachidiens. Il peut alors se réactiver avec récidive des sx, spontanément ou grâce à des facteurs précipitants : soleil, fatigue, stress, trauma, chirurgie.
- Dysesthésie locale en prodrome
- Bouquet vésiculeux évoluant rapidement vers l’érosion
- Vermillon des lèvres (autres sites possibles)
- Durée de 7 jours
- Globalement : 3 à 4 « feux sauvages » par année
Lorsque l’on a des vésicules récurrentes dans la région du maillot de bain (soit les organes génitaux, les fesses et les cuisses), celles-ci sont causées dans la majorité des cas par le HSV. Aussi, des érosions/ulcérations péri-anales chez l’immunosupprimé ou le VIH+ sont fréquemment causées par le HSV. Finalement, il fait partie du ddx principal de toute ulcération génitale.
Le virus peut aussi se présenter de façon plus partiulière :
- Érythème polymorphe
- Paronychie herpétique (ongles)
- Eczéma herpéticum (contact direct chez enfants avec lésions eczémateuses)
Dermatite aux cercaires (=dermatite du baigneur)
Éruption de distribution « maillot de bain », mais à l’envers. Elle est causée par les cercaires qui se collent à la peau puis y pénètrent. Il y a apparition de papules et plaques érythémateuses prurigineuses aux zones non couvertes par le maillot. Elle survient suite à une baignade dans :
- Une eau peu profonde quasi stagnante
- Avec canards
- Avec coquillages (escargots)
L’éruption dure 1 à 2 semaines et est auto-résolutive.
Molluscum contagiosium
Il s’agit d’une infection courante surtout chez l’enfant (mais peut se voir à tout âge) causée par le Poxvirus par transmission directe ou autoinoculation.
Cliniquement, chez le patient immunocompétent, on observe :
- Papules perlées ombiliquées entre 1 et 5mm
- Solitaires ou groupées
- Aucun symptôme
- Chaque lésion dure environ 2 mois, mais la durée totale de la maladie est de 6 à 24 mois (ou plus)
Face à cette maladie, il est possible de ne pas traiter (expectative), mais comme c’est plutôt contagieux, on traite souvent selon diverses modalités :
- Cryothérapie
- Curetage de chaque molluscum (pratique quand il n’y en a pas beaucoup)
- Acide trichloroacétique
- Électrodessication
- Cantharone
- Acide salicylique, Trétinoine
- Imiquimod (Aldara, Zyclara)
Pédiculose (poux)
Trois variantes de poux peuvent affecter l’humain :
- Pou de tête -> Pediculus humanus variante capitis
- Pou de corps -> Pediculus humanus variante corporis
- Pou pubien -> Phthirus pubis
Le pou de tête se transmet par contact physique étroit ou par le partage de chapeaux, peignes, brosses et oreillers. Il affecte principalement les enfants d’âge scolaire et toutes les ethnies (-noirs) et groupes socioéconomiques.
L’infestation se présente avec un prurit du cuir chevelu ainsi qu’une adénopathie cervicale postérieure. On peut aussi observer de l’érythème, des squames et de l’excoriation. À l’examen, on peut visualiser les poux adultes et les lentes (oeufs), surtout au niveau rétro-auriculaire et occipital.
- Un pou adulte mesure 2 à 3mm
- Femelle adulte vit 30 jours et pond 5 à 10 oeufs/jour à la racine du cheveu
- Les oeufs vivants restent près du cuir chevelu (chaleur et humidité) et se déplace avec le cheveu lorsque celui-ci pousse
- Les oeufs éclosent en 8 à 12 jours
- Les lentes sont viables à moins de 0,6cm du cuir chevelu
- Elles sont cimentées aux cheveux et ne peuvent se faire bouger facilement
Sachant que les cheveux poussent d’environ 1cm par mois, on peut estimer la durée de l’infestation par la distance des lentes par rapport au cuir chevelu.
La présence de poux adultes vivants et de lentes viables signent une infection active. Dans un suivi de traitement, il est possible qu’il reste des lentes continuellement pendant un certain temps, mais cela ne signifie pas un échec au traitement, car ces lentes sont non viables (pas de larves à l’intérieur).
Pour la prise en charge :
- Toutes les personnes habitant dans la maison doivent être examinées ou sinon on traite tout le monde d’emblée
- Vêtements et draps lavés et séchés au cycle chaud
- Objets non lavables rangés dans un sac de plastique pour 2 semaines
- Peignes et brosses lavés à l’eau chaude
- Maison, divans et autos nettoyés à l’aspirateur
Pour le traitement, la médication doit évidemment être appliquée adéquatement et il ne faut pas omettre le 2e traitement fait 7 à 10 jours plus tard, ou il y a risque d’échec au traitement.
Gale (Sarcoptes scabiei)
Cette maladie affecte les patients de tout âge et de toute classe socioéconomique, mais est plus commune chez les F et les enfants. Les personnes vivant en résidence sont particulièrement à risque. La majorité des infections sont transmises par contact direct, mais les objets (divans, lits) le peuvent aussi.
- Les sarcoptes femelles pondent 3 oeufs par jour (éclosion en 4 jours)
- Majorité des patients ont <20 sarcoptes à la fois sur leur corps
- Délai de 3-4 semaines entre l’infestation initale et le début des sx (hypersensibilité aux sarcoptes)
- Papules aux seins, ombilic, pénis, scrotum, espaces interdigitaux, poignets et aisselles
- Le cuir chevelu et la tête peuvent être touchés chez l’enfant, la personne âgée et les immunosupprimés (donc un adulte en santé avec prurit cuir chevelu=pas la gale)
- Présence de sillons
- Prurit, pire la nuit
Les sillons sont des marques linéaires de la peau de 1 à 10mm causées par le déplacement d’un sarcopte. Ils se retrouvent dans les espaces interdigitaux, sur les poignets et les coudes.
Pour confirmer le dx, on procède à un grattage cutané (on gratte le point noir près du sillon, couche cornée seulement) et on cherche ensuite à la microscopie des oeufs, des sarcoptes de la gale ou des scybales (excréments de sarcoptes).
Le patient immunosupprimé peut se présenter avec la gale norvégienne, qui est une gale beaucoup plus sévère (le patient peut avoir des centaines de sarcoptes sur le corps). Elle ressemble à un psoriasis pancorporel.
Dans le traitement, on doit traiter tous les contacts étroits. Tous les vêtements et les draps doivent être lavés à l’eau chaude.

