Tinea pedis
| Maladie | |||
 Tinea pedis de type mocassin | |||
| Caractéristiques | |||
|---|---|---|---|
| Signes | Macération, Vésicules, Bulles, Érosion, Squames, Desquamation, Érythème cutané | ||
| Symptômes |
Mauvaise odeur, Prurit cutané , Douleur au pied | ||
| Diagnostic différentiel |
Dermatite de contact, Dermatite atopique, Psoriasis, Pied de tranchée, Impetigo, Keratoderma blennorhagicum, Kératolyse plantaire, Pustulose plantaire | ||
| Informations | |||
| Autres noms | Pied d'athlète, teigne du pied | ||
| Spécialité | Dermatologie | ||
| |||
Le Tinea pedis ou teigne du pied est une infection à dermatophytes (champignons filamenteux) affectant la plante des pieds, les espaces interdigitaux des orteils ainsi que les ongles[1]. Le T. pedis est très contagieux et peut facilement se transmettre par contact direct ou indirect.
Épidémiologie
Environ 10 % de la population totale peut être touchée par une infection à dermatophytes des espaces interdigitaux du pied, causée principalement par le port de chaussures occlusives pendant de longues périodes. Le partage des installations de lavage augmentera probablement les risques d'infection, car l'incidence du T. pedis est plus élevée chez les personnes utilisant les bains, les douches et les piscines communautaires. La condition est plus fréquente chez les hommes adultes que chez les femmes. Selon une étude, l'apparition de cette infection survenait chez des sujets dont l'âge moyen était de 15 ans. [2][3][1]
Étiologies
Les agents étiologiques sont[2][4][1]:
- le trichophyton rubrum (70 %)
- le trichophyton mentagrophytes (surtout chez les athlètes)
- le trichophyton interdigitale
- l' epidermophyton floccosum
- le tricholosporum violaceum (rare).
Physiopathologie
La réduction de l'espace entres les orteils, la macération et les conditions humides combinées à une augmentation simultanée de la flore bactérienne contribuent probablement à l'infection par le T. pedis. La dégradation de la peau, l'humidité et la température jouent un rôle dans cette infection. Le champignon libère des enzymes appelées kératinases qui envahiront la couche de kératine de la peau. De plus, la paroi cellulaire du dermatophyte contient des molécules appelées mannanes qui suppriment la réponse immunitaire du corps[1].
Présentation clinique
Facteurs de risque
Les facteurs de risque comprennent[1]:
- l'humidité et la chaleur
- le port chaussures occlusives
- l'hyperhidrose
- le sexe masculin.
Questionnaire
Au questionnaire[1]:
- la présence d'antécédents augmentant le risque de surinfection bactérienne et de cellulite (diabète, insuffisance veineuse, MVAS)
- l'application de corticostéroïdes topiques[note 1] qui peuvent modifier la présentation du T. pedis (Tinea incognito) et diminuer les symptômes sans traiter l'infection
- le Tinea cruris peut facilement compliquer le T. pedis[note 2]
- la présence de prurit
- une sensation de brûlure
- une mauvaise odeur.
Examen clinique
À l'examen des pieds[1]:
- rechercher les différentes présentation du T. pedis
- rechercher les complications (cellulite, impétigo)
- vérifier les pouls périphériques
- évaluer si présence concomitante d'onychomycose.
Effectuer un examen dermatologique complet pour évaluer si d'autres zones du corps sont atteintes par une infection mycotique (comme le Tinea cruris).
Variantes
- le type intertrigineux chronique est la présentation la plus courante: desquamation, macération, érosion et érythème de la peau interdigitale (généralement entre les 4e et 5e orteils)
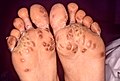
- le type hyperkératosique chronique ou mocassin[note 3]: squames couvrant la plante et le côté des pieds
- le type vésico-bulleux[note 4]: vésicules et bulles
- le type ulcératif aigu, qui peut parfois être occasionné par l'infection bactérienne associée.
-
Tinea pedis de type mocassin
-
Tinea pedis interdigitale
-
-
-
Tinea pedis de type vésico-bulleux.
-
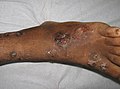
Une forme sévère de Tinea pedis, fort probablement surinfectée
Diagnostic
Le diagnostic du T. pedis est un diagnostic clinique.
Examens paracliniques
Les examens paracliniques ne sont généralement pas nécessaires, mais au besoin, une culture et une microscopie peuvent être effectuées[6]:
- la préparation au KOH: la visualisation d'hyphes permet de confirmer la présence d'un dermatophyte; l'absence d'hyphes nous orientera vers un autre diagnostic (comme le psoriasis, l'eczéma, la dermatite de contacte, etc.)
- la culture fongique: gratter des squames en périphérie de la zone lésionnelle.
-
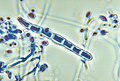
Hyphes du T. rubrum
-
À la cutlure
Diagnostic différentiel
Le diagnostic différentiel du T. pedis :
- le psoriasis
- la dermatite de contact
- l'eczéma
- le Keratoderma blennorhagicum dans le syndrome de Reiter
- le pied de tranchée
- la kératolyse plantaire
- la pustulose plantaire[5]
- l'impetigo.
-
Kératolyse plantaire
-
Eczéma
-
Pied de tranchée
-
Impétigo
-
Keratoderma blennorrhagicum dans le syndrome de Reiter
Traitement
Le traitement du T. pedis :
- Garder les pieds propres et secs et laver à l'eau chaude les chaussures et chaussettes.
- Appliquer un traitement topique est généralement adéquat pour la prise en charge de la plupart des patients :
- clotrimazole BID ou kétoconazole BID (tous les antifongiques azolés sont efficaces)
- ciclopirox BID[note 5]
- application du traitement jusqu'à disparition des lésions (environ 2 à 4 semaines).
- Ajouter une crème kératolytique (acide salycilique, urée topique) à la variante en mocassins[7].
- En cas d'atteintes sévères ou chez les patients qui ne répondent pas au traitement topique[8]:
- terbinafine 250 mg PO DIE x 2 semaines
- itraconazole:
- 100 mg PO DIE x 28 jours
- 200 mg PO DIE x 1 semaine
- fluconazole 150-200 mg PO q 1 semaine x 2 à 4 semaines.
Complications
En général, les complications sont plus susceptibles de survenir chez les patients immunodéprimés ou non ambulatoires[1]:
- la cellulite
- le pyoderma
- la lymphangite
- l'ostéomyélite
- l'onychomycose
- le tinea cruris[note 2].
Évolution
Avec les traitements et les mesures de prévention, le pronostic est bon; par contre, les récidives sont fréquentes.
Prévention
L'hyperhidrose est un facteur prédisposant aux infections de la teigne. Parce que la maladie commence souvent sur les pieds, il faut conseiller au patient de bien sécher ses orteils après le bain. L'utilisation d'une bonne poudre antiseptique sur les pieds après le bain, notamment entre les orteils, est fortement conseillée pour garder cette zone sèche chez les personnes sensibles. La poudre de tolnaftate ou de clotrimazole est une excellente poudre pour les pieds. Le talc ordinaire peut être saupoudré sur les chaussettes et les chaussures pour garder les pieds au sec. L'utilisation périodique d'un agent antifongique topique peut être nécessaire, en particulier lorsque des chaussures occlusives chaudes sont portées[1].
Le Tinea pedis est très contagieux et peut se transmettre par contact direct ou indirect. Afin d'éviter la transmission, il est important que les patients atteints portent des sandales dans les douches et évitent tout partage de vêtements avec d'autres personnes.
L'utilisation de javel dans les douches et les piscines ainsi que le lavage fréquent des planchers et des allées des vestiaires peut aider à contrôler l'infection.
Notes
- ↑ Souvent lorsque le T. pedis a été diagnostiqué à tort comme une dermatose inflammatoire.
- ↑ 2,0 et 2,1 En enfilant leurs sous-vêtements par les pieds, les patients répandent le champignon au niveau inguinal.
- ↑ Généralement causé par T. rubrum.
- ↑ Généralement causé par T. mentagrophytes.
- ↑ Présente une activité anti-inflammatoire qui soulage les symptômes.
Références
- Cette page a été modifiée ou créée le 2021/05/30 à partir de Tinea Pedis (StatPearls / Tinea Pedis (2020/09/08)), écrite par les contributeurs de StatPearls et partagée sous la licence CC-BY 4.0 international (jusqu'au 2022-12-08). Le contenu original est disponible à https://www.ncbi.nlm.nih.gov/pubmed/29262247 (livre).
- ↑ 1,0 1,1 1,2 1,3 1,4 1,5 1,6 1,7 1,8 et 1,9 Pramod K. Nigam et Dahlia Saleh, StatPearls, StatPearls Publishing, (PMID 29262247, lire en ligne)
- ↑ 2,0 et 2,1 Shari R. Lipner et Richard K. Scher, « Onychomycosis: Clinical overview and diagnosis », Journal of the American Academy of Dermatology, vol. 80, no 4, , p. 835–851 (ISSN 1097-6787, PMID 29959961, DOI 10.1016/j.jaad.2018.03.062, lire en ligne)
- ↑ Mariana Mazza, Nicolás Refojo, Graciela Davel et Nelson Lima, « Epidemiology of dermatophytoses in 31 municipalities of the province of Buenos Aires, Argentina: A 6-year study », Revista Iberoamericana De Micologia, vol. 35, no 2, , p. 97–102 (ISSN 2173-9188, PMID 29606407, DOI 10.1016/j.riam.2017.07.002, lire en ligne)
- ↑ R. Wang, Y. Song, M. Du et E. Yang, « Skin microbiome changes in patients with interdigital tinea pedis », The British Journal of Dermatology, vol. 179, no 4, , p. 965–968 (ISSN 1365-2133, PMID 29704463, DOI 10.1111/bjd.16706, lire en ligne)
- ↑ 5,0 et 5,1 (en) « Tinea pedis (fungal foot infection) | DermNet NZ », sur dermnetnz.org (consulté le 11 novembre 2021)
- ↑ Mark D. Andrews et Marianthe Burns, « Common tinea infections in children », American Family Physician, vol. 77, no 10, , p. 1415–1420 (ISSN 0002-838X, PMID 18533375, lire en ligne)
- ↑ Leon H. Kircik et Neh Onumah, « Use of naftifine hydrochloride 2% cream and 39% urea cream in the treatment of tinea pedis complicated by hyperkeratosis », Journal of drugs in dermatology: JDD, vol. 13, no 2, , p. 162–165 (ISSN 1545-9616, PMID 24509966, lire en ligne)
- ↑ « Tinea pedis - indication thérapeutique », sur RX Vigilance (consulté le 11 novembre 2021)