« Cellulite bactérienne » : différence entre les versions
(→Diagnostic différentiel : Ddx complété avec Bolo) |
(Correction examen physique) |
||
| Ligne 37 : | Ligne 37 : | ||
Les causes de ruptures cutanées sont <ref name=":4">{{Citation d'un article|prénom1=M.|nom1=Quirke|prénom2=F.|nom2=Ayoub|prénom3=A.|nom3=McCabe|prénom4=F.|nom4=Boland|titre=Risk factors for nonpurulent leg cellulitis: a systematic review and meta-analysis|périodique=The British Journal of Dermatology|volume=177|numéro=2|date=2017-08|issn=1365-2133|pmid=27864837|doi=10.1111/bjd.15186|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/27864837/|consulté le=2021-02-07|pages=382–394}}</ref> : | Les causes de ruptures cutanées sont <ref name=":4">{{Citation d'un article|prénom1=M.|nom1=Quirke|prénom2=F.|nom2=Ayoub|prénom3=A.|nom3=McCabe|prénom4=F.|nom4=Boland|titre=Risk factors for nonpurulent leg cellulitis: a systematic review and meta-analysis|périodique=The British Journal of Dermatology|volume=177|numéro=2|date=2017-08|issn=1365-2133|pmid=27864837|doi=10.1111/bjd.15186|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/27864837/|consulté le=2021-02-07|pages=382–394}}</ref> : | ||
* les {{Facteur de risque | nom | * les {{Facteur de risque | nom = blessures cutanées}} | ||
* les {{Facteur de risque | nom | * les {{Facteur de risque | nom = incisions chirurgicales}} | ||
* les {{Facteur de risque | nom | * les {{Facteur de risque | nom = piqûres intraveineuses}} (incluant les {{Facteur de risque | nom = utilisateurs de drogues intraveineuses|RR=|référence_RR=|RC=}}) | ||
* les {{Facteur de risque | nom | * les {{Facteur de risque | nom = fissures entre les orteils}} | ||
* les {{Facteur de risque | nom | * les {{Facteur de risque | nom = piqûres d'insectes}} | ||
* les {{Facteur de risque | nom = morsures de chien | * les {{Facteur de risque | nom = morsures de chien}} ou {{Facteur de risque | nom = morsures de chat|RR=|référence_RR=|RC=|affichage=de chat}} (Pasteurella multocida, '''''Capnocytophaga cannimorsus''''') | ||
* les {{Facteur de risque | nom | * les {{Facteur de risque | nom = morsures humaines}} ('''''Streptocoque, Staphylocoque aerus, Eikenella''''') | ||
* les blessures associées à l'eau, tel que coupure avec coquille d'huitre (Vibrio vulnificus) | * les blessures associées à l'eau, tel que coupure avec coquille d'huitre (Vibrio vulnificus) | ||
* les {{Facteur de risque | nom | * les {{Facteur de risque | nom = infections cutanées}}. | ||
Les comorbidités sont <ref name=":5">{{Citation d'un article|prénom1=Keith S.|nom1=Kaye|prénom2=Lindsay A.|nom2=Petty|prénom3=Andrew F.|nom3=Shorr|prénom4=Marya D.|nom4=Zilberberg|titre=Current Epidemiology, Etiology, and Burden of Acute Skin Infections in the United States|périodique=Clinical Infectious Diseases: An Official Publication of the Infectious Diseases Society of America|volume=68|numéro=Suppl 3|date=04 08, 2019|issn=1537-6591|pmid=30957165|pmcid=6452002|doi=10.1093/cid/ciz002|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/30957165/|consulté le=2021-02-07|pages=S193–S199}}</ref><ref name=":0" /> : | Les comorbidités sont <ref name=":5">{{Citation d'un article|prénom1=Keith S.|nom1=Kaye|prénom2=Lindsay A.|nom2=Petty|prénom3=Andrew F.|nom3=Shorr|prénom4=Marya D.|nom4=Zilberberg|titre=Current Epidemiology, Etiology, and Burden of Acute Skin Infections in the United States|périodique=Clinical Infectious Diseases: An Official Publication of the Infectious Diseases Society of America|volume=68|numéro=Suppl 3|date=04 08, 2019|issn=1537-6591|pmid=30957165|pmcid=6452002|doi=10.1093/cid/ciz002|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/30957165/|consulté le=2021-02-07|pages=S193–S199}}</ref><ref name=":0" /> : | ||
* le {{Facteur de risque | nom | * le {{Facteur de risque | nom = diabète sucré}} (Pseudomonas aerginosa) | ||
* l'{{Facteur de risque | nom | * l'{{Facteur de risque | nom = insuffisance veineuse}} | ||
* la {{Facteur de risque|nom | * la {{Facteur de risque|nom=tinea pedis}} chronique | ||
* la {{Facteur de risque | nom | * la {{Facteur de risque | nom = maladie artérielle périphérique}} | ||
* le {{Facteur de risque | nom | * le {{Facteur de risque | nom = lymphœdème}} | ||
* l'{{Facteur de risque | nom = immunosuppression | * l'{{Facteur de risque | nom = immunosuppression}} (Pseudomonas aerginosa, Cryptococcus). | ||
Les facteurs de risques d'une infection à Staphylocoque aureus résistant à la méthiciline (SARM) sont <ref name=":1">{{Citation d'un article|prénom1=Dennis L.|nom1=Stevens|prénom2=Alan L.|nom2=Bisno|prénom3=Henry F.|nom3=Chambers|prénom4=E. Patchen|nom4=Dellinger|titre=Practice Guidelines for the Diagnosis and Management of Skin and Soft Tissue Infections: 2014 Update by the Infectious Diseases Society of America|périodique=Clinical Infectious Diseases|volume=59|numéro=2|date=2014-07-15|issn=1058-4838|doi=10.1093/cid/ciu296|lire en ligne=https://doi.org/10.1093/cid/ciu296|consulté le=2021-07-16|pages=e10–e52}}</ref><ref name=":2">{{Citation d'un lien web|langue=|titre=Cellulite infectieuse chez l'adulte|url=https://www.inesss.qc.ca/fileadmin/doc/INESSS/Outils/GUO/Cellulite/INESSS-GUO_Cellulite_Adulte1.pdf|site=iness.qc.ca|date=octobre 2017|consulté le=juillet 2021}}</ref> : | Les facteurs de risques d'une infection à Staphylocoque aureus résistant à la méthiciline (SARM) sont <ref name=":1">{{Citation d'un article|prénom1=Dennis L.|nom1=Stevens|prénom2=Alan L.|nom2=Bisno|prénom3=Henry F.|nom3=Chambers|prénom4=E. Patchen|nom4=Dellinger|titre=Practice Guidelines for the Diagnosis and Management of Skin and Soft Tissue Infections: 2014 Update by the Infectious Diseases Society of America|périodique=Clinical Infectious Diseases|volume=59|numéro=2|date=2014-07-15|issn=1058-4838|doi=10.1093/cid/ciu296|lire en ligne=https://doi.org/10.1093/cid/ciu296|consulté le=2021-07-16|pages=e10–e52}}</ref><ref name=":2">{{Citation d'un lien web|langue=|titre=Cellulite infectieuse chez l'adulte|url=https://www.inesss.qc.ca/fileadmin/doc/INESSS/Outils/GUO/Cellulite/INESSS-GUO_Cellulite_Adulte1.pdf|site=iness.qc.ca|date=octobre 2017|consulté le=juillet 2021}}</ref> : | ||
* | * un {{Facteur de risque | nom = trauma pénétrant|RR=|référence_RR=|RC=}} | ||
* les patients présentant une cellulite purulente, une {{Facteur de risque | nom = colonisation à SARM|RR=|référence_RR=|RC=|affichage=colonisation}} ou une infection SARM à un autre site | |||
* les patients présentant une cellulite purulente, une colonisation ou une infection SARM à un autre site | |||
* l'usage de drogue intraveineuse | * l'usage de drogue intraveineuse | ||
* un syndrome de réponse inflammatoire systémique | * un syndrome de réponse inflammatoire systémique | ||
* les furonculoses ou des abcès à répétition | * les furonculoses ou des abcès à répétition | ||
* l'appartenance à une communauté autochtone | * l'{{Facteur de risque | nom = appartenance à une communauté autochtone|RR=|référence_RR=|RC=}} | ||
* une infection/colonisation antérieure (chez le patient ou sa famille) | * une infection/colonisation antérieure (chez le patient ou sa famille) | ||
* un voyage récent en zone de forte prévalence. | * un voyage récent en zone de forte prévalence. | ||
| Ligne 76 : | Ligne 75 : | ||
=== Examen clinique === | === Examen clinique === | ||
L'examen clinique démontre les éléments suivants : | |||
* de la {{Signe | nom | * aux {{Examen clinique | nom = signes vitaux}} : | ||
* un {{Signe | nom = oedème cutané | ** de la {{Signe clinique| nom = fièvre}} | ||
* une {{Signe | nom = | ** des signes de {{Signe clinique| nom = choc septique}} sont à rechercher. | ||
* | * à l'{{Examen clinique | nom = examen cutané}} on pourra remarquer : | ||
** de la {{Signe clinique| nom = chaleur cutanée au toucher}} | |||
** un {{Signe clinique| nom = oedème cutané}} | |||
** une {{Signe clinique| nom = douleur à la palpation cutanée}} | |||
** un {{Signe clinique| nom = érythème mal délimité}} | |||
** il faut aussi rechercher la présence d'abcès, ce qui se manifeste par des masses sous-cutanées et une fluctuation à la palpation. | |||
À l'examen physique, il est essentiel : | |||
* rechercher | * de rechercher tout signe de fasciite nécrosante (douleur dysproportionnée, choc septique, zone de nécrose, etc.) | ||
* rechercher des | * de rechercher des fluctuations à la palpation qui pourrait être signe de formation d'un abcès | ||
* | * d'évaluer la peau pour trouver la source potentielle de la cellulite en recherchant des microabrasions cutanées consécutives à des blessures, des piqûres d'insectes, des escarres, des sites d'injection ou du tinea pedis <ref name=":9">{{Citation d'un article|prénom1=Dennis L.|nom1=Stevens|prénom2=Alan L.|nom2=Bisno|prénom3=Henry F.|nom3=Chambers|prénom4=E. Patchen|nom4=Dellinger|titre=Practice guidelines for the diagnosis and management of skin and soft tissue infections: 2014 update by the infectious diseases society of America|périodique=Clinical Infectious Diseases: An Official Publication of the Infectious Diseases Society of America|volume=59|numéro=2|date=2014-07-15|issn=1537-6591|pmid=24947530|doi=10.1093/cid/ciu296|lire en ligne=https://pubmed.ncbi.nlm.nih.gov/24947530/|consulté le=2021-02-07|pages=147–159}}</ref> | ||
* noter le développement de vésicules, de bulles, de la présence de peau d'orange et de lymphadénopathie.<ref name=":0" /> | * noter le développement de vésicules, de bulles, de la présence de peau d'orange et de lymphadénopathie.<ref name=":0" /> | ||
Version du 31 juillet 2021 à 11:31
| Maladie | |
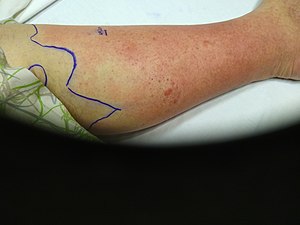 Cellulite de la jambe gauche | |
| Caractéristiques | |
|---|---|
| Signes | Choc septique, Douleur à la palpation cutanée, Oedème cutané, Chaleur cutanée au toucher, Érythème mal délimité, Température corporelle élevée |
| Symptômes |
Fatigue , Malaise généralisé, Oedème cutané, Douleur cutanée, Chaleur cutanée, Érythème cutané , Température corporelle élevée |
| Diagnostic différentiel |
Érysipèle, Fasciite nécrosante, Impétigo, Syndrome d'épidermolyse staphylococcique, Dermatite de contact, Arthrite septique, Syndrome de choc toxique, Angio-œdème, Syndrome de Sweet, Piqûre d'insecte, ... [+] |
| Informations | |
| Terme anglais | Cellulitis |
| Wikidata ID | Q876887 |
| Spécialités | Médecine familiale, Médecine interne, Infectiologie, Dermatologie |
|
| |
La cellulite est une infection cutanée bactérienne courante. Cette infection se présente généralement comme une zone érythémateuse mal délimitée, chaude et associée à un œdème et une sensibilité à la palpation. Il s'agit d'une infection bactérienne aiguë provoquant une inflammation du derme profond et du tissu sous-cutané environnant. L'infection est sans abcès ni écoulement purulent.
Épidémiologie
La cellulite est relativement courante et survient le plus souvent chez les adultes d'âge moyen et plus âgés. Lorsque l'on compare les hommes et les femmes, il n'y a pas de différence statistiquement significative dans l'incidence de la cellulite. Il y a environ 50 cas pour 1000 patients-années. [1][2]
Étiologies
La peau sert de barrière protectrice empêchant la flore cutanée normale et d'autres agents pathogènes microbiens d'atteindre le tissu sous-cutané et le système lymphatique. Lorsqu'une rupture cutanée se produit, elle permet à la flore cutanée normale et à d'autres bactéries de pénétrer dans le derme et les tissus sous-cutanés. [3][2]
Les pathogènes les plus fréquemment impliqués sont[3][2] :
- Streptocoque bêta-hémolytique du groupe A (Streptococcus pyogènes)
- staphylococcus aureus sensible à la méthicilline
En fonction des facteurs de risque, les pathogènes suivants peuvent être impliqués[2] :
- staphylococcus aureus résistant à la méthicilline
- pasteurella multocida
- vibrio vulnificus
- pseudomonas aeruginosa
- cryptococcus.
Physiopathologie
La cellulite est caractérisée par un érythème, une chaleur, un œdème et une sensibilité à la palpation résultant de la réponse des cytokines et des neutrophiles des bactéries pénétrant dans l'épiderme. Les cytokines et les neutrophiles sont recrutés dans la zone touchée après que les bactéries ont pénétré dans la peau, entraînant une réponse épidermique. Cette réponse comprend la production de peptides antimicrobiens et la prolifération des kératinocytes et est supposée produire les résultats d'examen caractéristiques de la cellulite.[4] Les streptocoques du groupe A, les bactéries les plus courantes à l'origine de la cellulite, peuvent également produire des facteurs de virulence tels que les exotoxines pyrogènes (A, B, C et F) et le superantigène streptococcique qui peut conduire à une maladie plus prononcée et invasive.[5][2] La cellulite peut se présenter sur n'importe quelle zone du corps, mais affecte le plus souvent les membres inférieurs. C'est rarement, (voir jamais) bilatéral.
Présentation clinique
Facteurs de risque
Plusieurs facteurs de risque peuvent augmenter les risques de développer une cellulite. Ces facteurs de risque sont divisés en deux catégories : tout ce qui pourrait provoquer une rupture de la barrière cutanée et les comorbidités.
Les causes de ruptures cutanées sont [6] :
- les blessures cutanées
- les incisions chirurgicales
- les piqûres intraveineuses (incluant les utilisateurs de drogues intraveineuses)
- les fissures entre les orteils
- les piqûres d'insectes
- les morsures de chien ou de chat (Pasteurella multocida, Capnocytophaga cannimorsus)
- les morsures humaines (Streptocoque, Staphylocoque aerus, Eikenella)
- les blessures associées à l'eau, tel que coupure avec coquille d'huitre (Vibrio vulnificus)
- les infections cutanées.
Les comorbidités sont [7][2] :
- le diabète sucré (Pseudomonas aerginosa)
- l'insuffisance veineuse
- la tinea pedis chronique
- la maladie artérielle périphérique
- le lymphœdème
- l'immunosuppression (Pseudomonas aerginosa, Cryptococcus).
Les facteurs de risques d'une infection à Staphylocoque aureus résistant à la méthiciline (SARM) sont [8][9] :
- un trauma pénétrant
- les patients présentant une cellulite purulente, une colonisation ou une infection SARM à un autre site
- l'usage de drogue intraveineuse
- un syndrome de réponse inflammatoire systémique
- les furonculoses ou des abcès à répétition
- l'appartenance à une communauté autochtone
- une infection/colonisation antérieure (chez le patient ou sa famille)
- un voyage récent en zone de forte prévalence.
Questionnaire
Au questionnaire, le patient pourrait rapporter[2] :
- de l'érythème cutané mal défini
- une sensation de chaleur cutanée
- une douleur cutanée localisée à la zone d'érythème (habituellement légère à modérée)[note 1]
- de l'oedème cutané
- un malaise généralisé
- de la fatigue
- de la fièvre.
Il est important de mettre en relief la vitesse d'apparition de la maladie, car ceci pourrait avoir une incidence sur la prise en charge[note 2].
Examen clinique
L'examen clinique démontre les éléments suivants :
- aux signes vitaux :
- de la fièvre
- des signes de choc septique sont à rechercher.
- à l'examen cutané on pourra remarquer :
- de la chaleur cutanée au toucher
- un oedème cutané
- une douleur à la palpation cutanée
- un érythème mal délimité
- il faut aussi rechercher la présence d'abcès, ce qui se manifeste par des masses sous-cutanées et une fluctuation à la palpation.
À l'examen physique, il est essentiel :
- de rechercher tout signe de fasciite nécrosante (douleur dysproportionnée, choc septique, zone de nécrose, etc.)
- de rechercher des fluctuations à la palpation qui pourrait être signe de formation d'un abcès
- d'évaluer la peau pour trouver la source potentielle de la cellulite en recherchant des microabrasions cutanées consécutives à des blessures, des piqûres d'insectes, des escarres, des sites d'injection ou du tinea pedis [10]
- noter le développement de vésicules, de bulles, de la présence de peau d'orange et de lymphadénopathie.[2]
Examens paracliniques
Les patients afébriles et ne présentant pas de facteurs de risque particuliers n'ont pas besoin d'examens paracliniques.
Autrement, les examens paracliniques recommandés sont [8][Référence nécessaire]:
- une FSC
- les ions (si le patient doit recevoir des solutés IV)
- la créatininémie (permet d'ajuster les médicaments selon la fonction rénale des patients)
- un gaz veineux et des lactates si le patient présentent :
- des facteurs de risque de choc septique
- des caractéristiques cliniques ou biochimiques de sepsis
- des hémocultures
- la culture et l'examen microscopique du pu (si présent)
- une biopsie cutanée (rare).
Diagnostic
La cellulite est diagnostiquée cliniquement sur la base de la présence d'une inflammation érythémateuse étendue du derme profond et du tissu sous-cutané. Il se présente de manière caractéristique avec une aggravation de l'érythème, de l'œdème, de la chaleur et de la sensibilité. Deux des quatre critères (chaleur, érythème, œdème ou sensibilité) sont nécessaires pour poser le diagnostic.
Diagnostic différentiel
La cellulite est une infection fréquemment rencontrée du derme profond et du tissu sous-cutané mais elle peut avoir de nombreux mimickers qui comprennent [2][11] :
- l'érysipèle
- l'impétigo
- la folliculite
- l'ecthyma
- la dermatite de stase
- la fasciite nécrosante
- la cellulite de Wells
- la piqûre d'insecte
- le syndrome de choc toxique
- le syndrome d'épidermolyse staphylococcique
- l'intertrigo
- une éruption médicamenteuse
- l'érythème migrans
- le zona
- la scarlatine
- le syndrome de Sweet
- la dermatite de contact
- les métastases cutanées
- l'angioedème
- les panniculites
- l'arthrite septique
- la thrombose veineuse profonde.
Traitement
Principes de traitement
La durée de traitement est le plus souvent et minimalement de 5 jours. S'il n'y a pas d'amélioration clinique ou une amélioration lente, il faut prolonger la durée du traitement. [8] Une durée plus longue du traitement antibiotique peut être envisagée chez les patients qui présentent une amélioration minime avec une antibiothérapie dans les 48 heures. [2]
Traitement ambulatoire
La majorité des patients sont traités selon une stratégie ambulatoire. Un traitement ambulatoire est préférable pour les patients qui :
- n'ont pas de syndrome de réponse inflammatoire systémique
- n'ont pas de déficience intellectuelle ou un état cognitif altéré
- ne sont pas instables hémodynamiquement.
En cas d'indication de traitement intraveineux sans indication d'hospitalisation, la céfazoline q 24h est une bonne option de traitement. Il faut ajouter 1-2g de probénécide 30 à 60 minutes avant la céfazoline pour une période de 24 à 72h. Ce traitement peut être considéré pour les patients en bonne santé sans atteinte rénale. [9]
Traitement intraveineux
Les indications de traitement intraveineux sont [10][2]:
- la présence de signes systémiques d'infection[note 3]
- le patient est incapable de tolérer les médicaments PO.
Lors d’un traitement intraveineux, il faudrait substituer par un traitement oral lorsque [9]:
- le patient ne fait plus de fièvre pour une période de 24h[Référence nécessaire]
- la zone infectée régresse
- le diagnostic est clair et le patient peut tolérer un traitement oral.
Hospitalisation
Les indications d'hospitalisations sont[8][2]:
- une possibilité d'infection plus profonde ou nécrotique
- une mauvaise observance
- un patient sévèrement immunodéprimé
- un échec au traitement ambulatoire
- présentent un érythème à progression rapide
- une cellulite recouvrant ou à proximité d'un dispositif médical.
Traitement non pharmacologique
Une élévation de l'endroit touché ainsi qu'un traitement des facteurs prédisposant sont recommandés, tel que l'oedème ou une maladie cutanée.[8] Si les patients ont un œdème important avec une cause connue d'œdème, la condition sous-jacente doit recevoir un traitement approprié pour réduire la quantité d'œdème et prévenir de futurs épisodes de cellulite. Les patients doivent être informés de la nécessité de maintenir la zone touchée surélevée.[10][2]
Antibiotiques suggérés
| Contexte | Antibiotique |
|---|---|
| Cellulite non compliquée
Patient sans facteur de risque |
|
| Cellulite compliquée |
|
| Cas particuliers | |
| Morsure animale |
|
| Morsure humaine |
|
| Suspicion de SARM acquis en communauté |
|
| Immunosupprimés en intrahospitalier | |
| Cellulite péri-orbitraire |
|
| Cellulite d'origine dentaire |
|
Suivi
Les patients traités par antibiotiques PO ne nécessitent généralement pas de suivi en externe. Dans le premier 24h de traitement, il est fréquent de voir une légère augmentation de l'érythème. Par la suite, une certaine stabilité de l'érythème peut être observée, puis la diminution de l'érythème s'amorce généralement à l'intérieur de 48 à 72h. Conséquemment, le patient doit être revu après 48-72h si l'amélioration tarde à survenir.[Référence nécessaire]
Pour faciliter le suivi, il est important de tracer le contour de la peau cellulitique. Ceci permet d'objectiver toute détérioration.
Les patients doivent revenir [10][2]:
- s'ils remarquent que l'érythème commence à se propager
- s'ils présentent des fièvres persistantes
- s'ils commencent à développer des bulles
- s'ils sentent que la douleur s'aggrave.
Les patients traités par antibiotiques IV en ambulatoire doivent être revus à tous les 24-48h avec une FSC, une CRP et des signes vitaux complets (incluant une température rectale). La décision de passer d'un antibiotique IV à PO est multifactorielle (âge, antécédents, immunosuppression, préférence du patient, absence de fièvre X 24h, bon état général, CRP et globules blancs en diminution).
Complications
Les complications possibles sont :
- une bactériémie
- une endocardite
- une ostéomyélite
- une choc septique
Évolution
La cellulite devrait commencer à se résorber dans les 24 à 48 heures suivant l'initiation des antibiotiques. La récidive annuelle de la cellulite survient chez environ 8 à 20 % des patients, avec des taux de récidive globaux atteignant jusqu'à 49 %. Il y a un taux d'échec d'environ 18 % avec le traitement antibiotique initial. Dans l'ensemble, la cellulite a un bon pronostic. [12][2]
Prévention
Les patients doivent être informés de prendre les antibiotiques prescrits comme indiqué. Gardez la zone propre et sèche. Lorsque cela est possible, ils doivent élever la zone au-dessus du niveau de leur cœur pour réduire l'œdème.[2]
Les patients doivent en outre maintenir une bonne hygiène des mains et nettoyer adéquatement toute future abrasion de leur peau.
Le contrôle des facteurs de risque comme le diabète est un facteur clé dans la prévention.
Notes
- ↑ Si la douleur dépasse la zone d'érythème, il faut considérer d'autres diagnostics, telle que la fasciite nécrosante.
- ↑ Une cellulite à progression rapide doit faire suspecter une fasciite nécrosante.
- ↑ Au moins deux de ces critères de réponse inflammatoire systémique: fièvre (> 38 °C), tachycardie (> 90 battements/min), tachypnée (> 20 resp/min), leucocytose (GB > 12000/mm3) leucopénie (GB < 4000/mm3) ou stabs > 10%.
Références
- Cette page a été modifiée ou créée le 2021/01/30 à partir de Cellulitis (StatPearls / Cellulitis (2020/08/10)), écrite par les contributeurs de StatPearls et partagée sous la licence CC-BY 4.0 international (jusqu'au 2022-12-08). Le contenu original est disponible à https://www.ncbi.nlm.nih.gov/pubmed/31747177 (livre).
- ↑ David R. McNamara, Imad M. Tleyjeh, Elie F. Berbari et Brian D. Lahr, « Incidence of lower-extremity cellulitis: a population-based study in Olmsted county, Minnesota », Mayo Clinic Proceedings, vol. 82, no 7, , p. 817–821 (ISSN 0025-6196, PMID 17605961, DOI 10.4065/82.7.817, lire en ligne)
- ↑ 2,00 2,01 2,02 2,03 2,04 2,05 2,06 2,07 2,08 2,09 2,10 2,11 2,12 2,13 2,14 2,15 et 2,16 Brandon D. Brown et Kristen L. Hood Watson, StatPearls, StatPearls Publishing, (PMID 31747177, lire en ligne)
- ↑ 3,0 et 3,1 Catherine Liu, Arnold Bayer, Sara E. Cosgrove et Robert S. Daum, « Clinical practice guidelines by the infectious diseases society of america for the treatment of methicillin-resistant Staphylococcus aureus infections in adults and children », Clinical Infectious Diseases: An Official Publication of the Infectious Diseases Society of America, vol. 52, no 3, , e18–55 (ISSN 1537-6591, PMID 21208910, DOI 10.1093/cid/ciq146, lire en ligne)
- ↑ Jillian M. Richmond et John E. Harris, « Immunology and skin in health and disease », Cold Spring Harbor Perspectives in Medicine, vol. 4, no 12, , a015339 (ISSN 2157-1422, PMID 25452424, Central PMCID 4292093, DOI 10.1101/cshperspect.a015339, lire en ligne)
- ↑ M. W. Cunningham, « Pathogenesis of group A streptococcal infections », Clinical Microbiology Reviews, vol. 13, no 3, , p. 470–511 (ISSN 0893-8512, PMID 10885988, DOI 10.1128/cmr.13.3.470-511.2000, lire en ligne)
- ↑ M. Quirke, F. Ayoub, A. McCabe et F. Boland, « Risk factors for nonpurulent leg cellulitis: a systematic review and meta-analysis », The British Journal of Dermatology, vol. 177, no 2, , p. 382–394 (ISSN 1365-2133, PMID 27864837, DOI 10.1111/bjd.15186, lire en ligne)
- ↑ Keith S. Kaye, Lindsay A. Petty, Andrew F. Shorr et Marya D. Zilberberg, « Current Epidemiology, Etiology, and Burden of Acute Skin Infections in the United States », Clinical Infectious Diseases: An Official Publication of the Infectious Diseases Society of America, vol. 68, no Suppl 3, 04 08, 2019, S193–S199 (ISSN 1537-6591, PMID 30957165, Central PMCID 6452002, DOI 10.1093/cid/ciz002, lire en ligne)
- ↑ 8,0 8,1 8,2 8,3 8,4 8,5 8,6 et 8,7 Dennis L. Stevens, Alan L. Bisno, Henry F. Chambers et E. Patchen Dellinger, « Practice Guidelines for the Diagnosis and Management of Skin and Soft Tissue Infections: 2014 Update by the Infectious Diseases Society of America », Clinical Infectious Diseases, vol. 59, no 2, , e10–e52 (ISSN 1058-4838, DOI 10.1093/cid/ciu296, lire en ligne)
- ↑ 9,0 9,1 9,2 et 9,3 « Cellulite infectieuse chez l'adulte », sur iness.qc.ca, (consulté en juillet 2021)
- ↑ 10,0 10,1 10,2 et 10,3 Dennis L. Stevens, Alan L. Bisno, Henry F. Chambers et E. Patchen Dellinger, « Practice guidelines for the diagnosis and management of skin and soft tissue infections: 2014 update by the infectious diseases society of America », Clinical Infectious Diseases: An Official Publication of the Infectious Diseases Society of America, vol. 59, no 2, , p. 147–159 (ISSN 1537-6591, PMID 24947530, DOI 10.1093/cid/ciu296, lire en ligne)
- ↑ Jean Bolognia, Joseph L. Jorizzo et Julie V. Schaffer, Dermatology, Elsevier Saunders, (ISBN 978-0-7020-5182-1 et 0-7020-5182-9, OCLC 802040381, lire en ligne)
- ↑ Itegbemie Obaitan, Richard Dwyer, Adam D. Lipworth et Thomas S. Kupper, « Failure of antibiotics in cellulitis trials: a systematic review and meta-analysis », The American Journal of Emergency Medicine, vol. 34, no 8, , p. 1645–1652 (ISSN 1532-8171, PMID 27344098, DOI 10.1016/j.ajem.2016.05.064, lire en ligne)
